19 важных вопросов акушеру Оксане Богдашевской
Что делать, чтобы родить здорового ребенка

Поговорили с Оксаной Богдашевской — главным гинекологом сети «Клиника Фомина».
Вы узнаете о правильном ведении беременности, о том, что можно и нельзя беременным женщинам, как снизить риски родов, выбрать акушера-гинеколога и роддом.
Что вы узнаете
- С какого срока беременной женщине нужно наблюдаться у гинеколога?
- Какие обследования нужны беременной женщине?
- Что важно делать во время беременности, чтобы родить здорового ребенка?
- Как сильно беременность влияет на здоровье?
- Какой должен быть перерыв между двумя беременностями?
- Нужно ли во время беременности есть за двоих?
- Что точно нельзя беременным, а какие запреты не обоснованы?
- Как можно предотвратить осложнения беременности?
- Нужно ли лечить тонус матки во время беременности?
- Как заподозрить угрозу прерывания беременности, всегда ли опасны боли и кровянистые выделения?
- Почему гинекологи так часто назначают «Дюфастон» и «Утрожестан» для поддержки беременности, насколько это обосновано?
- Что еще часто зря назначают во время беременности?
- Как можно предотвратить осложнения во время родов?
- Лучше рожать с эпидуральной анестезией или без нее?
- Что вы думаете про домашние роды?
- Как гинекологи относятся к партнерским родам, родам с доулой?
- Как выбрать акушера-гинеколога для ведения беременности?
- Доступно ли качественное ведение беременности по ОМС в обычной женской консультации?
- Как выбрать роддом для контрактных родов?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
С какого срока беременной женщине нужно наблюдаться у гинеколога?
Согласно действующим рекомендациям, мы берем пациентку на учет по беременности с того момента, как регистрируем сердцебиение плода. То есть не просто обнаруживаем плодное яйцо в полости матки, а видим жизнеспособную прогрессирующую беременность. По срокам — это примерно 7—8 недель беременности.
При этом первый визит к врачу должен быть раньше. Идеальная диагностика беременности выглядит так:
- После положительного теста нужно сдать кровь на ХГЧ дважды с интервалом 48 часов. ХГЧ — это гормон, который активно вырабатывается с наступлением беременности. В маленькие сроки он удваивается примерно каждые 48 часов. Это показывает, что беременность развивается.
- Когда уровень ХГЧ будет больше 1000 мЕд/мл, нужно сделать первое УЗИ. Чтобы это узнать, анализ не надо сдавать каждый день, достаточно двух раз. Если первый раз он показал уровень ХГЧ, например, 150 мЕд/мл, то второй раз в норме будет примерно 290—320 мЕд/мл. Дальше можно посчитать, через сколько дней он вырастет до 1000 мЕд/мл. На первом УЗИ мы должны увидеть в полости матки плодное яйцо.
- Через две недели делают еще одно УЗИ. Если беременность прогрессирует, уже будет виден жизнеспособный эмбрион с сердцебиением. В этот же день можно начинать наблюдение по беременности и оформлять все документы.
Этот простой алгоритм обеспечивает раннюю диагностику аномальных беременностей, например внематочных. Раньше мы ставили такой диагноз, когда женщину без сознания привозили с улицы с разрывом маточной трубы, внутрибрюшным кровотечением и геморрагическим шоком. Чтобы ее спасти, надо было совершать подвиг.
Если правильно диагностировать беременность, сразу видно и внематочные, и неразвивающиеся беременности. Для женщины это меньший стресс. Если она ждала беременность, потом с положительным тестом долго собиралась к врачу, а там оказалось, что плодное яйцо уже месяц не развивается, это тяжело. С правильной диагностикой женщина понимает: это мы увидели, через две недели должно быть вот это. Если нет, тактика меняется.
После положительного результата теста на беременность женщина сама может сдать анализы на ХГЧ в ближайшей лаборатории, а потом уже идти к гинекологу на УЗИ.
Если хочется сэкономить, можно идти на первое УЗИ через 7—10 дней после положительного теста, но это не совсем правильно.
С результатом анализа на ХГЧ гинеколог может понять, соответствует ли картина на УЗИ уровню гормона и ожидаемому сроку беременности от первого дня последней менструации. Без анализов врач находится в ситуации: «Сейчас я вижу это, а должен был что увидеть?»
Ориентировочный уровень ХГЧ во время беременности не используют, чтобы определить срок, так как диапазон значений широкий
| 3 недели | 5—50 мЕд/мл |
| 4 недели | 5—426 мЕд/мл |
| 5 недель | 18—7340 мЕд/мл |
| 6 недель | 1080—56 500 мЕд/мл |
| 7—8 недель | 7650—229 000 мЕд/мл |
| 9—12 недель | 25 700—288 000 мЕд/мл |
| 13—16 недель | 13 300—254 000 мЕд/мл |
| 17—24 недели | 4060—165 400 мЕд/мл |
| 25—40 недель | 3640—117 000 мЕд/мл |
Ориентировочный уровень ХГЧ во время беременности не используют, чтобы определить срок, так как диапазон значений широкий
| 3 недели | 5—50 мЕд/мл |
| 4 недели | 5—426 мЕд/мл |
| 5 недель | 18—7340 мЕд/мл |
| 6 недель | 1080—56 500 мЕд/мл |
| 7—8 недель | 7650—229 000 мЕд/мл |
| 9—12 недель | 25 700—288 000 мЕд/мл |
| 13—16 недель | 13 300—254 000 мЕд/мл |
| 17—24 недели | 4060—165 400 мЕд/мл |
| 25—40 недель | 3640—117 000 мЕд/мл |
Показатели ХГЧ и картина УЗИ, на которые ориентируются врачи
| Как растет ХГЧ | На малом сроке удваивается каждые 48 часов. Когда ХГЧ ≥ 1200 мЕд/мл, удвоение занимает 72—96 часов |
| Уровень ХГЧ ≥ 1000 мЕд/мл | На трансвагинальном УЗИ видно плодное яйцо от 2—3 мм |
| Уровень ХГЧ ≥ 2500 мЕд/мл | На трансвагинальном УЗИ видно желточный мешок |
| Уровень ХГЧ ≥ 5000 мЕд/мл | На трансвагинальном УЗИ видно эмбрион |
| Уровень ХГЧ ≥ 17 000 мЕд/мл | На трансвагинальном УЗИ регистрируется сердцебиение эмбриона |
| Эмбрион виден на УЗИ | Через 42 дня от первого дня последней менструации или через 11 дней после того, как на трансвагинальном УЗИ увидели плодное яйцо с желточным мешком |
Показатели ХГЧ и картина УЗИ, на которые ориентируются врачи
| Как растет ХГЧ | На малом сроке удваивается каждые 48 часов. Когда ХГЧ ≥ 1200 мЕд/мл, удвоение занимает 72—96 часов |
| Уровень ХГЧ ≥ 1000 мЕд/мл | На трансвагинальном УЗИ видно плодное яйцо от 2—3 мм |
| Уровень ХГЧ ≥ 2500 мЕд/мл | На трансвагинальном УЗИ видно желточный мешок |
| Уровень ХГЧ ≥ 5000 мЕд/мл | На трансвагинальном УЗИ видно эмбрион |
| Уровень ХГЧ ≥ 17 000 мЕд/мл | На трансвагинальном УЗИ регистрируется сердцебиение эмбриона |
| Эмбрион виден на УЗИ | Через 42 дня от первого дня последней менструации или через 11 дней после того, как на трансвагинальном УЗИ увидели плодное яйцо с желточным мешком |
Какие обследования нужны беременной женщине?
Стандартное обследование для всех беременных. Оно жестко регламентировано приказом Минздрава. Согласно ему, нужно:
- Дважды за беременность сдать анализы на ВИЧ, сифилис, вирусные гепатиты, коагулограмму, биохимический анализ крови.
- Не менее двух раз сдать общий анализ крови и не менее трех — общий анализ мочи.
- Не менее пяти раз посетить акушера-гинеколога.
- Пройти два обязательных скрининга с УЗИ на 11—13-й неделе и 19—21-й неделе, третий скрининг проводят по показаниям.
- Сдать глюкозотолерантный тест для диагностики диабета беременных в 24—28 недель.
Еще дважды — при постановке на учет и перед уходом в декрет — берут мазок из влагалища на микрофлору. Это не информативный анализ, но избавиться от него пока не получается.
Низкая информативность окрашенных мазков, с одной стороны, приводит к гиподиагностике, потому что там может быть не видно молочницы, трихомониаза, гонореи и многого другого, даже когда это есть. Для диагностики инфекций лучше использовать ПЦР-тесты.
С другой стороны, есть проблема гипердиагностики. Допустим, в мазке чуть повышено количество лейкоцитов. Это может быть и у здоровой женщины — например, потому что некорректно взяли мазок. Так, большое количество лейкоцитов содержит слизь в шейке матки — ее желательно удалить перед тем, как взять мазок.
Из-за такого результата начинают лечить «воспаление», назначают свечи, а на самом деле с женщиной все в порядке, ее ничего не беспокоит. Среди гинекологов такое называют лечением лейкоцитов.
Это большая проблема, к решению которой мы будем идти еще несколько лет.
Дополнительные обследования с учетом особенностей беременности. Дальше все зависит от течения беременности и состояния женщины до нее. Идет персонализация обследования.
Например, если у пациентки врожденный порок сердца, объем обследования расширяется. Если женщина в ранние сроки страдает от рвоты 6—8 раз в сутки или у нее нашли повышение глюкозы крови натощак — тоже.
Работа амбулаторного акушера-гинеколога, ведущего беременности, не всегда заметна для женщины — все идет будто само собой. Но доктор всегда держит в голове план ведения пациентки и корректирует его с учетом предполагаемой группы риска.
На каждом приеме врач переоценивает ситуацию и действует по алгоритму. Важно ничего не пропустить, все нужные действия должны быть выполнены вовремя, потому что беременность прогрессирует.
Причем определяют группы риска у беременных на основании факторов, неочевидных на первый взгляд. Например, если женщине 36 лет и у нее первая беременность, всего два этих фактора позволяют отнести ее к группе риска преэклампсии, тяжелого осложнения беременности. У нас сразу же изменится тактика ведения.
Другой пример: мы узнали, что женщина плохо питалась до беременности, а сама родилась вовремя, но с весом 2,5 кг. Она сразу же окажется в группе риска по рождению маловесного плода и замедлению его роста. Тактика ее ведения тоже изменится. Таких нюансов очень много.
Что важно делать во время беременности, чтобы родить здорового ребенка?
Правильно питаться. Важно получать все нужные витамины и микроэлементы из еды, а не из красивых баночек.
Есть только небольшое количество микронутриентов, которые мы добавляем с помощью препаратов:
- Во всем мире добавляют фолиевую кислоту до зачатия и в первые 12 недель беременности. Это снижает риск дефектов нервной трубки у плода, если начать прием до беременности, а также некоторых других пороков развития.
- На большей части территории России добавляют йод, так как это йододефицитные регионы.
- Может понадобиться дотация железа, потому что Россия — регион с высокой распространенностью его дефицита. Если женщина не готовилась к беременности, у нее были обильные или продолжительные менструации, в организме может не быть нужного запаса железа, он быстро истощается. Тогда надо получать его дополнительно, чтобы избежать осложнений, связанных с анемией.
Двигаться. Самый плохой способ вынашивания беременности — это лечь на спину, сложить руки на животе и сказать «я сохраняю». Должно быть минимум 150 минут в неделю упражнений средней интенсивности. Это может быть адаптированная йога, пилатес, ходьба, фитнес — почти все что угодно.
Очень немногие виды физической активности мы просим ограничить. В частности, это все, где легко упасть: езда на велосипеде по пересеченной местности, ролики, коньки, горные лыжи, прыжки с парашютом, как бы это смешно ни звучало.
Еще стоит ограничить командные игровые виды спорта, потому что тоже легко упасть, а еще можно получить удар в живот.
Примерные рекомендации по физической активности для беременных женщин, которые ранее не тренировались
| Продолжительность занятий | 30—40 минут в день, минимум 150 минут в неделю |
| Число занятий в неделю | Минимум 3—4 |
| Интенсивность | Легкая или средняя, вы должны без проблем поддерживать разговор во время занятий |
| Окружающая среда | Избегать перегрева, следить за доступом свежего воздуха |
| Еда | Важно достаточно пить и перекусывать за час до занятий |
| Рекомендованные физические нагрузки | Ходьба, плавание, йога, пилатес, легкая аэробика, велотренажер, силовые упражнения с небольшими весами |
| Нерекомендованные физические нагрузки | Травмоопасные и контактные виды спорта, подводное плавание, прыжки, бег, тренировки в горах на большой высоте |
Примерные рекомендации по физической активности для беременных женщин, которые ранее не тренировались
| Продолжительность занятий | 30—40 минут в день, минимум 150 минут в неделю |
| Число занятий в неделю | Минимум 3—4 |
| Интенсивность | Легкая или средняя, вы должны без проблем поддерживать разговор во время занятий |
| Окружающая среда | Избегать перегрева, следить за доступом свежего воздуха |
| Еда | Важно достаточно пить и перекусывать за час до занятий |
| Рекомендованные физические нагрузки | Ходьба, плавание, йога, пилатес, легкая аэробика, велотренажер, силовые упражнения с небольшими весами |
| Нерекомендованные физические нагрузки | Травмоопасные и контактные виды спорта, подводное плавание, прыжки, бег, тренировки в горах на большой высоте |
Наблюдаться у врача. Важно аккуратное врачебное наблюдение — не гиперопека, а в меру.
Идеально — заранее планировать беременность. Большинство проблем беременности закладывается до нее, поэтому планирование так важно.
Например, прием фолиевой кислоты нужно начинать за 3—4 месяца до зачатия. Так, нервная трубка закрывается или не закрывается на 28-й день беременности — обычно тогда женщина приходит в аптеку покупать тест. То есть пытаться предупредить дефекты нервной трубки после того, как встали на учет в женской консультации, уже поздновато.
Как сильно беременность влияет на здоровье?
Беременность, конечно, никого не оздоравливает, потому что это большая нагрузка на организм женщины. Из беременности можно выйти с травмами, тяжелыми обменными нарушениями и другими проблемами — зависит от того, как она прошла.
С другой стороны, действительно есть ситуации, когда история «родишь — пройдет» работает. Например, первичная дисменорея, когда менструации болезненные без очевидной причины. Тогда бывает, что после родов боли прекращаются. Правда, не у всех, потому что менструальные боли чаще связаны с другими состояниями: эндометриозом, миомой, иными заболеваниями. Это вторичная дисменорея, роды тут не помогут.
Кроме того, организм женщины способен вынашивать детей, не разрушаясь. — это его функция. Если во время беременности вести себя разумно: есть, пить, двигаться, — то, как правило, ничего страшного не происходит.
Иногда женщины жалуются, что после рождения ребенка выпали все волосы. Это связано с изменением жизненного цикла волос на фоне гормональных изменений.
Во время беременности волосяные фолликулы как будто впадают в спячку, выпадает меньше волос, чем обычно. После родов все «старые» волосы начинают выпадать — потом на их месте вырастут новые.
Есть жалобы на выпадение зубов во время беременности — тут надо смотреть, что было с рационом женщины. Так, некоторые половину беременности не едят, их тошнит, развивается анемия, дефицит разных микронутриентов. Это не здоровая беременность. Такое состояние не отражается на плоде, потому что он у мамы заберет все, что нужно. В итоге ребенок родится здоровенький, а маме восстанавливаться сложнее.
Беременность не разрушает и не оздоравливает. Это просто период в жизни женщины — достаточно здоровый период, не болезнь, которую надо лечить.
Какой должен быть перерыв между двумя беременностями?
Между родами и новым зачатием должно пройти не менее 24 месяцев. В некоторых рекомендациях этот срок меньше — 18 месяцев.
Но ВОЗ и наши российские рекомендации указывают 24 месяца. Этот интервал нужен, во-первых, чтобы женщина восстановилась, а во-вторых, чтобы было достаточно времени для старшего и младшего ребенка.
Нужно ли во время беременности есть за двоих?
Если следовать такой логике, то женщине с двойней надо есть за троих, а с тройней — за четверых.
На 20-й неделе беременности вес плода — около 200 граммов, конечно, ему не нужна взрослая порция пищи. И даже к моменту рождения она ребенку еще не нужна.
Калорийность рациона можно увеличить на 30% в третьем триместре беременности, а можно не увеличивать.
Главное, чтобы питание было здоровое, дробное и разумное. Нужно включить в рацион все группы продуктов: мясо, рыбу, птицу, яйца, бобовые, зелень, овощи, фрукты, злаки. То есть должен быть сбалансированный здоровый рацион.
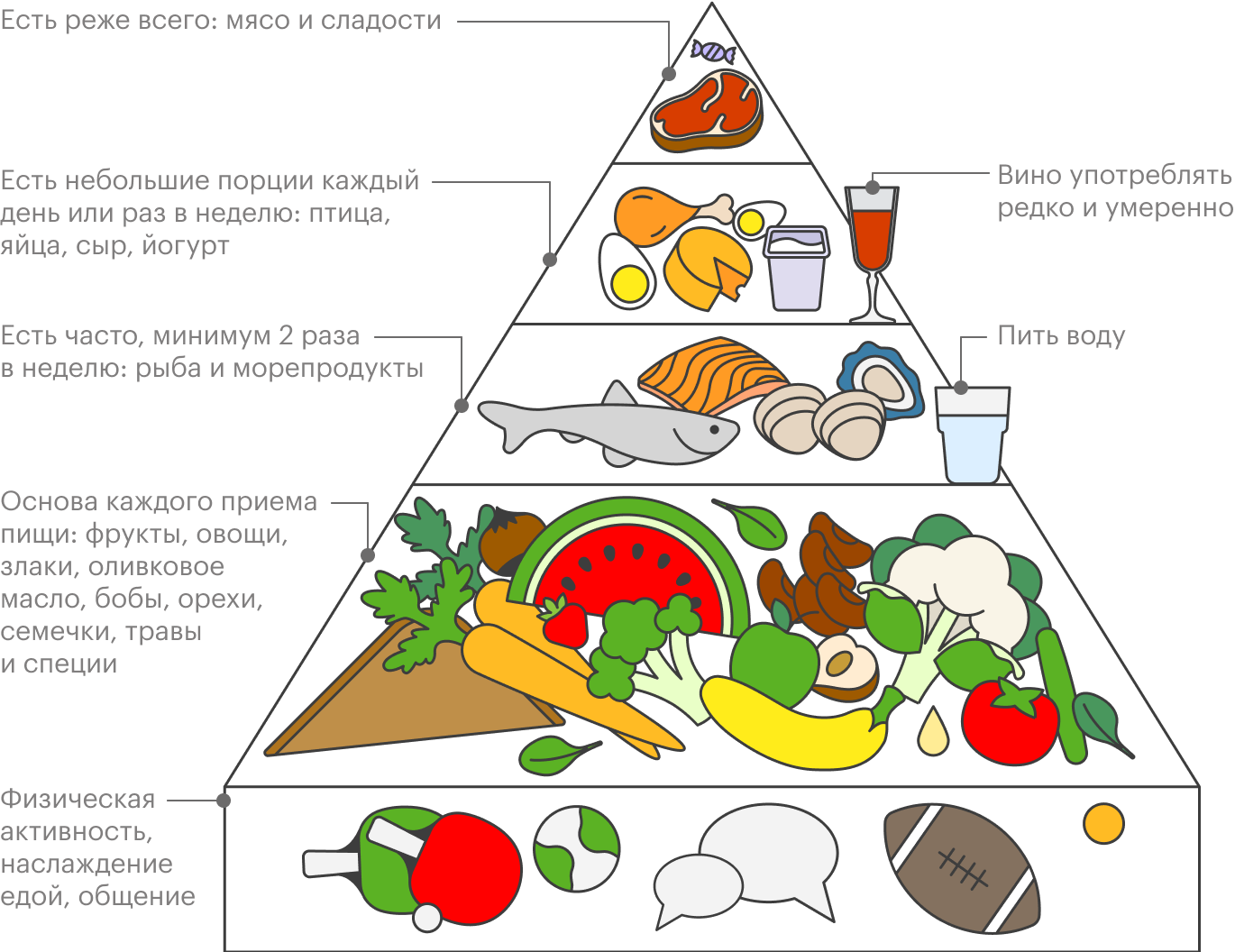
Что точно нельзя беременным, а какие запреты не обоснованы?
На самом деле 99% запретов во время беременности абсолютно не обоснованы. Совершенно точно нельзя алкоголь, наркотики, нужно бросить курить. А все остальное, как правило, можно.
В большинстве случаев нет запретов, есть небольшие ограничения. А если мы все-таки что-то запрещаем, то делаем это с большими оговорками.
Например, если мы обсуждаем питание, то просим выбирать продукты, которые проходят термообработку, не употреблять мясо, не прошедшее ветеринарный контроль. Или возьмем фрукты — это легкоусваиваемые углеводы. Хорошая дневная порция фруктов для беременной — 500 граммов. Можно съесть килограмм черешни, но лучше 500 граммов.
Другой пример: если мы обсуждаем авиаперелеты, то говорим, что они разрешены. Но если есть выбор, лучше не летать в первые 63 дня беременности, когда закладываются основные органы и системы плода. На борту самолета женщина получает определенное количество радиации — это не критично, но по возможности стоит избегать. Если лететь точно надо — отказывать не стоит: многие летают, не подозревая, что беременны.
Мы сразу списываем на землю профессионалов: бортпроводников, пилотов гражданской авиации. Но обычные пассажиры не получат настолько опасную дозу за свой перелет.
Еще не стоит никуда лететь после 36 недель беременности, потому что можно родить на борту самолета, а это не лучшая идея.
У всех настоящих ограничений есть понятное объяснение, а ограничения из серии «не поднимай руки, ребенок в пуповине запутается» — это бабки на лавке рассказывают.
Как можно предотвратить осложнения беременности?
Важно понимать, что предотвратить осложнения беременности акушер-гинеколог не в силах. При правильном ведении женщины мы можем только снизить риски.
Например, если риск тяжелой преэклампсии высокий, 1 к 68, нужно проводить терапию в надежде, что этот риск станет не 1 к 68, а 1 к 168. Но нельзя гарантированно предотвратить развитие этого страшного осложнения. Это относится ко всем осложнениям беременности.
Еще пример: у женщины молочница — если мы ее вылечим к родам, снизим риски разрывов промежности. Воспаленные ткани легко рвутся, а эластичные здоровые ткани будут тянуться и не рваться. Это не значит, что раз мы вылечили молочницу, то у женщины не будет разрывов.
Течение беременности не в нашей власти. Плод, как внутриутробный пациент, для нас недоступен, мы ничего с ним не можем сделать. Глобально изменить то, что происходит, мы тоже, как правило, не можем. Мы только сглаживаем ситуацию, подкладываем соломку туда, где можно упасть, но не более того.
Нужно ли лечить тонус матки во время беременности?
Я обычно говорю, что тонус матки — нецензурное выражение. Если его все-таки записывают в историю болезни, то надо брать в кавычки, а лучше даже не произносить.
Периодически напрягаться — основная задача матки. Ее тонус не имеет никакого отношения к осложнениям беременности, в том числе к выкидышам.
Если у женщины, которой поставили диагноз «тонус матки», случился выкидыш, это произошло по другим причинам, то есть:
- тонус можно не лечить, но гарантировать, что выкидыша не будет, нельзя — он тут просто ни при чем;
- нельзя сказать, что если не лечить тонус, то точно будет выкидыш.
Как заподозрить угрозу прерывания беременности, всегда ли опасны боли и кровянистые выделения?
Диагноз «угрожающий выкидыш» — это кровотечение в ранние сроки беременности. В этом случае нужен осмотр у врача и УЗИ. Если в полости матки есть плодное яйцо и живой эмбрион, можно побороться. Если выкидыш уже в ходу, ничего не сделать.
Скудные мажущие выделения и кровотечение — это не синонимы. Небольшие кровянистые выделения могут быть нормой.
Дело в том, что организм готовится к родам с момента наступления беременности. Шейка матки по своей структуре похожа на хрящ, она очень плотная. Чтобы произошли роды, этот хрящ должен превратиться в мягкую тряпочку и практически исчезнуть, полностью раскрыться, чтобы выпустить ребенка. У головки ребенка минимальная окружность — 34 см. Хрящ ее не пропустит.
В первом триместре начинает формироваться специальная сосудистая сеть. Она нужна для работы клеток, которые вырабатывают вещества, размягчающие шейку матки. Из-за этого часто бывают кровянистые выделения, не связанные с какими-то проблемами.
Боли внизу живота тоже не означают угрозы выкидыша. Его признаком будет только кровотечение.
Почему гинекологи так часто назначают «Дюфастон» и «Утрожестан» для поддержки беременности, насколько это обосновано?
«Дюфастон» и «Утрожестан» — препараты прогестерона. Прогестерон — гормон, который вырабатывается желтым телом в яичнике после овуляции и плацентой во время беременности.
К приему этих препаратов есть показания, но назначают их, действительно, чаще, чем нужно. Например, у меня было собеседование в одном из городов нашей большой страны. Я спросила доктора, что он будет делать, если придет женщина с положительным тестом на беременность, 42 дня нет менструации, есть скудные кровянистые выделения из половых путей.
Доктор сразу ответил, что нужен «Дюфастон». Нет, не нужен: надо сделать УЗИ, посмотреть, может, это неразвивающаяся беременность, когда нечего сохранять.
Есть большой массив данных по разным препаратам прогестерона. Их эффективность для сохранения беременности при спорадических выкидышах стремится к нулю. Спорадический выкидыш — это когда женщина впервые теряет беременность, то есть у нее не было истории потерь. Чаще всего такое случается из-за каких-либо проблем с плодом — в ранние сроки идет формирование всех органов и систем. Даже небольшие неудачи процесса образования эмбриона в этот период фатальны.
Назначение прогестерона может быть обосновано, если история потерь была и новая беременность в ранние сроки сопровождается кровотечением. Чем больше было выкидышей в прошлом, тем эффективнее такое лечение.
Еще прогестероновую поддержку назначают женщинам, у которых беременность наступила в результате вспомогательных репродуктивных технологий, ЭКО. Там мы немного обманываем организм и продолжаем обманывать его примерно до 12—14-й недели беременности — пока не сформируется плацента и не начнет сама вырабатывать прогестерон.
Еще всегда прописывают прогестерон женщинам, которые находятся в группе риска преждевременных родов. В этом случае препараты назначают только вагинально с 22-й недели беременности.
Кроме того, есть еще ряд осложнений беременности, например истмико-цервикальная недостаточность, когда прогестерон тоже может быть применен.
Но препараты прогестерона не надо назначать, потому что тонус матки по УЗИ, боли внизу живота, кто-то сказал, что маленькое желтое тело, женщина просто боится или доктор считает, что сам факт наступления беременности — показание для прогестероновой поддержки.
Что еще часто зря назначают во время беременности?
Есть первая половина беременности, которая условно относится к гинекологии, в этот период госпитализируют в гинекологический стационар. Вторая половина беременности уже относится к акушерству, в это время госпитализируют в акушерский стационар.
То, что имеет отношение к гинекологам, хуже регламентировано, а акушерство регламентировано жестче — и там ереси меньше.
При этом сейчас ситуация с необоснованными назначениями везде улучшается. Когда я пришла в профессию в 1997 году, для меня было много неожиданного.
Например, я не понимала, почему диагноз «плацентарная недостаточность» нужно лечить препаратом «Эссенциале». Это гепатопротектор, он должен как-то печень восстанавливать. Где печень и где плацента — они совсем не похожи. Мне говорили, что так принято, это помогает.
Сейчас такого на территории России практически нигде нет. Все понимают, что, если есть замедление внутриутробного роста плода, не надо ничего капать в вену, чтобы улучшить маточно-плацентарный кровоток и малыш начал расти. Надо пристально наблюдать за ребенком, чтобы вовремя его извлечь — не пропустить момент, когда в кювезе для новорожденных ему будет лучше, чем внутриутробно. Ничего другого мы сделать не можем.
Есть другая ситуация, когда у женщины развивается многоводие. У нас его почему-то лечат антибиотиками — совершенно нелогичная история. Такие вещи еще проскакивают, но их стало намного меньше.
Когда мы рассматриваем проекты клинических протоколов, там много ужасного и неправильного. Но по мере подготовки документа к подаче в Минздрав он становится лучше. Финальная редакция уже будет неплохой. Через три года документ станут пересматривать, врачебное сообщество опять укажет на слабые места — это планомерная работа по улучшению качества рекомендаций.
Как можно предотвратить осложнения во время родов?
Здесь мы тоже можем только снижать риски — как и с осложнениями беременности. Невозможно ничего предотвратить.
У нас есть некие управляемые ситуации, где мы понимаем, что сделать, чтобы все, скорее всего, закончилось хорошо.
Например, у женщины в третьем триместре беременности развивается преэклампсия: повышается артериальное давление, белок в моче. Это состояние, угрожающее жизни: может погибнуть и она, и ребенок.
В этой ситуации мы можем экстренно родоразрешить ее, завершить эту беременность, и преэклампсия постепенно сойдет на нет. Да, ребенок может оказаться недоношенным, ему может понадобиться реанимация, мама окажется с ним дома месяца через полтора. Зато все будут живы.
Таких историй много. Часто бывает, что женщины недовольны исходом — просто потому, что не понимают, мимо какого горя их провели.
Эта проблема связана с тем, что врачи не умеют разговаривать с пациентами. Очень важно, чтобы женщина понимала риски, с ней надо честно разговаривать, информировать о преимуществах и недостатках. У нас, к сожалению, не учат консультированию, и времени на него у врачей в муниципальном звене немного.
Лучше рожать с эпидуральной анестезией или без нее?
Плохо, когда пациент в присутствии врача испытывает боль, если есть простой и безопасный способ обезболивания.
Безусловно, отказ от анестезии — право женщины, она может рожать без нее. В первую очередь эпидуральная анестезия нужна, чтобы прийти к потужному периоду родов в ресурсе.
Когда идет первый период родов, период раскрытия шейки, основная изгоняющая сила — схватка. Женщина в этот момент не рожает, рожает ее организм. Она не может управлять схватками, которые приходят и уходят вне зависимости от ее желания.
Во втором периоде родов основной изгоняющей силой станет потуга. Потуга — это то, чем женщина управляет, на что нужно сохранить силы, ресурсы, сосредоточенность.
Если последние часы схваток болезненные и изматывающие, женщина к потугам может прийти уже истощенной — и у нее сил нет тужиться.
Эпидуральная анестезия не мешает женщине контролировать потуги. Единственная проблема — могут быть сложности, если она хочет рожать вертикально, потому что будет трудно себя удержать на корточках.
Что вы думаете про домашние роды?
Я, как и, наверное, все гинекологи, плохо отношусь к домашним родам. В некоторых странах, например в Нидерландах, есть такая практика. Дело в том, что рожать дома — это дешево, а в роддоме — дорого. В этих странах женщины, у которых низкий риск и физиологическое течение беременности, могут сэкономить на родах в роддоме.
Модель здравоохранения там устроена так, что в случае осложнений акушерка срочно вызовет перевозку, женщину доставят в больницу. Домашние роды допустимы, когда выстроена системная модель медицинской помощи. У нас такой модели нет, а есть спорадические очаги домашних родов на свой страх и риск.
Рожать дома одно время было популярно, потому что в родильных домах не было человеческих условий. Это были учреждения закрытого типа, где всем выдавали драные сорочки, в родзале одновременно рожали три женщины, в палате было по четыре человека, все младенцы лежали в детском отделении и их развозили на кормление каждые три часа.
Эти времена прошли. У нас акушерство развернулось к женщине, она в любом случае рожает в боксе, в индивидуальном родильном отделении, к ней могут прийти родственники. Да, по ОМС у нее не будет, например, гидромассажной ванны — это за дополнительные деньги по контракту. Но и в Европе тоже только одна палата с гидромассажной ванной на все отделение.
При этом женщины, которые рожают дома, всегда будут, относиться к этому надо спокойно. Женщина имеет право родить дома, в волнах Индийского океана, на опушке в лесу — это ее жизнь.
С нашей стороны мы должны предложить ей альтернативу — человеческие условия в родильном доме, уважительное отношение, когда врачи слышат пожелания пациентов. И тут мы быстро движемся в правильном направлении.
Мои пациентки, которые возвращаются из родильных домов, как правило, рассказывают, что благодарны персоналу и врачу. Многие, кто рожает второго или третьего ребенка, говорят: «Если бы мои первые роды были такими, я бы уже родила пятерых, шестерых, семерых».
Ситуация продолжает улучшаться, потому что сейчас родильные дома зарабатывают, им интересно стать лучше, чтобы к ним приходило больше пациентов.
Как гинекологи относятся к партнерским родам, родам с доулой?
Я считаю, что главное — слышать, чего хочет женщина. Нормально, если ей комфортно рожать с мужем, мамой, подругой, доулой.
Понятно, что бывают нереалистичные запросы, но для этого как раз существует медицинская коммуникация — нужно обсудить ситуацию с пациенткой и объяснить ей, что реально, а что нет.
Сейчас механизм партнерских родов отработан так, что папы не мешают, мало того — они не зрители, а участники процесса. Они могут поддержать женщину, обнять, напоить и так далее. Конечно, я за партнерские роды, если женщина этого хочет.
Как выбрать акушера-гинеколога для ведения беременности?
На этот вопрос сложно ответить, потому что пациент не может оценить уровень врача. Максимум, что он может оценить, — сервисную составляющую: вовремя приняли, улыбнулись, не нахамили и так далее. Думаю, что выбирать надо гинеколога, рядом с которым женщине спокойно и комфортно.
Еще я глубоко презираю стратегию ведения беременности «напугать до смерти, а потом спасти». Это когда врач начинает говорить: давайте здесь посмотрим, там сделаем на всякий случай, тут все плохо, надо срочно пролечить — то есть буквально каждый день что-то делать.
Если потом почитать историю болезни, видна буря в стакане воды — девять месяцев безумной активности на ровном месте. Но у женщины остается ощущение, что она бы не выносила, если бы не доктор, — это неправда.
Беременность нужно вести спокойно, женщине должно быть комфортно, потому что это здоровое состояние. В большинстве случаев должны быть приличные интервалы между визитами к врачу — от четырех до шести недель. Не надо ходить к гинекологу каждый день, за исключением ситуаций, когда есть реальная проблема.
Тут все та же сложность: пациенту трудно определить, насколько проблема реальна и правда ли эта суета обоснована в его случае.
Простой пример: по современным регламентам женщина во время беременности сдает всего три общих анализа мочи — при постановке на учет, в 20 и 30 недель беременности. С 22-й недели беременности делают экспресс-тест на определение белка в моче при каждом визите к врачу.
Но во многих клиниках женщины до сих пор сдают анализы мочи вместо экспресс-тестов — хотя врача интересует только белок.
Бывает так, что белка нет, но есть лейкоциты, бактерии, соли и все остальное. Это не редкость у беременных, потому что из влагалища много выделений, часть попадает в анализ.
Что должен сделать доктор, если он получил аномальный анализ мочи? Попросить женщину пересдать его, а еще назначить анализ мочи по Нечипоренко, бакпосев мочи, УЗИ почек и мочевого пузыря, консультацию уролога. Доктор делает то, что должен, другой вопрос, что ему этот анализ был вовсе не нужен. Вот так и уходят лишние деньги на здравоохранение.
Доступно ли качественное ведение беременности по ОМС в обычной женской консультации?
В женских консультациях неоднородный уровень качества ведения беременностей. Но во многих можно получить качественную медицинскую помощь — это совершенно точно.
Я много езжу по стране и могу сказать, что все зависит от заведующего женской консультацией — насколько у него хватает сил менять систему, внедрять актуальные подходы, их обосновывать.
Плохо, если критерий качества обслуживания в женской консультации — это «все живы, нет жалоб». Критерием качества должно быть ведение беременности по стандарту, когда все нужное делают вовремя, а лишнее не делают.
Это непростая задача — даже в нашей сети не во всех клиниках безупречно ведут беременности. Мы регулярно находим и исправляем системные ошибки, в том числе связанные с предыдущим опытом врача.
В то же время все акушеры-гинекологи работали в женских консультациях — нельзя говорить, что там сидят только плохие врачи. Часто это прекрасные специалисты, которые работают в условиях дефицита времени, с большим напряжением.
У них есть разные причины работать в системе ОМС. Например, многие не уходят из-за социальной ипотеки, они должны отработать на государство определенный срок.
Как выбрать роддом для контрактных родов?
До 34-й недели роддом выбирает не женщина, а жизнь: если вдруг начались роды, пациентку везут в ближайшее учреждение. После этого срока, если есть определенные отклонения от нормального течения беременности, мы рекомендуем специализированные роддома либо перинатальные центры.
Если беременность протекает нормально, нужно сначала посмотреть роддом, который рядом. Стоит четко понять, какие есть требования, а потом ориентироваться на бюджет. Сейчас выбор есть практически во всех городах.
Еще стоит познакомиться с врачом. Иногда говорят, что врач не важен, важна акушерка, так как она роды принимает. Но врач, который идет на платные роды, всегда возьмет с собой акушерку с руками и мозгами. Договариваться нужно с доктором, он принимает решение. Конечно, если роды идут идеально, врач в них почти не участвует. Он подойдет пару раз погладить по животу — и правильное ведение родов выглядит именно так.
Одна из моих учениц в ординатуре работала в родильном доме. Она рассказывала, что там есть врач, у которого на дежурствах интересно: и кесарево, и акушерские щипцы, и всякие пособия. А с ее доктором неинтересно: всегда все хорошо, физиологические роды. Я ей сказала, что как раз у этого доктора и надо учиться, он правильно ведет: не дергается, не форсирует, держит руку на пульсе и дает женщине спокойно родить.
Запомнить
- На учет по беременности берут с того момента, как зафиксировано сердцебиение плода.
- Стандартный список обследований утвержден Минздравом. Врач может его расширить, если женщина входит в группу риска по осложнениям беременности или у нее есть хронические заболевания.
- Шансы родить здорового ребенка выше, если планировать беременность, правильно питаться, двигаться и наблюдаться у врача.
- Беременность не разрушает и не оздоравливает организм. Это просто одно из нормальных физиологических состояний женщины.
- Между родами и новым зачатием должно пройти не менее 24 месяцев.
- Калорийность рациона беременной женщины можно не увеличивать, главное, чтобы питание было полноценным и разнообразным.
- На самом деле 99% запретов во время беременности абсолютно не обоснованы. Совершенно точно нельзя алкоголь, наркотики, нужно бросить курить. А все остальное, как правило, можно.
- Предотвратить осложнения беременности и родов акушер-гинеколог не в силах. При правильном ведении женщины мы можем только снизить риски.
- Тонус матки не имеет никакого отношения к осложнениям беременности, в том числе к выкидышам.
- Скудные мажущие кровянистые выделения из половых путей и боли внизу живота — не признак угрозы выкидыша. Им будет только кровотечение.
- К прогестероновой поддержке во время беременности есть показания, но часто эти препараты назначают без необходимости.
- Эпидуральная анестезия помогает женщине сохранить силы до потужного периода родов.
- Рожать дома в России, где нет для этого специальной системы медицинской помощи — плохая идея. В современных роддомах достаточно комфортные условия — сейчас нет повода так рисковать своим здоровьем.
- В женских консультациях неоднородный уровень качества ведения беременностей. Но во многих можно получить качественную медицинскую помощь.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov.