«Изжога, отеки и токсикоз могут быть нормой»: гинеколог о болезнях беременных и их лечении
Что делать при тонусе матки, отеках, изжоге у беременных
Спросили у Дарьи Бурмакиной — главного врача клиники доказательной гинекологии W-clinic.
Вы узнаете, как справиться с токсикозом, нужно ли соблюдать постельный режим при угрозе выкидыша, что делать, если обнаружили тонус матки, что такое симфизит, чем лечить изжогу, отеки и повышенное давление у беременных и в каких случаях нужно вызывать скорую.
Что вы узнаете
- Токсикоз беременных — осложнение или норма? В каких случаях нужно обращаться за помощью?
- Какие выделения во время беременности — норма, а какие — признак осложнений?
- Что такое тонус матки, как он проявляется и правда ли, что он опасен?
- Правда ли, что при угрозе выкидыша или преждевременных родов женщине нужен полный покой?
- Правда ли, что отеки — норма во второй половине беременности? Как от них избавиться?
- Почему возникает изжога у беременных? Как себе помочь?
- Как часто беременным нужно измерять давление? О чем может свидетельствовать его повышение?
- Что такое симфизит? Проходит ли он после родов?
- Что делать, если в предыдущую беременность уже было то или иное осложнение?
- При каких симптомах во время беременности нужно вызывать скорую помощь?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам
Токсикоз беременных — осложнение или норма? В каких случаях нужно обращаться за помощью?
Токсикоз — это тошнота и иногда рвота у беременных женщин в первом триместре беременности. Он встречается часто — у 50—80% беременных, поэтому это скорее вариант нормы, а не патология.
Если токсикоз ограничивается тошнотой и рвотой не больше 2—3 раз за день, при этом женщина не теряет вес, то для облегчения симптомов рекомендуют поведенческие изменения:
- Исключить продукты или запахи, которые провоцируют тошноту. Для каждой женщины триггеры свои, стоит определить их и избегать, если возможно.
- Питаться маленькими дробными порциями и не допускать переедания.
- Чаще всего симптомы токсикоза мучат женщину по утрам, поэтому на прикроватной тумбочке можно оставить несколько крекеров и съесть их сразу после пробуждения. Еще крекеры или другую простую и питательную еду стоит носить с собой, потому что голод может переходить в тошноту.
- От тошноты беременным может помочь имбирь. Его можно использовать в любой форме: чай с имбирем, лимонад, даже безалкогольный эль. Также можно рассасывать конфетки типа «Взлетных» с мятным освежающим вкусом.
Если ничего из этого не помогает, после консультации с врачом можно принимать витамин B6. Есть исследования, подтверждающие, что он снижает тошноту и рвоту у беременных. Если и это не помогает, могут быть назначены препараты от тошноты, разрешенные беременным. Но решение об их безопасности принимает лечащий гинеколог.
Если ничего не спасает, рвота чаще 2—3 раз в день, женщина почти ничего не ест и теряет вес больше чем на 5%, ее госпитализируют. В стационаре будут лечить противорвотными препаратами и восстанавливать водно-электролитный баланс капельницами.
Еще один важный аспект токсикоза — влияние рвоты на кислотность полости рта, которая может меняться под действием желудочного сока. Это повышает риск кариеса. То же самое происходит при частом дробном питании, потому что еда меняет рН во рту. Для профилактики можно использовать специальные стоматологические пенки, они быстро восстанавливают нормальный pH.
Чаще всего токсикоз проходит самостоятельно к 12—13-й неделе, иногда симптомы могут сохраняться до 16-й недели, и очень редко он может мучить женщину до 20-й недели беременности.
Какие выделения во время беременности — норма, а какие — признак осложнений?
Выделений во время беременности становится больше, и это нормально: одно только увеличение их объема не должно приводить к лечению. Ненормально, если выделения сопровождаются зудом, жжением или неприятным запахом, который обычно сравнивают с запахом тухлой рыбы. В этом случае нужно обязательно посетить врача.
К самым частым причинам патологических выделений при беременности относят:
- бактериальный вагиноз;
- аэробный вагинит;
- кандидоз.
Кандидоз лечат противогрибковыми препаратами, но назначать их может только врач, даже если женщина до этого уже принимала подобные лекарства. Дело в том, что не все противогрибковые препараты разрешены в период беременности: например, очень часто используемый флуконазол запрещен.
Бактериальный вагиноз и аэробный вагинит — это нарушение микрофлоры влагалища. В норме там преобладают лактобактерии. Если их уровень снижается, может увеличиться количество условно-патогенных микробов — они тоже живут во влагалище и в маленьких количествах не вызывают жалоб.
При бактериальном вагинозе на фоне снижения количества лактобактерий становится больше анаэробных бактерий, например гарднерелл, атопобиума и других. А при аэробном вагините во влагалище становится больше кишечной палочки, стафилококка, стрептококка. Лечат эти состояния антибиотиками, подобрать их правильно может только врач.
Что такое тонус матки, как он проявляется и правда ли, что он опасен?
Термин «тонус матки» существует только на постсоветском пространстве. Обычно этот диагноз ставят в первом триместре, если женщины жалуются на тянущие боли внизу живота. Другой распространенный сценарий: женщина приходит на УЗИ, врач зачем-то измеряет толщину передней и задней стенки матки и выясняет, что одна из них тоньше другой, а значит, она якобы «в тонусе».
Матка отчасти состоит из мышечных волокон, одно из свойств которых — сокращение. Если врач повторит УЗИ той же женщине, которой только что установил тонус матки, на три минуты позже, он увидит совсем другую картину, потому что мышцы нестабильны: они то сокращаются, то расслабляются под воздействием разных факторов. Например, когда мочевой пузырь наполняется и увеличивается в размерах, положение матки немного меняется, мышцы могут сокращаться в ответ — это абсолютно нормально.
Матка может реагировать и на наполнение кишечника, особенно если у женщины запор или вздутие, которые часто бывают во время беременности. Это и вызывает боли внизу живота в первом триместре: они безобидны, если нет кровянистых выделений из влагалища.
Во втором триместре ощущения внизу живота чаще всего исчезают, зато возникает тянущая боль по бокам живота ближе к паховым складкам. И это тоже не тонус. Матка не просто болтается в малом тазу, она закреплена связками, а когда она увеличивается, эти связки как бы подтягиваются. Поэтому появляются ощущения, которые беременные описывают как прострелы, ноющую или колющую боль по бокам.
В третьем триместре уже возникают тренировочные схватки Брэкстона-Хикса . Ощущение при них — как будто живот стал каменным. Это тоже физиологическое состояние, оно не вредит малышу.
Правда ли, что при угрозе выкидыша или преждевременных родов женщине нужен полный покой?
В российском Национальном руководстве по акушерству сказано, что пациентке с угрожающим выкидышем рекомендован лечебно-охранительный режим с целью сохранения беременности. Он включает в себя ограничение физической нагрузки и половой жизни, правильный режим сна и бодрствования.
В зарубежных источниках, на которые ссылаются авторы этого руководства, про постельный режим ничего не говорится. Однако написано, что до 15% беременностей заканчиваются выкидышами, причем 80% из них происходят в первом триместре, а их причина в двух из трех случаев — хромосомные аномалии. Если геном у малыша сформировался неправильно, беременность не будет продолжаться независимо от того, соблюдает женщина постельный режим или нет.
В Кокрановском обзоре авторы изучили два исследования, которые попытались дать ответ на вопрос о целесообразности постельного режима. В них участвовали всего 84 женщины — это очень мало, однако в итоге ученые не нашли разницы между количеством выкидышей у женщин, которые придерживались постельного режима, и женщин, которые ему не следовали.
Может показаться, что все равно стоит на всякий случай назначать беременным с угрозой выкидыша постельный режим. Но это не так, потому что беременность — это повышенный риск тромбозов, а отсутствие движения этот риск увеличивает. Ограничивать движение беременной женщины без показаний нельзя. То же самое касается угрозы преждевременных родов — после 22 недели: ограничение физической активности не показано.
Правда ли, что отеки — норма во второй половине беременности? Как от них избавиться?
Отеки возникают у беременных часто, их считают нормальным явлением. К третьему триместру задержка жидкости в организме может составлять до 3 литров, которые распределяются в виде отеков. Часть может быть заметна на ногах, пальцах, лице, а какую-то часть мы даже не видим.
В чем причина отеков — точно неизвестно. Возможно, дело в том, что в крови беременной ниже концентрация растворенных веществ, и из-за этого задерживается вода. Другая гипотеза — снижается уровень антидиуретического гормона, который регулирует, сколько жидкости должно быть в организме.
Традиционно в российском акушерстве отеки считаются одним из признаков преэклампсии — заболевания, которое бывает только у беременных и женщин после родов. Однако, согласно рекомендациям Американского колледжа акушерства и гинекологии, чтобы поставить такой диагноз, нужно сочетание повышения артериального давления от 140/90 мм рт. ст. с одним из симптомов из списка:
- Наличие белка в моче.
- Снижение уровня тромбоцитов.
- Повышение уровня креатинина в сыворотке крови.
- Отек легких.
- Повышение показателей печени.
- Впервые возникшая головная боль, которая не поддается обычному лечению.
- Визуальные симптомы, например мушки перед глазами.
Одни только отеки не означают преэклампсию. Кстати, отеки в области пальцев рук или запястий могут приводить к покалыванию в кончиках пальцев и их онемению. Это неопасно и проходит после родов.
Предотвратить или уменьшить отеки поможет отказ от длительного вертикального положения: рекомендуется периодически лежать. Можно использовать компрессионные чулки или бандаж. Мочегонные препараты у беременных не применяют: могут быть серьезные побочные эффекты. Например, может ухудшиться маточно-плацентарное кровоснабжение, а это грозит гипоксией и задержкой внутриутробного развития плода.
Еще ни в коем случае нельзя ограничивать питье — нет доказательств, что это способствует уменьшению отеков. Что касается ограничения соли в рационе — я ни разу не встречала беременную женщину, которая ела бы так много соли, чтобы ее было нужно ограничивать. Если она питается не одними солеными огурцами, скорее всего, дополнительные ограничения не нужны.
Почему возникает изжога у беременных? Как себе помочь?
Изжога у беременных в первую очередь обусловлена анатомически. В верхней части желудка есть сфинктер , который отделяет его от пищевода. Когда беременность подходит к третьему триместру, матка вместе с плодом давит снизу на желудок, и тот переходит в более горизонтальное положение. Сфинктер оказывается ниже, чем в норме, содержимое желудка давит на него механически и забрасывается в пищевод, вызывая изжогу.
Кроме того, гормоны, которые вырабатываются во время беременности, также влияют на сфинктер. Из-за их воздействия тот расслабляется и приоткрывается, поэтому содержимому желудка легче попасть в пищевод.
В современной англоязычной медицинской литературе понятие «изжога» в отношении беременных не используется, говорят «гастроэзофагеальный рефлюкс при беременности». Это тот же самый гастроэзофагеальный рефлюкс, который может быть и вне беременности, — и лечение назначают такое же.
Поведенческая терапия. Важно не ложиться минимум полчаса-час после еды днем и два часа вечером. Еще нужно избегать пищевых триггеров изжоги, например газированных напитков, острой пищи. Нужно прислушаться к себе и понять, какой продукт обычно вызывает неприятные ощущения. Также можно попробовать спать с приподнятым головным концом кровати. Для этого можно подставить под верхние ножки кровати кубики либо купить специальные клиновидные подушки.
Лекарства от изжоги. Если поведенческие изменения не помогают справиться с изжогой, можно после консультации с врачом использовать препараты, снижающие кислотность желудка. В инструкциях к ним на русском языке беременность указана как противопоказание, но в исследованиях доказано, что эти препараты безопасны, если их использовать по показаниям.
Как часто беременным нужно измерять давление? О чем может свидетельствовать его повышение?
Повышенное артериальное давление — главный симптом преэклампсии. Если у женщины высокий риск преэклампсии — его рассчитывают во время первого скрининга в 11—13 недель беременности, — ей нужно три раза в день измерять артериальное давление и записывать результаты в дневник.
Однако повышенное давление не всегда говорит о преэклампсии. Иногда речь идет о хронической артериальной гипертензии. В этом случае давление повышалось и до беременности, и тактика ведения такой пациентки будет отличаться.
Если же давление впервые поднялось у беременной после 20-й недели, необходимо поискать другие симптомы преэклампсии — в первую очередь, белок в моче. Если врачи обнаружат хотя бы один из дополнительных признаков, диагноз будет установлен, и тогда женщине нужно будет лечь в стационар. Преэклампсия — опасное состояние, которое без лечения может привести к эклампсии, то есть судорогам с возможным летальным исходом для матери и ребенка.
У женщин с исходно низким давлением гинекологи не ориентируются на значения 140/90 мм рт. ст. Для них давление считается повышенным, если верхнее значение поднялось на 30 мм рт. ст. и более по сравнению с привычным, а нижнее — на 15 мм рт. ст. О своем нормальном давлении нужно сразу сообщить акушеру-гинекологу, который ведет беременность.
Если у женщины нормальное давление и на приемах в женской консультации тоже никогда не фиксировалось повышение, дома его измерять не нужно.
Классификация артериальной гипертензии во время беременности
| Диагноз | Симптомы |
|---|---|
| Хроническая артериальная гипертензия | Артериальное давление выше 140/90 мм рт. ст. до 20-й недели беременности |
| Гестационная артериальная гипертензия | Артериальное давление выше 140/90 мм рт. ст. после 20-й недели беременности без белка в моче |
| Умеренная преэклампсия | Артериальное давление выше 140/90 мм рт. ст. после 20-й недели беременности или на фоне хронической артериальной гипертензии и при наличии белка в моче |
| Тяжелая преэклампсия | Артериальное давление выше 160/110 мм рт. ст. после 20-й недели беременности или на фоне хронической артериальной гипертензии и наличия белка в моче либо симптомов нарушения работы органов |
Классификация артериальной гипертензии во время беременности
| Диагноз | Симптомы |
| Хроническая артериальная гипертензия | Артериальное давление выше 140/90 мм рт. ст. до 20-й недели беременности |
| Гестационная артериальная гипертензия | Артериальное давление выше 140/90 мм рт. ст. после 20-й недели беременности без белка в моче |
| Умеренная преэклампсия | Артериальное давление выше 140/90 мм рт. ст. после 20-й недели беременности или на фоне хронической артериальной гипертензии и при наличии белка в моче |
| Тяжелая преэклампсия | Артериальное давление выше 160/110 мм рт. ст. после 20-й недели беременности или на фоне хронической артериальной гипертензии и наличия белка в моче либо симптомов нарушения работы органов |
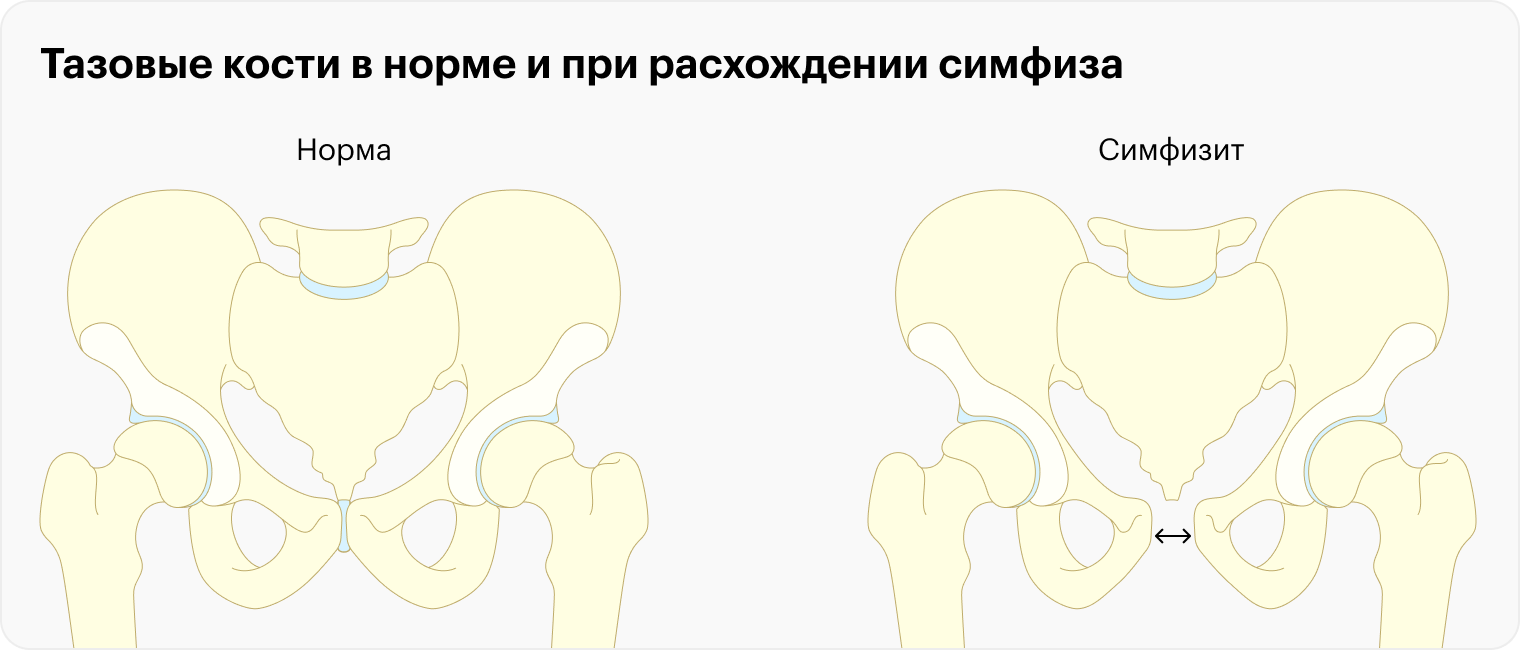
Что такое симфизит? Проходит ли он после родов?
Симфизит — это расхождение двух костей, которые составляют лонное сочленение, другое название которого — лобковый симфиз. У женщины вне беременности расстояние между этими костями 4—5 мм. Во время беременности в норме оно может увеличиться на 2—3 мм.
Если расхождение стало больше 10—13 мм и женщина жалуется на боль в области лобкового симфиза, ставят диагноз симфизит. На практике величину расхождения врачи учитывают не всегда — определить ее точно можно только по рентгену, а беременным он противопоказан. Чаще всего диагноз ставят клинически на основании жалоб.
Все, что мы можем предложить пациенткам с симфизитом, — это консервативное лечение:
- Относительный покой — тут как раз имеет смысл постельный режим.
- Использование бандажа или пояса для поддержки таза.
- Передвижение с помощью ходунков, костылей.
Симфизит нередко сопровождается болью в тазовых костях. В этом случае единственное решение — бандажи.
Обычно таз приходит в норму через 4—12 недель после родов: у большинства женщин боль проходит через месяц, примерно 80% отмечают полное исчезновение симптомов через полгода. Но 2—3% пациенток могут испытывать хроническую боль в области таза даже через год после родов — обычно это связано с большим расхождением. Расхождение больше 25 мм может даже потребовать хирургического вмешательства.
Симфизит не всегда будет показанием к кесареву сечению: исследования показали, что оно не минимизирует боль в тазовом поясе в послеродовом периоде.
Что делать, если в предыдущую беременность уже было то или иное осложнение?
Риск повторения осложнений беременности и неприятных симптомов в таком случае выше — по сравнению с женщинами, у которых их не было. При преэклампсии в прошлую беременность женщине назначают профилактическое лечение — прием низкой дозы аспирина. Изжоги, токсикозы, отеки — все это тоже с высокой вероятностью повторяется в последующие беременности, но профилактика для них не разработана.
Однако повышенный риск любого осложнения или симптома беременности не означает, что он обязательно реализуется. Например, у меня есть пациентки, которые в первую беременность страдали от токсикоза до 20-й недели, а во вторую — почти не испытывали его.
Другие известные факторы риска, общие для почти всех осложнений беременности, включают:
- Возраст старше 35 лет.
- Избыточную массу тела.
- Многоплодную беременность.
- Антифосфолипидный синдром — аутоиммунное заболевание, в основе которого лежит образование антител к фосфолипидам, входящим в состав клеточных мембран.
При каких симптомах во время беременности нужно вызывать скорую помощь?
Скорую помощь беременной нужно вызвать, если:
- Впервые повысилось давление выше 140/90 мм рт. ст. на сроке больше 20 недель.
- Началась сильная головная боль, особенно с мушками перед глазами.
- Появились кровянистые выделения — чем они обильнее, тем быстрее надо оказаться у врача.
- Появились схваткообразные боли, которые усиливаются с течением времени, а рожать еще рано. Для отслеживания периодичности схваток стоит установить любое приложение на телефон.
- Шевеления ребенка уже были, но пропали или резко ослабли больше чем на 2—3 часа.
- Воды стали подтекать — обычно это ощущается, будто произошло непроизвольное мочеиспускание, но выделения не пахнут мочой.
Запомнить
- Токсикоз — нормальное явление в первом триместре беременности, если не сопровождается рвотой чаще, чем 2—3 раза в день, и потерей массы тела больше чем на 5% от исходной.
- Выделения во время беременности становятся более обильными в норме, но если они сопровождаются зудом, жжением или неприятным запахом, следует обратиться к врачу.
- Отеки — не всегда признак преэклампсии. При них нельзя ограничивать питьевой режим. Мочегонные препараты беременным противопоказаны.
- Большинство случаев выкидыша происходит из-за хромосомных аномалий у плода, поэтому соблюдение постельного режима не предотвратит его.
- Повышенное давление у беременных может свидетельствовать о преэклампсии — опасном и для матери, и для плода осложнении.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov