15 важных вопросов репродуктологу Дмитрию Холодову о бесплодии и ЭКО
Поговорили с Дмитрием Холодовым — гинекологом-репродуктологом, врачом УЗ-диагностики, главным врачом федеральной сети «Клиники Фомина».
Вы узнаете, как ускорить наступление зачатия, что такое бесплодие и можно ли с ним справиться, до какого возраста можно делать ЭКО и от чего зависит результат процедуры.
Что вы узнаете
- Чем занимается врач-репродуктолог?
- Как правильно подготовиться к беременности, нужно ли принимать витамины?
- Можно ли ускорить наступление беременности с помощью диет или специальных поз для занятия сексом?
- Что считается бесплодием, когда начинать волноваться?
- Правда ли, что пар, которые не могут завести ребенка самостоятельно, становится больше?
- Каковы основные причины бесплодия?
- Существует ли психологическое бесплодие?
- Что делать, если беременность не наступает, нужно ли сразу готовиться к ЭКО?
- Когда чаще всего используют ЭКО?
- До какого возраста можно делать ЭКО?
- Поможет ли ЭКО при невынашивании беременности?
- От чего зависит успех ЭКО?
- Сколько раз можно повторять ЭКО?
- Можно ли сделать ЭКО бесплатно по ОМС?
- Когда стоит заморозить яйцеклетки или сперматозоиды?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Чем занимается врач-репродуктолог?
Что это за врач. В Российской Федерации репродуктолог — это врач с образованием по специальности «акушер-гинеколог». Дальше он проходит специализированные курсы по репродукции человека, изучая методы, которые применяют для диагностики и лечения бесплодия, а также дополнительно получает образование в гинекологической эндокринологии.
В мире нет такой профессии, как гинеколог-репродуктолог. Есть гинеколог-эндокринолог или репродуктивный эндокринолог — это синонимы. Дело в том, что в первую очередь такой врач должен разбираться в гормональных процессах, которые регулируют овуляцию и беременность от зачатия до рождения ребенка.
Еще у репродуктолога есть особенности клинической работы, которые требуют от него определенных хирургических навыков. Это, как правило, малые операции, связанные с диагностикой причин бесплодия и его лечением.
Например, гистероскопия — осмотр полости матки с помощью видеосистем; процедуры в рамках вспомогательных репродуктивных технологий вроде ЭКО. К ним относят пункции фолликулов, когда стимулируют яичники и потом забирают яйцеклетки под контролем УЗИ, и перенос эмбрионов из пробирки в полость матки.
Для таких манипуляций и наблюдения за ростом фолликулов в яичниках нужен ультразвуковой контроль. Из-за этого у всех репродуктологов в России есть сертификация «специалист ультразвуковой диагностики».
С какими проблемами работает. Репродуктолог в основном работает с проблемами женского бесплодия и невынашивания беременности.
С мужчинами такой врач не работает, он не назначает им лечение или диагностику. Однако репродуктолог проводит консультирование семейной пары. Я часто прошу женщину прийти на первичный прием вместе с партнером, с которым она планирует зачать ребенка, чтобы понять, в какую сторону направить обследование.
Репродуктологи часто работают в тесной связке со специалистами, которые занимаются обследованием и лечением мужчин, — это урологи-андрологи. Они занимаются мужской репродуктивной системой, коррекцией нарушений сперматогенеза, то есть образования спермы.
Как правильно подготовиться к беременности, нужно ли принимать витамины?
Подготовка нужна любой паре, которая планирует рождение ребенка и не сталкивалась с нарушениями зачатия, то есть только собирается начать интимную близость без контрацепции.
Минимум за три месяца женщине стоит посетить гинеколога, мужчине — уролога. Обоим партнерам нужно обследоваться на инфекции, передаваемые половым путем: хламидиоз, гонорею, трихомониаз, генитальный микоплазмоз, сифилис, ВИЧ, гепатиты В и С.
Женщину осматривает гинеколог, берет мазок с шейки матки на цитологию, может дополнительно понадобиться скрининг на ВПЧ, если подошел возраст.
Дальше по данным опроса и осмотра гинеколог может назначить дополнительные обследования, чтобы индивидуализировать подготовку к беременности. Например, анализ крови на анемию, если у женщины обильные менструации или питание, бедное продуктами животного происхождения, либо консультацию узкого специалиста, если есть какие-то жалобы.
Из витаминов и микроэлементов обычно назначают следующие:
- Фолиевая кислота — ее назначают всем женщинам в дозе 400 мг в сутки. Этого достаточно для профилактики дефектов нервной трубки на ранних сроках развития плода.
- Йод, так как Российская Федерация — зона с дефицитом йода. По существующим рекомендациям женщинам на этапе планирования беременности назначают 150 мкг йода, после ее наступления — 250 мкг в сутки. Иногда может быть достаточно только йодированной соли, если в рационе женщины много зелени и морепродуктов.
- Витамин D — профилактическую дозу 1000—1500 МЕ в сутки можно назначать без анализов, так как Россия входит в число регионов с низкой инсоляцией.
Есть исследования, которые показывают, что дефицит витамина D снижает вероятность зачатия у здоровых людей, а при определенном уровне его содержания в крови шансы на зачатие увеличиваются.
В то же время большие дозы витамина D могут приводить к негативным последствиям, особенно когда его принимают в пульс-дозах. То есть человек не каждый день принимает небольшую профилактическую дозу, а пьет витамин раз в месяц по 50 000 единиц или раз в неделю по 10 000 единиц. Такой режим дозирования может быть опасен.
При полноценном питании больше никаких дополнительных витаминов или добавок не требуется.
Можно ли ускорить наступление беременности с помощью диет или специальных поз для занятия сексом?
Зачатие — сложный биологический процесс, о котором мы не все знаем. Как любое такое явление, оно обросло суевериями и ритуалами.
В целом здоровое отношение к своим детям начинается со здорового отношения к себе и своему телу: те вещи, которые улучшают здоровье человека, однозначно положительно влияют на будущее потомство.
Питание и фертильность. Никаких специальных диет, которые повышают способность к зачатию у женщин или мужчин, не существует. Но ее могут снизить дефицитные диеты, когда женщина исключает определенные группы продуктов, например углеводы или животный белок. Еще такие диеты могут быть опасны на ранних сроках развития беременности.
Если питание сбалансированное, человек употребляет адекватное количество овощей, фруктов, сложных углеводов, животных продуктов, как правило, дополнительных изменений рациона не требуется.

Позы для секса и зачатие ребенка. Позы для занятий сексом также не влияют на наступление беременности. Люди анатомически устроены так, что никаких дополнительных акробатических ухищрений для зачатия не требуется.
Однако у партнеров могут быть анатомические особенности, затрудняющие зачатие. Например, особое расположение влагалища или очень узкое влагалище, когда эякулят не попадает в половые пути женщины. Такие случаи репродуктолог тоже не должен забывать, женщину обязательно нужно осмотреть.
Что считается бесплодием, когда начинать волноваться?
Бесплодием считается, если здоровая пара младше 35 лет активно живет половой жизнью без контрацепции, но зачатие не наступает в течение года.
Для такой же пары старше 35 лет зачатие должно наступить в течение полугода: с этого возраста вероятность беременности сама по себе ниже, лечение лучше начинать раньше.
По сути, бесплодие — оценка интервала времени, за которое не наступает беременность при регулярной интимной близости без контрацепции, то есть не менее двух-трех раз в неделю.
Правда ли, что пар, которые не могут завести ребенка самостоятельно, становится больше?
По статистике, распространенность бесплодия остается почти на одном уровне. Она примерно одинакова у разных этнических групп на разных континентах и в разных странах.
- 15% пар
- в мире в среднем страдают бесплодием
В среднем частота бесплодия среди пар репродуктивного возраста колеблется на уровне 15—18%. Если посмотреть на распределение женского и мужского бесплодия, то будет 50 на 50: в половине случаев дело в женщине, в половине случаев — в мужчине.
Сейчас кажется, что бесплодие встречается чаще, потому что его стали чаще диагностировать. Больше людей обращается к врачам с такой проблемой.
Еще одна тенденция: в развитых странах пары все чаще откладывают рождение детей на более поздний возраст, в том числе это происходит и в России. Если раньше средний возраст женщины, впервые планирующей ребенка, в РФ был 23—24 года, то сейчас, по некоторым данным, это 28—29 лет.
После 35 лет шанс зачать и родить ребенка естественным путем у женщины примерно в два раза ниже, чем в 24—25 лет, — это нужно учитывать при планировании беременности.
Каковы основные причины бесплодия?
Мужское бесплодие. Оно обычно связано с нарушениями образования спермы. Например, в эякуляте может быть мало сперматозоидов либо их нет совсем. Или наблюдаются функциональные нарушения, когда снижается подвижность сперматозоидов.
Для диагностики андролог назначает спермограмму, а потом оценивает, какие шансы у мужчины завести собственных детей. Такой шанс есть, пока есть хоть какое-то количество сперматозоидов, но бывает, что их слишком мало, тогда нужно лечение.
Женское бесплодие. Здесь две основные большие группы причин:
- Нарушения эндокринной регуляции менструального цикла и овуляции. Например, овуляция отсутствует или цикл сильно нарушен.
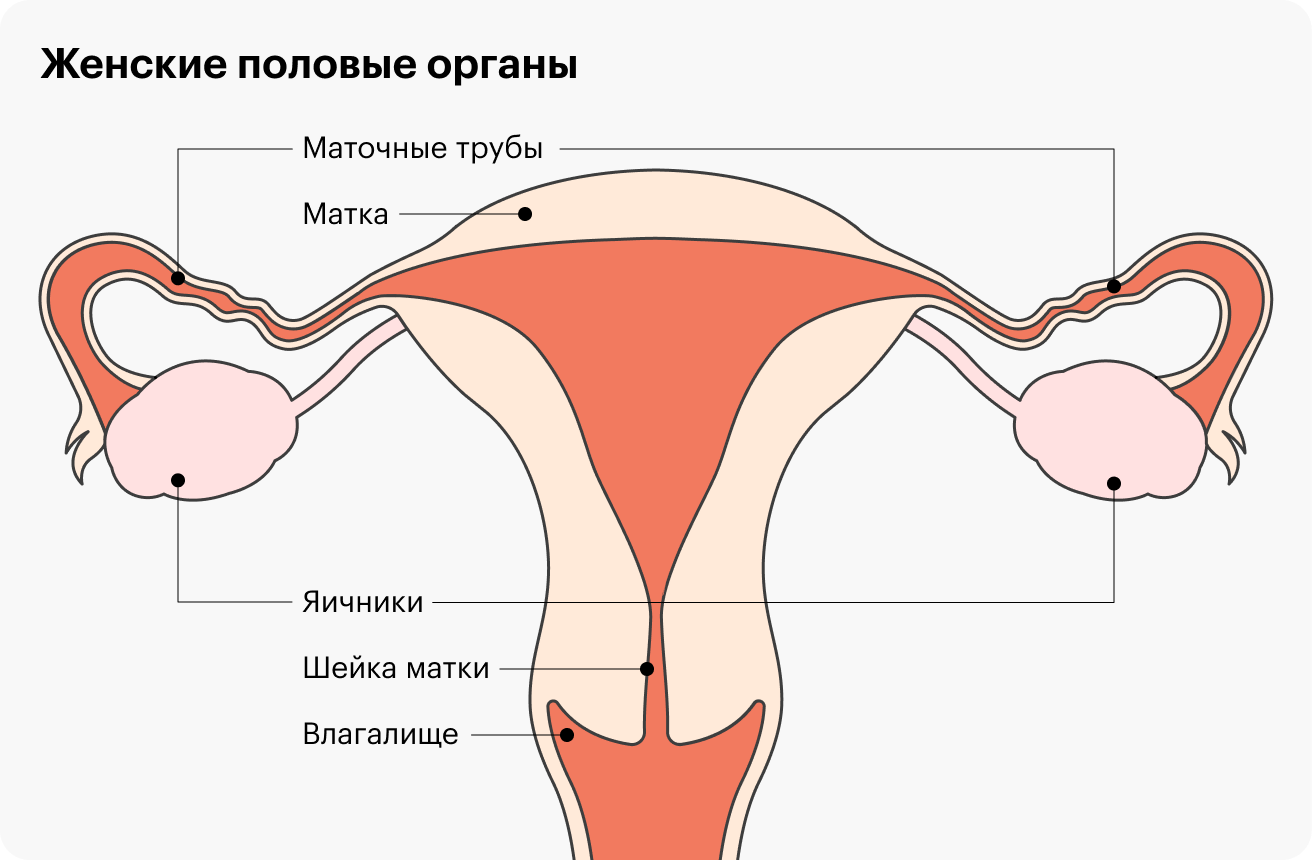
- Механические, или органические, причины — то, что препятствует проникновению спермы к яйцеклетке либо попаданию яйцеклетки в полость матки. Например, яйцеклетка спускается в матку по маточным трубам, там же происходит оплодотворение. Если трубы непроходимы или деформированы, это может мешать зачатию или приводить к внематочной беременности, когда эмбрион остается в маточной трубе.
Еще бывают аномалии полости матки, например перегородки, спайки, опухоли или изменения ее слизистой оболочки, из-за которых эмбрион не может прикрепиться к стенке органа.
Еще встречаются аномалии канала шейки матки, из-за которых сперма не попадает в матку: полипы, спайки, рубцы после хирургических операций, воспалительные процессы.
Существует ли психологическое бесплодие?
Есть данные, которые говорят, что грамотное психологическое консультирование семейных пар с репродуктивными проблемами облегчает наступление беременности. Особенно это актуально для пар с неясной причиной бесплодия, то есть когда их обследовали и никаких причин бесплодия не нашли.
Психологические факторы у таких пациентов часто отражаются на качестве и регулярности половой жизни — например, половые акты происходят слишком редко.
Здесь проблема лежит в плоскости сексологии. Работа с психологами, сексологами, психотерапевтами может нормализовать интимную жизнь, а там и беременность наступит сама собой.
Оценить вклад психологических факторов в распространенность бесплодия тяжело. Так, сложно построить исследование, которое помогло бы изучить вопрос: психотерапевтические методики не поддаются плацебо-контролю. Психотерапевт не может с одним человеком работать правильно, а с другим как будто не работать, чтобы это было сравнимо с отсутствием психотерапии.
В любом случае на практике пациентки с неоднократными потерями беременности или неудачами программы ЭКО чаще продолжают лечение, если с ними работает психотерапевт. Такая поддержка помогает им найти моральные силы, чтобы продолжать попытки и следовать рекомендациям врача, а это увеличивает вероятность родить ребенка.
Что делать, если беременность не наступает, нужно ли сразу готовиться к ЭКО?
К ЭКО сразу готовиться не надо, но это повод обратиться к репродуктологу, пройти обследование и выявить причины, из-за которых беременности нет. Нужно обследовать и мужчину, и женщину, это занимает два-три месяца.
Если причины бесплодия можно устранить, врач назначает лечение. Например, можно убрать непроходимость маточных труб или спайки в матке с помощью операции, скорректировать препаратами проблемы с овуляцией или провести инсеминацию — ввести сперму в полость матки, если есть проблемы с шеечным каналом.
Эти методы гинекологи использовали еще до появления экстракорпорального оплодотворения, или ЭКО. Сейчас ЭКО вышло на первый план как технология, которая помогает эффективно бороться с бесплодием, но оно нужно не всегда.
Если конкретных причин бесплодия не обнаружено, ставят диагноз «бесплодие неясного генеза». В таком случае врач может дать дополнительное время для самостоятельного зачатия:
- Для пары младше 35 лет — ориентироваться нужно на возраст женщины — это может быть полтора-два года.
- Для пары старше 35 лет — около шести месяцев, так как здесь нельзя терять время. Чем старше партнеры, особенно женщина, тем менее эффективна помощь репродуктологов.
Слишком долго ждать нельзя в любом случае: чем дольше не наступает естественное зачатие, тем меньше вероятность, что оно вообще наступит.
У полностью здоровых людей 80% беременностей наступают в первые шесть месяцев регулярной интимной близости без контрацепции, остальные 20% приходятся на оставшиеся полгода.
Бесплодие неясного генеза может быть ассоциировано с эндометриозом: при этом заболевании клетки внутреннего слоя матки появляются там, где их не должно быть, в том числе в брюшной полости.
Поэтому далее рекомендована диагностическая лапароскопия, то есть осмотр полости малого таза через небольшой прокол с помощью видеотехники. Так врач может увидеть изменения, которые не видны на УЗИ, в том числе эндометриоз и спайки из-за него в маточных трубах. После удаления таких очагов и лечения заболевания часто наступает беременность. Если же это не помогло, остается ЭКО.
Когда чаще всего используют ЭКО?
Бесплодие, с которым нельзя справиться другими способами. То есть когда беременность не сможет наступить самостоятельно. Например, маточные трубы полностью непроходимы и это нельзя исправить с помощью операции.
Моногенные наследственные заболевания с высоким риском рождения ребенка с болезнью. Например, когда оба родителя — носители спинальной мышечной атрофии, муковисцидоза, тугоухости или другого генетического заболевания. То есть сами родители не болеют, но могут передать одинаковые «плохие» копии гена ребенку. В таких случаях высокий риск родить ребенка с наследственной патологией — 25%.
Сейчас можно сдать генетические анализы на ряд распространенных заболеваний, определить свой риск и, если нужно, сделать ЭКО с тестированием и выбором здоровых эмбрионов.
В таких случаях тестируют сначала одного партнера. Если у него нет «плохих» генов, то второго партнера можно не проверять: для передачи подобных болезней их носителями обычно должны быть оба родителя.

До какого возраста можно делать ЭКО?
Программа ЭКО максимально эффективна до 37 лет. С 37 до 42 лет дополнительно применяют технологии тестирования эмбрионов на хромосомные аномалии. При сохранном овуляторном резерве, то есть достаточном количестве фолликулов в яичниках, шанс женщины родить собственного ребенка в этом возрасте — примерно 30%.
Возраст 42—44 года — пограничный. В этот период, если у женщины достаточно яйцеклеток, ЭКО может сработать. Если в каждом яичнике по два-три фолликула, шансы низкие.
Случаи получения своих эмбрионов после 44 лет не зарегистрированы — в этом возрасте предлагают другие программы, например с донорскими яйцеклетками. Либо могут быть использованы яйцеклетки женщины, которые она заморозила в молодом возрасте.
Донорские программы могут быть предложены женщине и в более раннем возрасте — например, чтобы избежать большого количества стимуляций яичников для выхода собственных яйцеклеток.
Поможет ли ЭКО при невынашивании беременности?
У невынашивания беременности могут быть разные причины. По российским рекомендациям, невынашивание беременности — это две последовательные потери беременности подряд, без родов между ними.
Невынашивание беременности может быть основной проблемой, когда у женщины наступают беременности, но она не может их выносить. Еще потери беременности бывают после переноса эмбрионов в полость матки во время ЭКО. У некоторых женщин они не прикрепляются.
Одна из причин невынашивания беременности — генетическая. Такое бывает, когда эмбрионы погибают до двенадцатой недели беременности из-за генетических аномалий, не дающих плоду нормально развиваться. Например, при образовании яйцеклеток с аномальным генетическим материалом. В таких случаях есть шанс родить ребенка самостоятельно, но он ниже, чем обычно, — примерно 70%. Плюс каждая потеря беременности может сказываться на здоровье.
Такое невынашивание беременности — показание к ЭКО с отбором эмбрионов, у которых нормальный набор хромосом.
Однако ЭКО не поможет, если невынашивание беременности на ранних сроках не связано с генетическими аномалиями плода. В таких случаях надо искать причины потери беременности. Это могут быть нарушения, связанные со свертываемостью крови, иммунной системой, генетические мутации у самой женщины. Иногда их можно корректировать медикаментозными препаратами в течение беременности.
Еще к невынашиванию беременности могут приводить спайки в полости матки, мешающие эмбриону нормально развиваться с определенного срока. Тогда это корректируется хирургически.
От чего зависит успех ЭКО?
Возраст женщины. От него зависит качество яйцеклеток и то, насколько здоровые эмбрионы будут получены.
Женские половые клетки закладываются внутриутробно — их возраст равен возрасту женщины плюс месяцы внутриутробного развития. На яйцеклетки влияют все негативные факторы образа жизни: курение, употребление спиртных напитков, токсические воздействия.
Количество яйцеклеток. Обычно у женщины созревает одна яйцеклетка на менструальный цикл. Для ЭКО это слишком мало, и женщине делают инъекции гормональных препаратов, чтобы стимулировать выход нескольких яйцеклеток. Это называют стимуляцией суперовуляции.
Однако с возрастом количество яйцеклеток в яичниках уменьшается. Собственно, поэтому наступает менопауза: заканчивается овариальный резерв, то есть яйцеклетки, и яичники перестают быть активными. Из-за этого при стимуляции может получаться меньше яйцеклеток, чем нужно.
Например, если у женщины формируется за раз 20 яйцеклеток, то один из эмбрионов 100% будет здоровым, с нормальным набором хромосом. В этом случае ее шанс родить ребенка — около 70%, потому что влияет еще состояние матки и другие факторы, воздействующие на вынашивание беременности. Если таких эмбрионов два, вероятность успеха практически 100%.
А вот если у женщины выходит только пять яйцеклеток, возможно, ей придется четыре раза делать стимуляцию, чтобы получить здоровый эмбрион, и не факт, что это закончится успешно.
Шансы на рождение ребенка в результате ЭКО рассчитывают с учетом возраста женщины, количества яйцеклеток, числа полученных эмбрионов и того, сколько из них с нормальным набором хромосом.
Многие думают, что ЭКО всегда гарантирует рождение ребенка на 100%, но это не так.
Сколько раз можно повторять ЭКО?
ЭКО можно повторять неоднократно: и три, и пять, и десять раз. Основные страхи связаны с тем, что процедура якобы повышает риски онкологических заболеваний.
Однако исследования показывают, что ЭКО само по себе не увеличивает вероятность развития рака молочной железы, матки, яичников.
При этом сам факт бесплодия не сильно, но увеличивает риск рака органов репродуктивной системы. Вероятно, это связано с тем, что бесплодие сигнализирует о каких-то нарушениях их работы.
Можно ли сделать ЭКО бесплатно по ОМС?
Получить квоту на ЭКО можно:
- При бесплодии.
- При носительстве генетических заболеваний с высоким риском рождения ребенка с тяжелой болезнью.
- При привычном невынашивании беременности из-за генетических аномалий эмбриона. В этом случае пара оплачивает только диагностический анализ эмбрионов.
Государство, как правило, покрывает стандартный протокол со средними дозами препаратов. Однако такой подход как раз наиболее эффективен у женщин до 37 лет.
Если ЭКО проводят с донорскими яйцеклетками или спермой, государство оплачивает сам протокол, но не оплачивает донорский материал — его нужно приобрести дополнительно.
С 2021 года существуют ограничения по вступлению в программу ЭКО по госгарантиям — это снижение овуляторного резерва пациентки. Чтобы получить процедуру бесплатно, у женщины должно быть:
- Пять и более фолликулов в яичниках.
- Уровень антимюллерова гормона более 1,2 нг/мл. Этот гормон вырабатывается фолликулами яичников и показывает репродуктивный потенциал.
Если эти условия соблюдаются, возрастного ограничения на вступление в программу ЭКО в нашей стране не существует.
Во многих странах ориентируются не на количество фолликулов, а на возраст пациентки, обычно срок заканчивается в 42—44 года. Позже него пара может сама оплатить процедуру. В некоторых странах все программы ЭКО — и финансируемые государством, и коммерческие — запрещены после 47 лет.
Когда стоит заморозить яйцеклетки или сперматозоиды?
Отложенное материнство. В этом случае женщина может заморозить свои яйцеклетки до 35 лет, а потом спокойно родить ребенка в более позднем возрасте.
Профессии, связанные с риском для репродуктивной функции. Это актуальнее для мужчин, потому что они, как правило, занимаются экстремальной работой разного рода. Это может быть работа на урановых шахтах или военная служба, когда человек рискует погибнуть, но может оставить биологический материал для рождения ребенка уже без его участия.
То же самое касается женщин, которые работают на вредных химических производствах, в контакте с радиацией или в условиях экстремальных нагрузок, — например, женщин-космонавтов.
Онкологические заболевания. Половые клетки сохраняют до начала токсичной химио- или радиотерапии либо до операции по удалению яичников или яичек. Сейчас у многих онкологических больных высокие шансы на излечение и полноценную жизнь, поэтому для молодых людей актуально сохранение своего биологического материала.
Запомнить
- Репродуктолог работает с проблемами женского бесплодия и невынашивания беременности.
- За три месяца до планирования беременности женщине нужно сходить к гинекологу, а мужчине — к урологу или андрологу.
- Никаких специальных диет, которые повышали бы способность к зачатию у женщин и мужчин, не существует. Позы для секса тоже не помогут.
- Бесплодием считается, если здоровая пара младше 35 лет активно живет половой жизнью без контрацепции, но зачатие не наступает в течение года. Для такой же пары старше 35 лет зачатие должно наступить в течение полугода.
- По статистике, распространенность бесплодия остается примерно на одном уровне, она примерно одинакова у разных этнических групп на разных континентах и в разных странах.
- У мужчин бесплодие в основном связано с нарушением образования спермы, а у женщин — с гормональными проблемами или органическими причинами, например непроходимостью маточных труб.
- Психологические факторы часто отражаются на качестве и регулярности половой жизни. Работа с психологами, сексологами, психотерапевтами может нормализовать интимную жизнь, а там и беременность наступит сама собой.
- Для лечения бесплодия используют не только ЭКО: тактика врача зависит от того, что мешает наступлению беременности.
- ЭКО используют, если причину бесплодия нельзя устранить, а также при высоком риске рождения ребенка с моногенным заболеванием.
- ЭКО может помочь при привычном невынашивании беременности, если оно связано с генетическими аномалиями эмбрионов.
- Шансы на рождение ребенка в результате ЭКО рассчитывают с учетом возраста женщины, количества яйцеклеток, числа полученных эмбрионов и того, сколько из них с нормальным набором хромосом.
- Программа ЭКО максимально эффективна до 37 лет. После 44 лет получить собственные яйцеклетки женщины невозможно.
- ЭКО можно повторять неоднократно: и три, и пять, и десять раз. Это не повышает риск заболеть раком, хотя само бесплодие связано с онкологическими рисками.
- Получить квоту на ЭКО можно при бесплодии, носительстве генетических заболеваний с высоким риском рождения ребенка с тяжелой болезнью и при привычном невынашивании беременности из-за генетических аномалий эмбриона.
- Половые клетки стоит заморозить женщинам, которые хотят родить ребенка после 35 лет, женщинам и мужчинам, работа которых связана с токсичным воздействием или экстремальными нагрузками, а также тем, кто собирается пройти онкологическое лечение.