Как часто нужно ходить на прием и другие вопросы гинекологу Татьяне Румянцевой
Поговорили с Татьяной Румянцевой — акушером-гинекологом, кандидатом медицинских наук, медицинским директором федеральной сети «Клиника Фомина».
Врач рассказала, когда ходить к гинекологу, какие обследования нужны, в каком возрасте лучше заводить детей, как подготовиться к беременности, стоит ли терпеть боли во время месячных и можно ли предотвратить старение.
Что вы узнаете
- Как часто посещать гинеколога, если ничего не беспокоит?
- С какого возраста девочку стоит показывать гинекологу?
- В какой день менструального цикла лучше идти к гинекологу?
- Как часто нужно проверяться на половые инфекции?
- Надо ли срочно сдавать анализы на ВПЧ, если есть папилломы?
- Стоит ли делать прививку от ВПЧ женщинам после 30 лет?
- Что такое эрозия шейки матки и надо ли ее лечить?
- Правда ли, что болезненные месячные — норма и их не надо лечить?
- Насколько регулярным должен быть менструальный цикл?
- Можно ли заниматься сексом во время месячных?
- Существует ли ПМС и как с ним бороться?
- Опасно ли использовать тампоны, менструальные чаши и многоразовые прокладки?
- Как подобрать контрацептивы и какой метод контрацепции лучше?
- Как часто можно использовать экстренную контрацепцию?
- Какой возраст идеален для зачатия и рождения ребенка?
- Как правильно подготовиться к беременности?
- Можно ли предупредить климакс?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Как часто посещать гинеколога, если ничего не беспокоит?
Однозначного ответа на этот вопрос нет. Есть рекомендации, по которым к гинекологу надо ходить раз в год. При этом главный повод для посещения врача — скрининг рака шейки матки, который не всегда нужен ежегодно. Остальное визиты — это в основном выяснение того, есть ли у женщины другие проблемы, требующие лечения.
В процессе стандартного скрининга на рак шейки матки женщины с 21 года до 65 лет проходят осмотр и сдают Пап-тест раз в три года. Пап-тест, или мазок по Папаниколау, — это мазок из шейки матки, окрашенный так, чтобы было видно атипичные клетки.
Интервал между скринингами может меняться после 30 лет в зависимости от ВПЧ-статуса женщины — то есть того, выявлен ли у нее вирус папилломы человека. Именно он — основная причина развития рака шейки матки. То есть в 30 лет стоит сдать анализ на ВПЧ, по его результатам определяют нужный интервал скринингового обследования:
- если у женщины нет ВПЧ, можно проходить скрининг раз в пять лет, в некоторых странах — по-прежнему раз в три года;
- если ВПЧ обнаружен, то скрининг нужен уже не раз в 3—5 лет, а ежегодно.
ВОЗ рекомендует сдавать тест на ВПЧ раз в 5—10 лет, начиная с 30 лет. Если он оказался положительным, его повторяют раз в год. В следующий раз результат может быть отрицательным. Это нормально, так как в большинстве случаев наступает самопроизвольное выздоровление и вирус исчезает из организма. Тогда ежегодный тест на ВПЧ и скрининг на рак шейки матки уже не нужен — можно снова делать его раз в 3—5 лет. Анализ на ВПЧ регулярно сдают до 65 лет — после этого возраста его не делают, так как вероятность смены полового партнера и заражения вирусом крайне низкая.
Женщинам, у которых не обнаружен ВПЧ, ежегодные Пап-тесты после 30 лет не нужны. Однако ежегодное посещение гинеколога позволяет выявить другие проблемы, иногда даже те, что женщина не замечает. Они могут касаться длительности менструального цикла и его регулярности, характера менструальных выделений, менструальных болей, болей при половых контактах и так далее. Еще посещение врача важно для подбора подходящего метода контрацепции.
Отдельно стоит уделить внимание ежегодному посещению гинеколога, если женщина принимает комбинированные оральные контрацептивы. К их приему есть противопоказания, поэтому врач каждый раз заполняет специальный опросник, измеряет артериальное давление. Это нужно, чтобы выявить осложнения, из-за которых может понадобиться сменить метод контрацепции.
В российские рекомендации еще входит мазок на флору, который надо сдавать каждый год, но это не информативный анализ. Достоверно выявить инфекции или воспаление с его помощью нельзя. Зато можно или пропустить нечто важное или увидеть изменения, которые часто будут нормой, но приводят к ненужному лечению. Поэтому лучше, когда врач назначает более точные анализы для выявления конкретных проблем, например ПЦР, если подозревает половые инфекции.
С какого возраста девочку стоит показывать гинекологу?
У девочек до совершеннолетия плановый осмотр по российским нормам в 3, 6, 14, 15, 16 и 17 лет. То есть перед тем, как девочка пойдет в детский сад, школу и потом для оценки развития: начались или нет менструации, как развиваются молочные железы. В других странах, например в США, первый визит к гинекологу приходится на 13—15 лет.
С точки зрения практикующего гинеколога, осмотры детей малоинформативны, если нет жалоб. В 3 года можно оценить, как сформированы наружные половые органы. В 7, 12 лет и далее плановый осмотр нужен скорее не для выявления проблем, а чтобы обсудить вопросы гигиены, контрацепции, оценить развитие ребенка. В этом плане регулярные осмотры у врача, конечно, полезны.
Посетить гинеколога помимо плановых осмотров стоит, если месячные не начались после 15 лет либо есть сильные боли при менструации, нерегулярный менструальный цикл — по сути, те же причины, что и у взрослых женщин.
В какой день менструального цикла лучше идти к гинекологу?
Для планового осмотра лучше идти вне менструации, чтобы врач мог осмотреть слизистую влагалища и шейки матки, увидеть характер вагинальных выделений, взять нужные анализы. Во время менструации бывает болезненность или повышенная чувствительность, которая не требует лечения, но может повлиять на оценку того, как женщина реагирует на осмотр. То есть гинеколог может заподозрить проблемы с внутренними половыми органами, которых нет.
Лучше всего прийти на осмотр примерно на пятый-седьмой день менструального цикла — он отсчитывается с первого дня менструации. Это оптимальные дни для УЗИ малого таза и маммографии — если понадобится полное обследование или подошло время скрининга на рак груди, все это можно сразу сделать, если в клинике есть такие возможности.
Бывает, что требуется дополнительный осмотр в другой день цикла, если у женщины есть жалобы, например на нерегулярные менструации. Однако в таком случае тоже лучше прийти сразу после месячных. Тогда сначала гинеколог возьмет нужные анализы и проведет обследование, а в другой раз посмотрит в контексте диагностики конкретной проблемы. Одного визита к врачу в таких ситуациях все равно будет мало.
Как часто нужно проверяться на половые инфекции?
Строгих сроков для проверки на половые инфекции нет. Есть международные рекомендации, где советуют женщинам проходить скрининг на ИППП ежегодно до 25 лет. В России таких рекомендаций нет. На самом деле частота обследования зависит не столько от возраста, сколько от образа жизни женщины: кто-то часто меняет партнеров и после 25 лет, кто-то с юности в моногамных продолжительных отношениях. Подход к скринингу будет разным.
Общая рекомендация — стоит провериться на половые инфекции после каждой смены полового партнера. В идеальном мире, конечно, стоит проверяться вместе с новым партнером перед сексом без предохранения. В реальной жизни надо сходить к врачу хотя бы после.
Еще проверяться на половые инфекции нужно при планировании беременности, во время беременности, перед операциями. Такое обследование нужно на всякий случай, даже если женщина не меняла партнера. Она может не знать о его измене или у него может быть бессимптомная инфекция, которая появилась до нее. Других регулярных обследований не нужно, если отношения моногамные и женщина уверена в партнере, потому что половыми инфекциями можно заразиться только во время секса. Никакими другими способами — в бассейне или бане, через чужое белье или полотенца, при обычном физическом контакте — этого сделать нельзя.
Любой интимный контакт с новым партнером должен быть в презервативе. Он не защищает от ИППП на 100%, но дает высокую степень защиты. Например, генитальный герпес или ВПЧ может передаваться через контакт участков кожи, которые не закрывает презерватив. Однако лучше защититься на больше чем 90%, чем не защититься совсем.
Для диагностики половых инфекций не подходит обычная микроскопия мазков, то есть мазки на флору, которые берут гинекологи почти на каждом приеме. Этот анализ обладает наименьшей чувствительностью из всех методов диагностики ИППП. Для выявления хламидий, гонококков, трихомонад, генитальных микоплазм лучше использовать ПЦР — полимеразную цепную реакцию. Этот метод считается золотым стандартом в диагностике половых инфекций, позволяет выявить генетический материал возбудителя.
Анализ лучше сдать через неделю после контакта с новым партнером — можно и на следующее утро, однако наиболее информативно исследование через несколько дней. Еще стоит сдать кровь на ВИЧ, сифилис и вирусные гепатиты через два месяца после контакта. Больше никаких анализов на скрытые инфекции сдавать не надо.

Надо ли срочно сдавать анализ на ВПЧ, если есть папилломы?
Сдавать анализ на ВПЧ при появлении папиллом на теле, кондилом на гениталиях или после незащищенного полового контакта нет смысла. Это лишние нервы и деньги, так как лечения от этого вируса нет.
ВПЧ сам уходит у 90% людей через два года с момента инфицирования, только у примерно 10% развиваются длительные инфекции, в том числе те, что могут привести к раку. То есть можно два года лечиться и увидеть, что вирус ушел, а можно два года не лечиться и увидеть то же самое. Или просто не сдавать этот анализ, когда его не надо сдавать.
Папилломы или кондиломы надо сразу удалять в любом случае — тот факт, обнаружили или не обнаружили в них ВПЧ, никак не влияет на лечение.
Не надо брать анализ на ВПЧ с шейки матки, если появились кондиломы на гениталиях. Рак шейки матки и кондиломы вызывают разные типы вируса папилломы человека. Так, кондиломы в основном вызывают 6-й и 11-й типы ВПЧ, а за рак шейки матки в основном отвечают 16-й и 18-й, а также ряд других — их называют типами ВПЧ высокого риска.
Брать анализ с шейки матки стоит, только если женщине больше 30 лет и она еще не делала скрининг на ВПЧ в рамках профилактики рака шейки матки. То есть обращение по поводу кондилом может стать поводом для профилактического обследования, но анализ на ВПЧ в этом случае делают не из-за них.
Скрининг на ВПЧ для профилактики рака шейки матки начинают делать с 30 лет, потому что вирус не вызывает изменения в клетках сразу, — нужно время, около 10 лет и более. Поэтому анализ на ВПЧ не стоит сдавать молодым девушкам, которые только начали жить половой жизнью. Даже если вирус у них не исчезнет сам, регулярно проверяться на рак шейки матки бессмысленно в первые 10 лет после заражения. В некоторых рекомендациях советуют сделать первый анализ на ВПЧ не в 30 лет, а через 10 лет после начала половой жизни — и это правильнее, просто для общего скрининга берут усредненный возраст.
Еще важно понимать что ВПЧ не вызывает воспаление шейки матки, вагинальные выделения и бесплодие, не влияет на течение беременности — об этом нет достоверных научных данных. Подтвержденная связь есть только между некоторыми типами ВПЧ, раком шейки матки и некоторыми другими видами рака, поэтому его не надо сдавать, когда что-то беспокоит, — только в рамках стандартного онкоскрининга.
Стоит ли делать прививку от ВПЧ женщинам после 30 лет?
На сегодняшний день вакцинация от ВПЧ разрешена для женщин до 45 лет. Хотя, конечно, лучше всего вакцинироваться до начала половой жизни — то есть до возможности заразиться вирусом. Стандартно прививку делают в 9—12 лет. Если в этом возрасте она не сделана, то чем раньше вакцинироваться, тем больше пользы. В 18 лет у женщины впереди больше половых партнеров, шансов для заражения и времени на развитие последствий ВПЧ, чем у женщины в 35.
В юности вакцинировать стоит и девочек, и мальчиков. Практически все девочки столкнутся с ВПЧ в течение жизни, прививка защитит их от самых агрессивных типов вируса. Мальчиков вакцинировать нужно, чтобы снизить распространенность рака шейки матки, то есть чтобы они не передавали вирус партнершам. Еще вакцина может защитить их от рака полового члена и анального канала — эти заболевания бывают связаны с ВПЧ, хотя этот вопрос еще требует более детального изучения, — и остроконечных кондилом, которые не смертельны, но их неприятно удалять.
Для женщин 25—45 лет вопрос о вакцинации, на мой взгляд, упирается в финансы. Защититься от ВПЧ однозначно полезно всем: всегда есть риск сменить партнера или столкнуться с его изменой. Однако вакцина дорогая, доступна не каждой женщине, прививают взрослых женщин тремя дозами. После 45 лет вакцинация не запрещена, просто про эту возрастную группу мало данных — если у женщины активная половая жизнь, сделать вакцину можно, ничего страшного не случится.
- 39 000 ₽
- стоит вакцинация тремя дозами четырехвалентной вакцины от ВПЧ в Москве
После вакцинации от ВПЧ важно не забывать, что это не 100% защита от рака шейки матки, скрининг в виде осмотра у гинеколога и Пап-теста все равно нужен.
В России сейчас доступнее всего четырехвалентная вакцина, защищающая от четырех типов вируса: 6, 11, 16 и 18-го. То есть от двух типов, чаще всего вызывающих рак шейки матки, и еще от двух, связанных с кондиломами. Еще можно привиться двухвалентной вакциной, предохраняющей от 16-го и 18-го типов ВПЧ. В других странах используют также девятивалентные вакцины.
Что такое эрозия шейки матки и надо ли ее лечить?
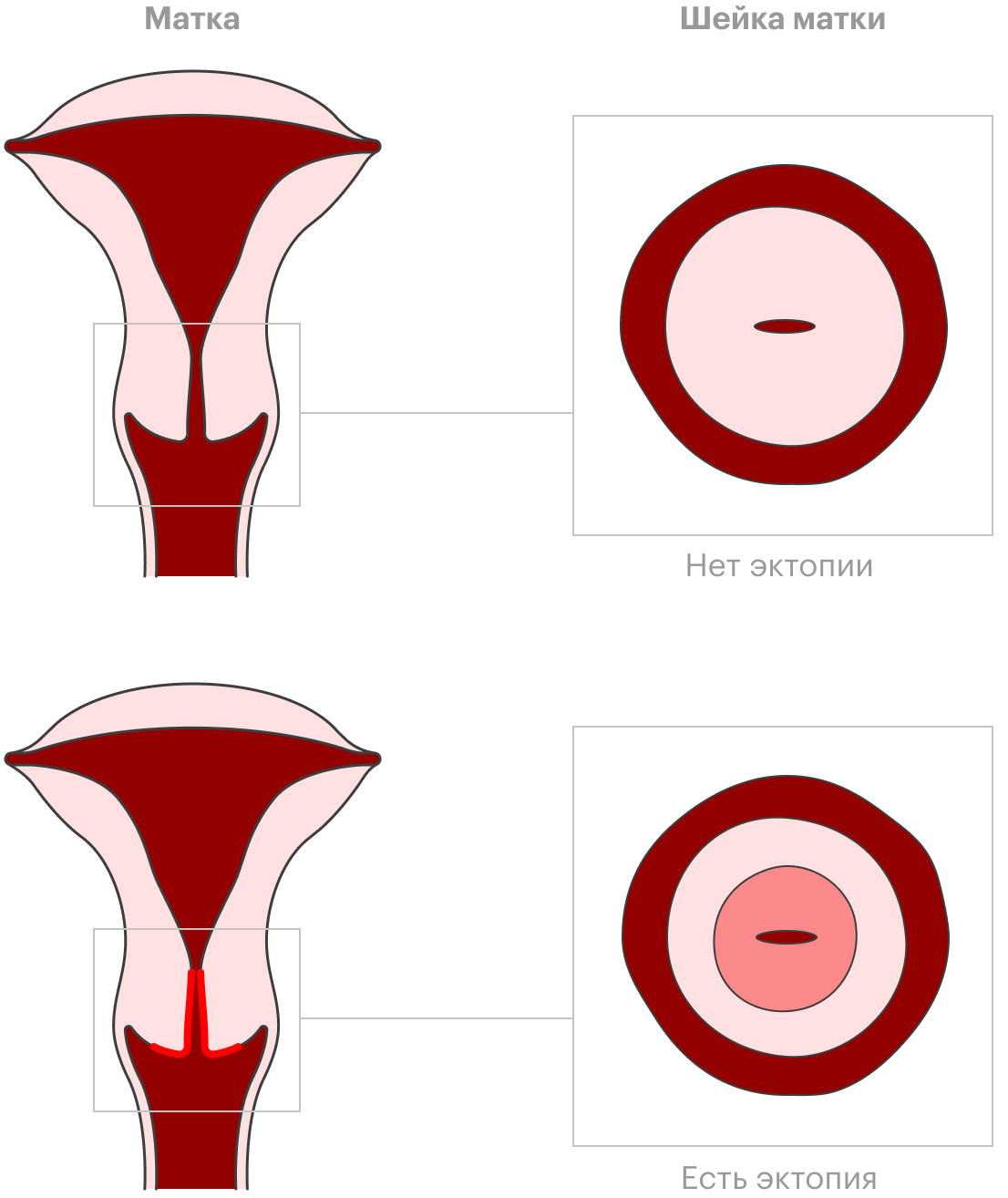
В России эрозией шейки матки обычно называют ее нормальное состояние, которое правильно называть длинным термином — эктопией цилиндрического эпителия на наружную поверхность шейки матки. Это не патология, а особенность строения шейки матки, лечить это состояние или наблюдать за ним не нужно.
Шейка матки снаружи и поверхность ее канала изнутри выстланы эпителием — специальными поверхностными клетками. Однако эпителий внутри канала отличается от того, что на поверхности шейки матки: он цилиндрический, а не плоский. Если такой эпителий выходит на наружную поверхность шейки матки, врач при осмотре увидит клетки, непохожие на другие. При этом оба вида клеток — нормальные и здоровые, они не повышают риск развития инфекций, рака шейки матки или бесплодия.
Более того, с возрастом клетки цилиндрического эпителия замещаются обычным плоским эпителием. В 35—40 лет почти у всех женщин никакой эктопии не будет, она самостоятельно исчезнет.
Лечить эктопию цилиндрического эпителия не нужно, кроме одного редкого случая. Клетки цилиндрического эпителия очень нежные, иногда они начинают кровоточить, например после полового контакта. Тогда их можно убрать, если это мешает женщине, снижает ее качество жизни. При этом эктопию шейки матки не стоит прижигать, как это обычно делают. После прижигания клетки цилиндрического эпителия не исчезнут, скорее всего, проблема появится снова. Лучше их убрать радионожом и на всякий случай отправить на гистологическое исследование — убедиться, что нет аномальных клеток, которые тоже могут кровоточить.
Крайне редко встречается так называемая истинная эрозия шейки матки, когда на ней появляется участок, напоминающий язву или ссадину. Настоящая эрозия также проявляется кровотечениями вне менструации, часто после секса. Обычно она возникает на фоне воспаления или после механического повреждения. Реже истинная эрозия бывает проявлением дисплазии или рака шейки матки.
Истинную эрозию шейки матки тоже не стоит прижигать — надо обследоваться и выяснить причину. Если это воспаление, после лечения эрозия исчезнет без прижигания. Если это дисплазия клеток или рак шейки матки, надо полностью удалять поврежденный участок, прижигание противопоказано.
Правда ли, что болезненные месячные — норма и их не надо лечить?
В случае болезненных менструаций, или дисменореи, точно стоит обратиться к врачу. Дисменорея бывает двух видов:
- первичная — когда установить причину болей невозможно, они возникают без видимых нарушений в работе матки или ее заболеваний;
- вторичная — когда причина боли в каком-то заболевании, чаще всего это эндометриоз. То есть состояние, когда клетки внутренней поверхности матки — эндометрия — разрастаются за ее пределы.
Гинеколог оценивает характер и интенсивность болей, выбирает тактику лечения. Врач поможет понять, есть ли у болевых ощущений причина или это следствие процессов, которые происходят во время менструации. Даже в последнем случае боль — не то, что нужно терпеть, ее можно облегчать обезболивающими препаратами.
Облегчить дисменорею в некоторых случаях помогает гормональная терапия, чаще всего используют комбинированные или только прогестиновые препараты. Еще может быть использовано хирургическое лечение — в некоторых ситуациях избавиться от проблемы получается только с помощью операции, например при эндометриозе.
Насколько регулярным должен быть менструальный цикл?
Нормальной продолжительностью менструального цикла считается продолжительность в среднем от 24 до 38 дней. Менструальный цикл отсчитывается от первого дня одной менструации до первого дня следующей.
Есть случаи, когда нерегулярный цикл будет нормой:
- у юных девушек — до пяти лет от начала менструации;
- у женщин, которые кормят грудью, — до самого конца грудного вскармливания, даже если осталось всего одно кормление в сутки.
Есть нормы колебания цикла. Например, если один месяц продолжительность менструального цикла — 27 дней, второй — 28, третий — 29, потом опять 27 дней, это нормально. Колебания продолжительности менструального цикла от семи до девяти дней не считаются отклонением. Кроме того, есть норма продолжительности менструации — она составляет в среднем от двух до восьми дней.
Для конкретной женщины важно отслеживать изменения в продолжительности цикла, длительности и характере менструации. Например, если всегда менструация длилась три дня, а стала восемь — это повод обратиться к врачу. Или был менструальный цикл 24 дня, стал 36 — тоже повод обратиться к врачу. Или раньше шесть дней во время месячных шли обильные кровянистые выделения, а теперь два дня обильные, а четыре дня немного мажет — тоже нужно к врачу. Такие изменения могут быть при гиперплазии эндометрия, полипах эндометрия, эндометриозе и других состояниях.
Отслеживать изменения в менструальном цикле удобно с помощью календаря — сейчас есть множество приложений для этого. Любой врач будет благодарен женщине, которая фиксирует информацию о своих месячных и может точно ответить на его вопросы.
Можно ли заниматься сексом во время месячных?
Заниматься сексом во время менструации можно, если обоим партнерам комфортно. Сейчас нет никаких достоверных данных, что это может негативно сказаться на женском здоровье.
Есть распространенный миф, что секс способствует обратному току крови и она попадает в брюшную полость. Однако ретроградный заброс менструальной крови в норме существует у 90% женщин, независимо от их сексуальных предпочтений. Как правило, он не приводит к каким-либо проблемам.
Нет данных, что во время менструации лучше передаются половые инфекции. Главное — это не имеет значения: с новым партнером стоит заниматься сексом только после обследования или в презервативе. Иначе риск заразиться высок, несмотря на то, есть у женщины в этот момент менструация или нет. Если же говорить о бактериях, которые находятся во влагалище, секс и менструация никак не повлияют на то, попадут они в шейку матки или нет.
Существует ли ПМС и как с ним бороться?
Предменструальный синдром существует, но точной причины, почему он появляется, наука пока не знает. Вероятно, это связано с гормональными изменениями во время менструального цикла, но конкретные механизмы пока не описаны. Сильный дискомфорт перед месячными, физический или эмоциональный, — это повод обратиться к врачу.
Диагноз гинеколог ставит после опроса женщины: он заполняет специальную анкету с вопросами о настроении, нарушениях сна, утомляемости, концентрации, физических ощущениях, колебаниях массы тела и других симптомах. Проявления ПМС и его интенсивность могут быть очень разными. Иногда врач назначает дополнительное обследование, если возникает подозрение, что есть сопутствующие заболевания.
При ПМС, особенно в легкой форме, хорошо помогает изменение образа жизни: адекватные физические нагрузки, правильное питание, борьба со стрессом, нормализация сна. Модификация образа жизни иногда важнее, чем медикаментозная коррекция.
Могут помочь гормональные контрацептивы, при их приеме симптомы предменструального синдрома часто становятся слабее. Кроме того, в лечение ПМС могут входить когнитивно-поведенческая терапия, иногда нужны антидепрессанты. В таких случаях гинеколог обычно ведет женщину вместе с психотерапевтом.
Опасно ли использовать тампоны, менструальные чаши и многоразовые прокладки?
Тампоны, менструальные чаши и многоразовые прокладки, по имеющимся данным, безопасны для здоровья. Использовать их или нет — личный выбор каждой женщины, ее комфорта. Главное — соблюдать правила их использования и гигиены, тогда можно не бояться осложнений.
Особенно это касается современных тампонов — они намного безопаснее, чем были раньше. Про безопасность менструальных чаш на сегодняшний день не так много данных. Есть отдельные публикации про синдром токсического шока у женщин, которые использовали чашу. Однако в 2019 году медицинский журнал «Ланцет» опубликовал обзор 43 медицинских исследований менструальных чаш, согласно которому они достаточно безопасны.
Как подобрать контрацептивы и какой метод контрацепции лучше?
Лучшего для всех метода контрацепции нет, нужно подбирать индивидуально. Самый эффективный метод — контрацептивный подкожный имплантат, его эффективность приближается к 100%. Для сравнения: эффективность презервативов — около 98%, то есть две женщины из 100 забеременеют.
Для подбора любого метода контрацепции, кроме презервативов, стоит обратиться к гинекологу — у всех контрацептивов есть противопоказания. Женщине нужно заполнить специальную анкету с вопросами о ее здоровье, болезнях, которые были у близких родственников, вредных привычках и других особенностях. Иногда требуется пройти дополнительное обследование. Например, перед установкой внутриматочной спирали важно сделать УЗИ органов малого таза.
В некоторых случаях врач может сказать, что какие-то контрацептивы для женщины под запретом. Так, комбинированные оральные контрацептивы не назначают, если есть высокий риск тромбозов. В основном это когда женщина курит, у нее или близких родственников были тромбозы глубоких вен, инфаркты или инсульты в довольно молодом возрасте. Надо знать, что во время беременности, например, риск образования тромбов повышается кратно больше: до 10—20 раз по сравнению с нормой. Поэтому соотношение пользы и риска — в пользу того, чтобы назначать КОК женщинам без высокой вероятности осложнений.
При выборе контрацепции учитывают и другие факторы. Например, насколько долго женщина не хочет иметь детей. Так, если ей больше 35 лет и у нее больше двух детей, можно обсудить хирургическую стерилизацию в том случае, если больше рожать она не планирует. Хирургическая стерилизация возможна и для мужчины.
Еще важно, насколько дисциплинированно женщина будет подходить к контрацепции. Например, прием КОК не следует пропускать — и нужно понять, готова ли женщина в течение нескольких лет каждый день принимать таблетки.
Как часто можно использовать экстренную контрацепцию?
Нет достоверных данных о том, что частое использование экстренной контрацепции может навредить женскому здоровью. Здесь работает здравый смысл: если женщина три менструальных цикла подряд принимает экстренный контрацептив, наверное, ей пора подумать о выборе постоянного метода предохранения. Стоит учитывать и то, что экстренные контрацептивы для длительной защиты не так эффективны, как средства, которые разработаны для постоянного использования.
В остальном экстренная контрацепция безопасна, ее могут применять даже женщины, у которых есть противопоказания к приему ежедневных гормональных контрацептивов.
Какой возраст идеален для зачатия и рождения ребенка?
Оптимальный возраст для зачатия — до 35 лет. Конечно, беременность возможна и после, но с каждым годом вероятность успешного зачатия снижается. Критически она падает после 42 лет, в частности из-за того, что меняется качество и количество женских половых клеток — яйцеклеток.
После 42 лет не у всех получается забеременеть не только естественным путем, но даже с помощью экстракорпорального оплодотворения. ЭКО в 40+ гораздо менее эффективно, чем в 35 или раньше.
Не стоит надеяться на ЭКО, если женщина планирует беременность после 35 лет, лучше заморозить яйцеклетки. Чем раньше женщина это сделает, тем лучше: с молодыми половыми клетками вероятность забеременеть намного выше.
После 40 лет возрастают риски, связанные с вынашиванием ребенка. Например, чаще бывают такие осложнения, как преэклампсия, диабет беременных, преждевременные роды. Очень высоки риски невынашивания беременности. Кроме того, выше риск хромосомных аномалий плода — их, правда, можно выявить с помощью специальных тестов, которые проходят все беременные женщины.
Перечисленные риски одинаковы для всех женщин старше 40 лет, независимо от того, каким по счету будет ребенок. То, что сильнее рискуют те, кто поздно рожает первый раз, — миф.
Для женщин старше 35 лет, впрочем, как и для всех остальных, важно правильное наблюдение у врача с первого триместра беременности. Не стоит ждать, пока появятся осложнения, надо их предупреждать.
Как правильно подготовиться к беременности?
Подготовка к беременности в идеале начинается за три месяца. Нужно пройти обследование: выявить распространенные хронические заболевания, например гипертоническую болезнь, сдать клинические анализы крови и мочи. Еще важно убедиться, что у женщины нет диабета, болезней щитовидной железы, анемии, — нужны анализы на уровень глюкозы, ферритина, тиреотропного гормона. Это позволит начать лечение и стабилизировать состояние женщины до беременности, а также правильно вести ее потом.
Обязательно сдают анализы на основные половые инфекции, ВИЧ, сифилис, гепатиты, проходят скрининг на рак шейки матки, если он подходит по срокам. Стоит сдать анализ на антитела к вирусам краснухи, ветрянки, кори, при необходимости сделать прививки. Также обсудите с вашим врачом необходимость генетического тестирования на этапе планирования беременности, в частности на носительство генов СМА — спинальной мышечной атрофии.
До беременности нужно начать прием фолиевой кислоты, которая важна для формирования нервной системы ребенка, йода, если женщина живет в йоддефицитном регионе, витамина D.
Можно ли предупредить климакс?
Предупредить климакс, или менопаузу, мы не можем — он все равно наступит. Однако перед ним, в процессе прекращения менструаций и после можно бороться с неприятными проявлениями, а также осложнениями, например остеопорозом. Здесь женщине нужна консультация гинеколога, в том числе чтобы подобрать гормональную терапию, которая позволит поддерживать качество жизни. Важен образ жизни: физические нагрузки, полноценное питание.
Нет смысла использовать гормональную терапию до наступления менопаузы. До нее женские половые гормоны и так вырабатываются — их введение извне не затормозит старение и не даст омолаживающего эффекта. Такое лечение показано, когда есть нехватка собственных гормонов, — тогда оно может повлиять и на самочувствие, и на внешний вид.
Запомнить
- Ходить к гинекологу стоит ежегодно, также важно регулярно проходить скрининг на рак шейки матки. При этом визит к врачу лучше планировать на первые дни после окончания менструации.
- Сдавать анализы на половые инфекции нужно после каждой смены полового партнера. А вот анализ на ВПЧ сдают только женщины старше 30 лет для выявления риска рака шейки матки — не стоит сдавать его после незащищенного секса и в других случаях. ВПЧ может вызывать рак шейки матки, но для этого нужно время, поэтому у скрининга есть определенные интервалы.
- Эрозия шейки матки — чаще всего ее нормальное состояние, которое не требует никакого лечения.
- Нерегулярный менструальный цикл и боли во время менструации — повод обратиться к врачу. Как и ПМС, который на самом деле существует, а значит, и поддается лечению.
- Подобрать контрацепцию может только врач, если нужно использовать что-то, кроме презервативов. Экстренная контрацепция не вредна, но менее эффективна, чем препараты, предназначенные для ежедневного применения.
- Идеальный возраст для рождения детей — до 35 лет. После 40 лет забеременеть сложно даже с помощью ЭКО. Выход — заморозить яйцеклетки. Еще важно правильно подготовиться к беременности — начать подготовку лучше минимум за три месяца.
- Климакс нельзя остановить, но можно сгладить его проявления и избежать осложнений с помощью специальной терапии, которую подбирает врач.