Правда ли, что хронический запор бывает из-за нарушения работы тазовых мышц?
Запор чаще всего связывают с погрешностями в питании или работой кишечника, но иногда он действительно возникает из-за неправильной работы тазовых мышц.
Одна из частых причин такого хронического запора — диссинергическая дефекация. Это когда тазовые мышцы сокращаются и расслабляются не так, как нужно, в итоге нормально покакать не получается — организм как будто не умеет правильно это делать.
Расскажу, что это за состояние, как его диагностируют и лечат и всем ли людям с запором стоит задуматься о состоянии своих тазовых мышц.
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
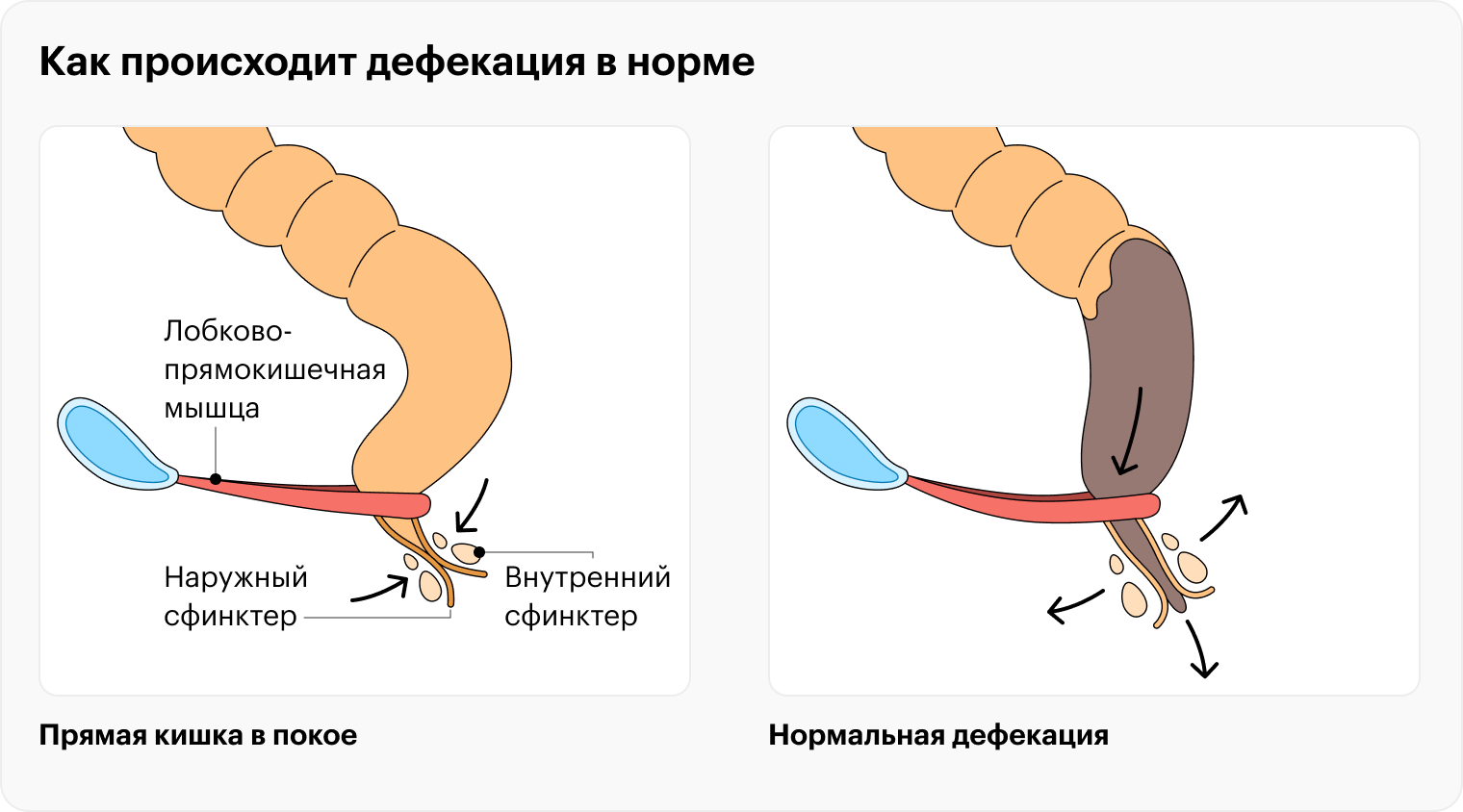
Как дефекация происходит в норме
Дефекация — сложный физиологический процесс. Люди привыкли, что это что-то само собой разумеющееся: как будто в туалете все случается само собой. На самом деле, чтобы механизм запускался только тогда, когда человек этого хочет, а не тогда, когда кишечник наполнился, природа придумала сложный механизм.
Сначала, по мере накопления стула, прямая кишка растягивается. Когда это растяжение достигает определенных пределов, срабатывает рефлекс, и в мозг идет сигнал о том, что пора искать место, где можно сходить в туалет.
Одновременно с этим постепенно начинает расслабляться внутренний сфинктер заднего прохода. Он сначала не полностью расслабляется, а чуть-чуть, давая стулу доступ к зоне, богатой чувствительными рецепторами.
Эти рецепторы понимают, какой консистенции кал подошел к выходу. Допустим, если это газы, мозг получает сигнал, что их можно выпустить сразу. Если подошел обычный или жидкий стул, рецепторы сигнализируют, что стоит найти уединенное место, желательно туалет. В этом случае человек может сознательно воздействовать на наружный сфинктер заднего прохода, сжимать его и какое-то время удерживать стул внутри.
Постепенно прямая кишка растягивается сильнее, запускается более сильный рефлекс дефекации, а с ним усиливается желание покакать. В идеале тут человек садится на унитаз и происходит следующее:
- Сначала расслабляется лобково-прямокишечная, или пуборектальная мышца. Она крепится к лобку и охватывает прямую кишку как петля, образуя дополнительный угол и тем самым дополнительно препятствуя самопроизвольной дефекации, когда человек ее не хочет. После расслабления этой мышцы прямая кишка из изогнутой становится прямой.
- Затем расслабляется наружный сфинктер анального канала.
- После этого внутренний сфинктер напрягается, помогая выдавливать стул из прямой кишки. Одновременно с этим внутрибрюшное давление повышается, человек хочет тужиться, он рефлекторно напрягает живот и задерживает дыхание.
- Когда дефекация состоялась, все возвращается в исходное положение в обратном порядке.
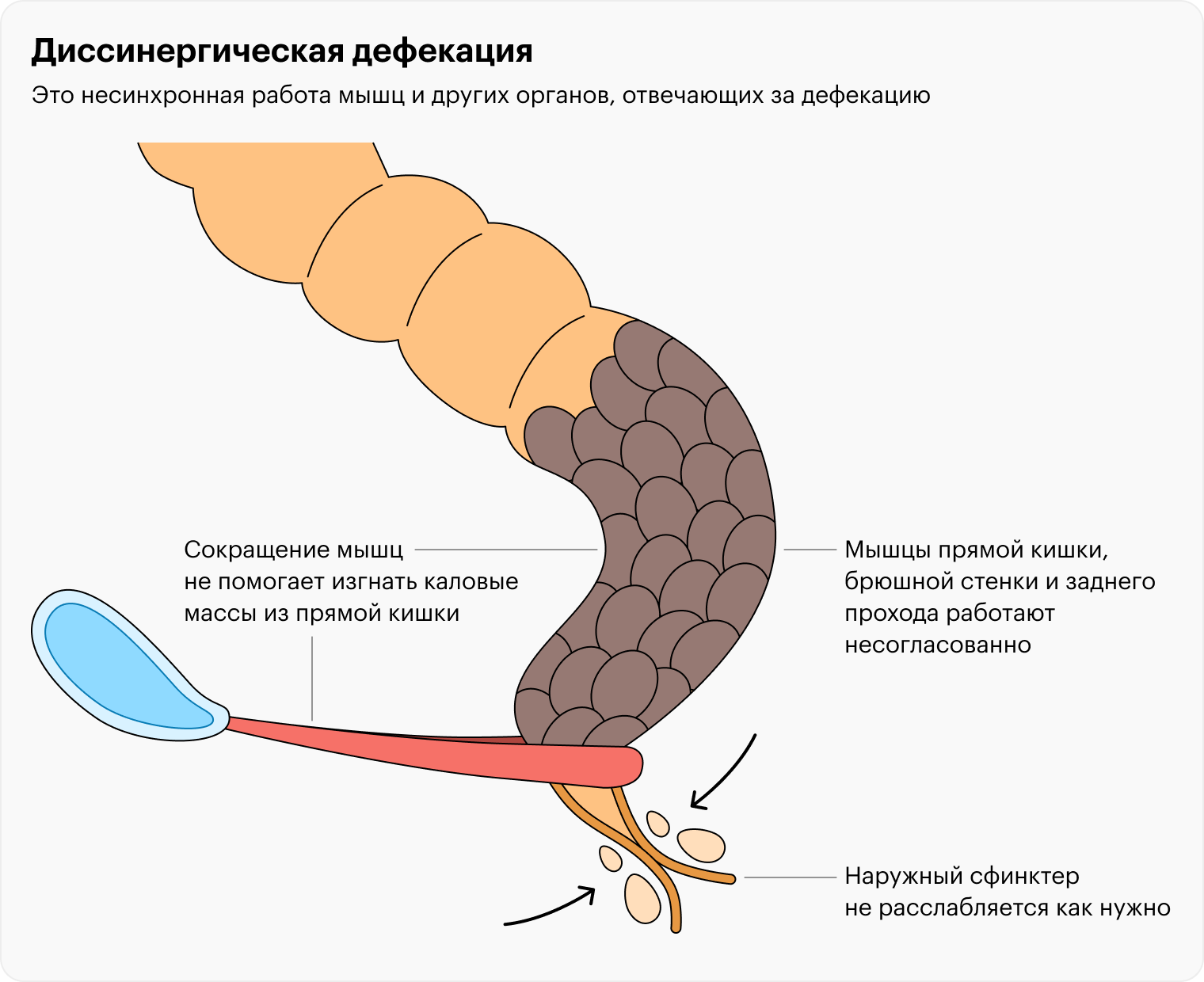
Что такое диссинергическая дефекация
В определенных случаях где-то в сложном механизме дефекации происходит сбой. Например, наружный или внутренний сфинктер заднего прохода вовремя не расслабляются, либо окружающие мышцы работают не так, либо человек начинает тужиться не в тот момент. В итоге весь процесс нарушается.
Тогда может возникнуть ситуация, когда у человека нормальная консистенция стула, нет проблем с питанием или чем-то еще, а запор все равно есть. Он хочет в туалет, но не может сходить, вынужден сильно тужиться, испытывает дискомфорт.
Такой пациент приходит к гастроэнтерологу, получает советы по питанию, ему назначают слабительные препараты, но даже с ними ничего не получается или получается плохо. Ведь проблема в самом механизме дефекации.
То есть диссинергическая дефекация — это несинхронная работа мышц и других органов, отвечающих за дефекацию.
С точки зрения медицинской классификации это состояние относят к функциональным запорам — то есть запорам, не связанным с органическим нарушением или повреждением органов. Все органы вроде бы здоровы, но работают не так.
При этом у функциональных запоров бывают и другие причины, не связанные с работой мышц и конечного отдела прямой кишки. Например, атоничная толстая кишка, когда стул слишком долго идет по ней из-за того, что нарушен ее тонус, плохо работает перистальтика. То есть функциональный запор — более широкое понятие.
Диссинергическая дефекация — частая проблема. Если говорить в целом про запоры, то они могут встречаться у 20% взрослого населения, а в пожилом возрасте — у 40% людей. Были исследования, которые изучали качество жизни людей с запорами, оно оказалась сравнимым с качеством жизни людей с сахарным диабетом, артериальной гипертонией и другими частыми хроническими болезнями. То есть запор сильно снижает качество жизни.
Если всех людей с запорами проверить на признаки диссинергической дефекации, то обнаружатся более чем в половине случаев. Не у всех это будут значительные проблемы с механизмом дефекации, но тем не менее: до 59% людей демонстрируют отдельные признаки этого нарушения.
Почему возникает диссинергическая дефекация
Диссинергическая дефекация возникает по разным причинам. Зачастую она связана с психологическими факторами. Например, в нашей культуре дефекация считается чем-то постыдным, тем, о чем не принято говорить. Из-за этого многим людям тяжело сходить в туалет не дома. Такая проблема часто идет еще из детского сада или школы, где в туалетах может не быть защелок, кто-то в любой момент может войти. В итоге ребенок не может расслабиться, чувствует страх и стыд, нервничает.
Сидячий образ жизни, стресс на работе, тревожность, депрессия — это все также может приводить к нарушению работы гладкой мускулатуры, которая в основном участвует в акте дефекации. Это не те мышцы, которыми человек управляет произвольно, как при движениях рук и ног. Гладкая мускулатура управляется вегетативной нервной системой, которая не зависит от наших сознательных желаний.
Также на возникновение проблемы могут повлиять различные проктологические заболевания. Например, анальная трещина приводит к спазму сфинктера, он не может расслабиться из-за болевого синдрома, человек не может сходить в туалет.
Могут быть проблемы с дефекацией после беременности и родов, когда на мышцы тазового дна оказывается определенное воздействие, могут быть различные повреждения.
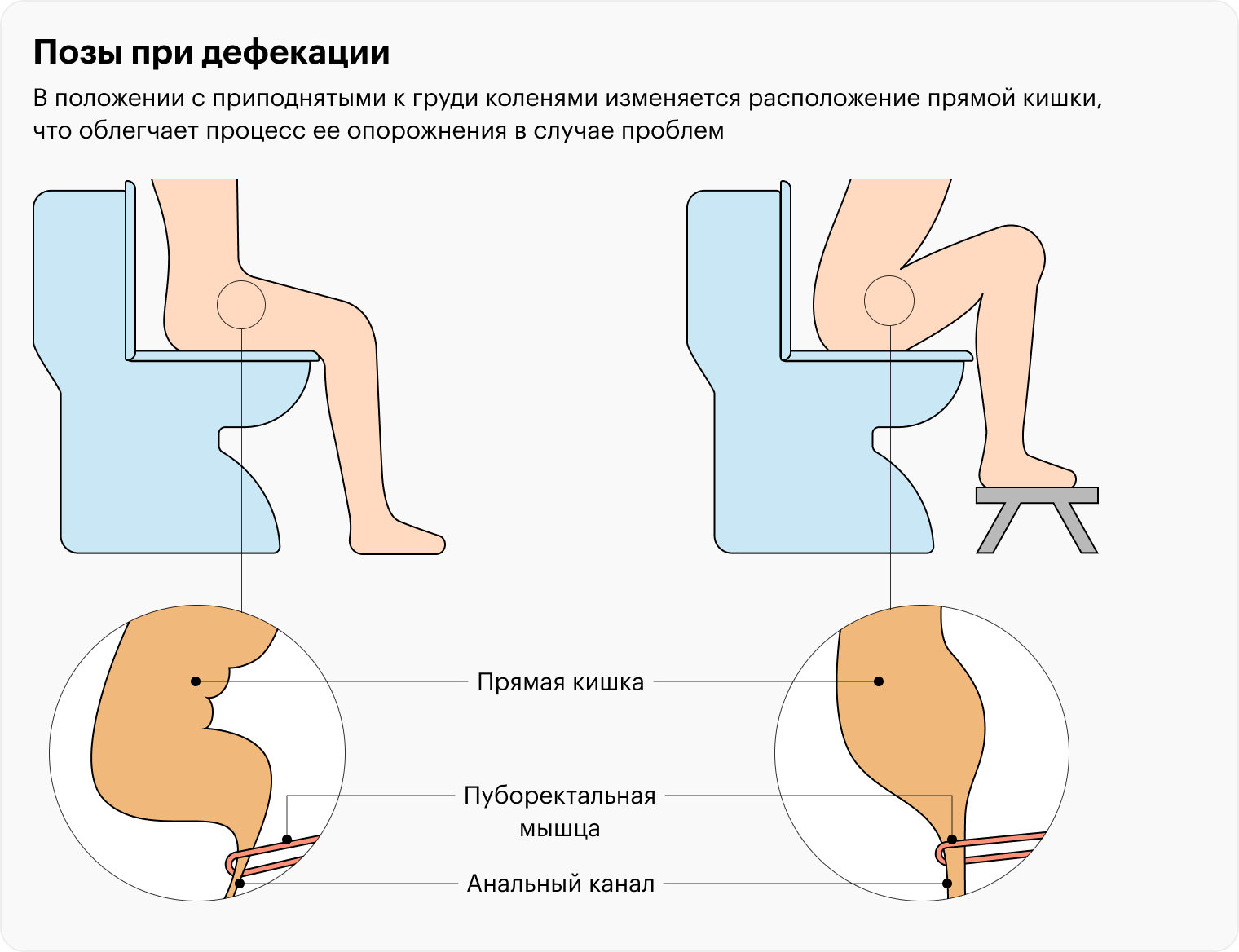
Причин диссинергической дефекации много. Даже неправильная поза может играть свою роль: человеческий организм приспособлен какать на корточках, а люди придумали унитаз, на котором невозможно принять естественное положение.
Как понять, что причина запора в диссинергической дефекации
Самостоятельно диссинергическую дефекацию можно заподозрить по таким признакам: есть запор или сложности с дефекацией, которые продолжаются довольно долго, но стул при этом регулярный и нормальной консистенции.
Иногда пациенты сами говорят, что чувствуют какую-то зажатость. То есть когда человек идет в туалет, у него все напрягается.
Критерии функционального запора. Чтобы заподозрить диссинергическую дефекацию, врач сначала должен проверить, соответствует ли состояние критериям функционального хронического запора.
Для этого у человека в последние полгода должны быть два или более симптома из такого списка:
- необходимость в сильном натуживании более чем в четверти дефекаций;
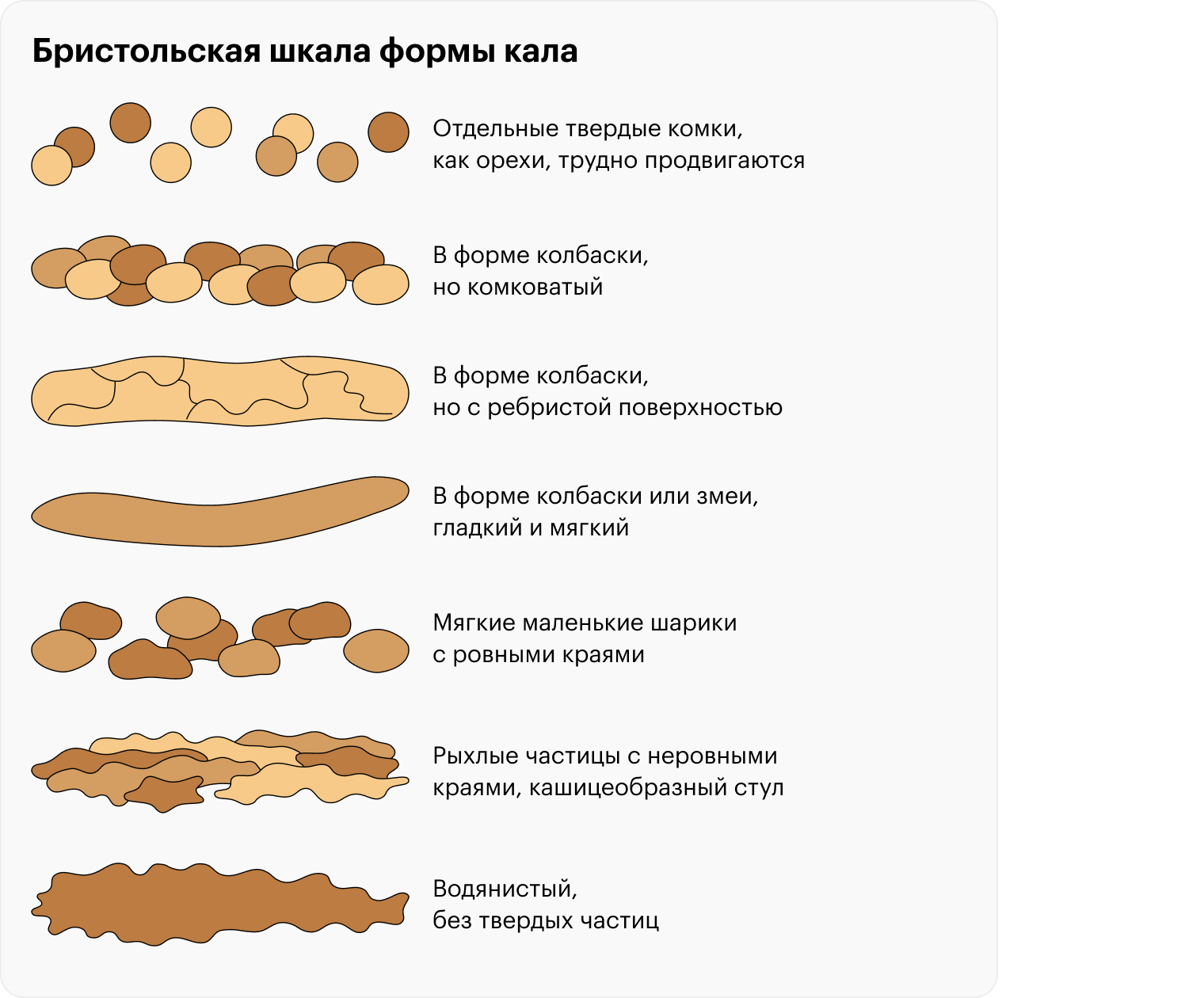
- комковатый или твердый стул более чем в четверти дефекаций — первый и второй тип стула по Бристольской шкале;
- ощущение неполного опорожнения прямой кишки более чем в четверти дефекаций;
- ощущение, что выход из заднего прохода как будто закупорен, будто есть некая пробка, которая не дает нормально сходить в туалет;
- необходимость помогать себе руками: например, некоторые люди давят на промежность, другие пытаются оттянуть ягодицы, третьи пальцами помогают себе эвакуировать стул из заднего прохода;
- менее трех спонтанных дефекаций в неделю;
- редкое появление жидкого стула без применения слабительных.
Специальное обследование. У функционального запора может быть несколько причин. Если доктор подозревает диссинергическую дефекацию, он должен сделать специальные тесты, которые покажут, что эвакуация кала из прямой кишки нарушена.
Для этого используют один из трех тестов:
- Тест с изгнанием баллона — простой тест, который может сделать любой проктолог сразу в кабинете. Для этого нужен специальный баллон или обычный воздушный шарик. Его вставляют в задний проход и наполняют водой — нужно примерно 50 мл. Затем пациент пробует сходить в туалет, то есть он тужится, как это обычно делает. Врач смотрит, как у него получается избавиться от баллона и как быстро это происходит. Так, если человек за 60 секунд смог сходить в туалет, значит, проблем с эвакуацией у него, скорее всего, нет. Пациента во время теста лучше оставить одного, чтобы он мог расслабиться.
- Ректальная манометрия, когда измеряют тонус мышц прямой кишки в покое и во время натуживания.
- Дефекография — либо с помощью рентгена, либо с помощью МРТ. Пациенту в прямую кишку вводят рентгеноконтрастное вещество, и он пробует сходить в туалет. В это время ему делают МРТ или специальный рентген. Так врач видит, куда идет каловый комок, где он застревает, как продвигается, есть ли в кишке дополнительные карманы, полностью опорожняется кишка или нет.

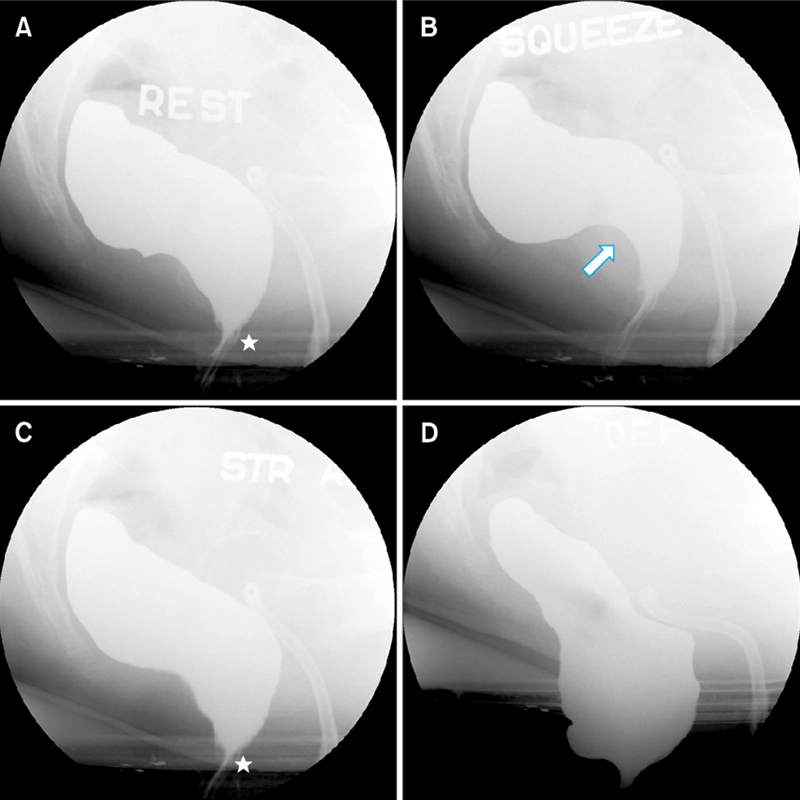
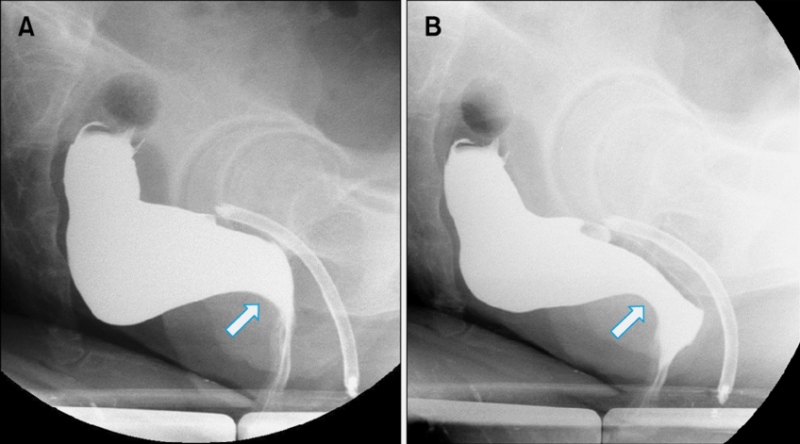
Всегда ли людям с хроническим запором нужно обследоваться на диссинергическую дефекацию
Диагностика запора происходит не так, что врач назначает пациенту сразу огромный список исследований. Есть определенный алгоритм.
Сначала врач опрашивает пациента, узнает, как долго у того запор, как часто стул, какой консистенции, что человек ест, пьет, как двигается и так далее. На этом этапе важно исключить вторичные запоры — то есть те, которые возникли на фоне какого-либо заболевания, например опухоли в толстой кишке.
Затем врач назначает пробную терапию: выписывает слабительные препараты, рассказывает о правильной позе для дефекации, рекомендует препараты клетчатки или дает рекомендации по правильному питанию. Дальше смотрят на то, какой будет ответ на лечение. У большинства людей — до 75% — запоры проходят полностью или им становится значительно лучше.
Терапия хронического запора может длиться до нескольких месяцев. Но обычно уже через месяц можно понять, есть ли от нее эффект. Если лучше не стало или улучшение незначительное, врач делает тест с изгнанием баллона или ректальную манометрию.
Также нужна оценка ректальной чувствительности. У некоторых пациентов емкость ампулы прямой кишки увеличена, она может сильнее растягиваться, из-за чего может долго не быть позыва на дефекацию.
Чтобы проверить это, баллон постепенно наполняют жидкостью и измеряют ощущения пациента: на каком объеме он ощутил наполнение прямой кишки, на каком возник позыв на дефекацию, а на каком появился сильный дискомфорт.
Обычно максимально переносимый объем — около 200—300 мл. Если же баллон становится больше, а человек не чувствует, скорее всего, проблема связана с тем, что нет нормального рефлекса на дефекацию. Из-за этого стул долго находится в прямой кишке, становится плотнее, в итоге сходить в туалет сложнее.
Далее диагностика зависит от результатов этих двух тестов:
- Если есть изменения, можно поставить пациенту диагноз «расстройство дефекации» и дальше назначать лечение.
- Если данные на границе нормы, у врача остались сомнения, он направляет человека на дефекографию, чтобы убедиться в наличии или отсутствии диссинергии.
- Если результаты нормальные, врач может направить на исследование транзита кала по толстой кишке. Человек глотает специальную капсулу с рентгеноконтрастными колечками, потом ему делают несколько рентгеновских снимков и смотрят, как капсула продвигается. Это нужно, чтобы оценить моторику толстой кишки. Ведь проблемы с дефекацией могут быть не только из-за нарушения эвакуации кала из прямой кишки, но и из-за того, что он долго идет по толстой кишке. В России сейчас это исследование сделать невозможно, потому что нет специальных капсул, они не зарегистрированы. Вместо него можно сделать рентген с барием — ирригоскопию, но она показывает моторику толстой кишки хуже, потому что контраст размазывается по стенкам. На этом исследовании хорошо видны структурные изменения кишки, но функциональную часть оценить сложнее.
К концу обследования у проктолога должно быть четкое понимание, почему возникает запор и на какую часть процесса дефекации надо воздействовать.
Как лечат диссинергическую дефекацию
Лечением диссинергической дефекации не занимается только гастроэнтеролог или проктолог. Здесь нужна команда врачей: уролог или гинеколог, проктолог, реабилитолог, физический терапевт, психиатр или психотерапевт, так как обычно есть проблемы с депрессией или тревожностью.
В целом, в лечении запоров есть определенная схема. Начальную терапию может назначить гастроэнтеролог. Если на нее есть хороший ответ, такое лечение просто продолжают сколько нужно.
Если же эффекта нет, на тестах видна диссинергия, то пациента нужно направить к реабилитологу, чтобы он назначил специальные упражнения, которые нормализуют работу мышц тазового дна и снимут их спазм.
Также пациента надо направить на консультацию к психиатру, чтобы понять, нет ли у него скрытой депрессии или тревожных расстройств, и к гинекологу или урологу, чтобы выявить сопутствующие заболевания.
Например, у мужчин с диссинергической дефекацией могут быть боли в промежности, которые человек связывает с простатитом, а это симптомы хронической тазовой боли из-за нарушения работы мышц тазового дна. У женщин хроническая тазовая боль может проявляться болями во время полового акта. Лучше эти состояния лечить параллельно. Диссинергическая дефекация — обычно лишь часть глобальной проблемы с тазовым дном, поэтому диагностика у смежных специалистов очень желательна.
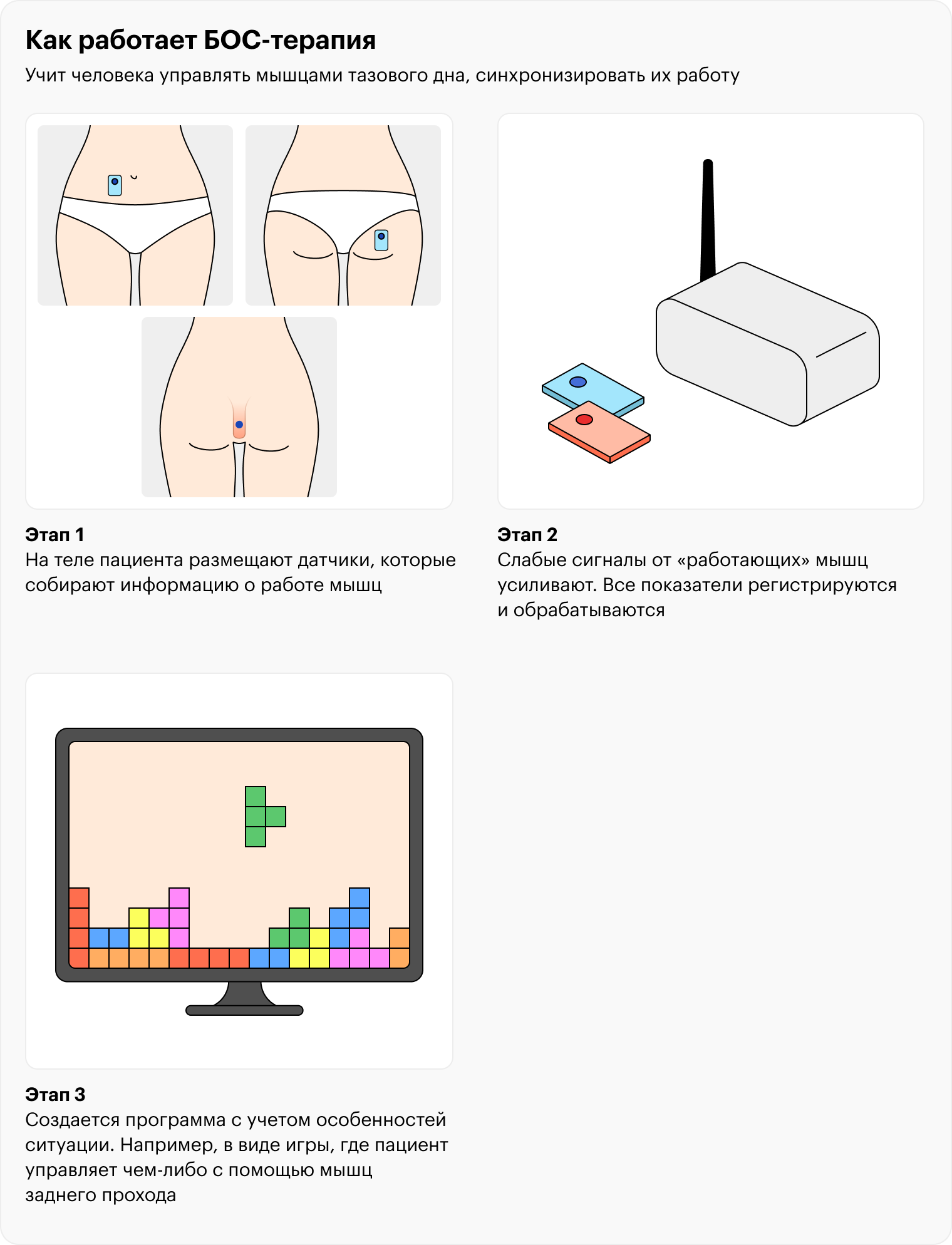
Кроме того, пациента направляют на терапию биологической обратной связью, или БОС-терапию. Это когда человек учится управлять мышцами тазового дна, синхронизировать их работу.
Для такой терапии используют специальный аппарат с датчиками, с помощью которых фиксируют работу мышц. До начала занятий нужно понять, как человек использует мышцы, когда тужится, как напрягает сфинктер и расслабляет его. При этом один из датчиков вставляют в задний проход, дополнительные — размещают на ягодичных мышцах и мышцах брюшного пресса, чтобы было видно, когда человек все делает правильно, а когда нет.
Многие люди не умеют ходить в туалет, как бы странно это ни звучало. Например, они напрягают во время дефекации мышцы ног или ягодиц, хотя их надо расслабить.
Датчики считывают информацию, врач видит ее на мониторе. Дальше строится определенная программа с учетом особенностей ситуации — например, в виде игры, где пациент управляет чем-либо с помощью мышц заднего прохода. В итоге визуального подкрепления действий человек начинает лучше чувствовать мышцы, участвующие в дефекации, лучше ощущать и контролировать процесс. БОС-терапия — не панацея, но помогает до 70% пациентов с диссинергической дефекацией.
Если лечение у реабилитолога, психиатра и биологической обратной связью успешно, то его просто продолжают нужное время, повторяют курсами.
Если успеха нет, пациента отправляют на дефекографию, чтобы дополнительно оценить процесс дефекации. После этого, если там есть только диссинергия, можно повторить БОС-терапию, возможно, с другими параметрами.
Если есть структурные изменения, например выраженные ректоцеле — «карманы» в прямой кишке, которые мешают нормально сходить в туалет, может быть рассмотрен вопрос о хирургическом лечении.
Сразу думать об операции не стоит, даже если дефекография сделана до терапии и на ней есть ректоцеле. Сначала всегда стоит попробовать консервативное лечение — в большинстве случаев нормализация стула и работы мышц помогает справиться с запором, несмотря на анатомические особенности.
Можно ли получить комплексное лечение хронического запора по ОМС
Как минимум, реально получить консультацию грамотного гастроэнтеролога, который в курсе того, что существует диссинергическая дефекация. А вот центры, где занимаются комплексным лечением проблемы, найти довольно сложно даже в платной медицине.
Не все врачи хотят заниматься проблемой запоров, особенно проктологи-хирурги. Во многих клиниках нет нужного оборудования для диагностики и лечения. Например, аппарат для ректальной манометрии может стоить несколько сотен тысяч рублей, не все хотят его покупать для проктолога, который будет редко делать функциональные тесты. Лечение запоров — невыгодная история для частной медицины.
Кроме того, сложно найти адекватную информацию о лечении диссинергических запоров на русском языке, части методов лечения и диагностики в России нет из-за сложностей с лицензированием. Врачи, которые занимаются этой проблемой, сталкиваются с определенными трудностями, в том числе связанными с обучением.
Также сложно найти хорошего реабилитолога, который занимается проблемами мышц тазового дна. До недавнего времени реабилитологи в России были кем-то вроде массажистов. Понятие «физический терапевт» в нашей стране появилось относительно недавно, поэтому и специалистов, умеющих подобрать правильные упражнения, пока немного.
Если есть трудности с лечением запора, с которыми не получается справиться в обычной больнице, можно обратиться в крупные специализированные центры. Например, в Москве это ГНЦК — Государственный научный центр колопроктологии. В них можно попасть и по ОМС, если получить направление. Также есть и несколько частных клиник, которые комплексно занимаются такими проблемами, например QClinic в Санкт-Петербурге.
Стоит ли самостоятельно делать упражнения для тазового дна
Упражнения для тазового дна помогают только тогда, когда они нужны — например, человек выполняет один комплекс, пытается мышцы напрячь, а ему требуется другой, где мышцы надо расслабить. Конечно, нужного эффекта не будет.
Кроме того, большинство людей в принципе делают упражнения неправильно. Нужно осознавать, какие мышцы, когда и как задействовать. Но часто люди не чувствуют своих мышц, даже тужатся неправильно.
Из-за этого бывают истории, когда люди делают те же упражнения Кегеля, а потом приходят с сильным мышечным спазмом, который потом сложно убрать.
Лучше сначала сходить на диагностику к реабилитологу и пройти хотя бы один сеанс БОС-терапии, чтобы понять, есть ли проблемы с мышцами тазового дна, и если да, то какие. Дальше реабилитолог подберет курс упражнений. Также у него можно спросить, стоит ли делать конкретные упражнения, которые человек, допустим, нашел в интернете, — и как их выполнять правильно.
Как помочь себе при хроническом запоре
Старайтесь регулярно опорожнять кишечник после завтрака. После еды перистальтика усиливается, можно пойти в туалет и посидеть на унитазе, даже если нет позыва. Есть вероятность, что через какое-то время возникнет рефлекс ходить в туалет после завтрака, процесс дефекации может нормализоваться.
Еще можно посидеть на унитазе после физических упражнений, тренировки.
Для дефекации нужны конфиденциальность, уют и время — несколько свободных минут. Никто не должен мешать, надо расслабиться и настроиться. Дефекация сродни медитации, у них даже названия почти одинаковые.
Не игнорируйте позывы на дефекацию. Если, например, в туалет захотелось на работе, нужно стараться не терпеть до дома. Понятно, что здесь могут быть проблемы с предыдущим пунктом про конфиденциальность и время, но все равно лучше не игнорировать позывы, чтобы стимулировать нужный рефлекс.
Не нужно долго и сильно тужиться. На унитазе стоит сидеть 3—5, максимум 7 минут, но не полчаса. Само натуживание вообще должно занимать несколько секунд. Долгое сидение на унитазе может привести к нарушению работы нужных мышц. Слишком сильно тужиться также не стоит: по шкале от 0 до 10 сила натуживания должна быть где-то от 5 до 7.
Не помогайте себе пальцами, потому что это также нарушает нормальный процесс дефекации. Аналогично с клизмами. Можно сделать клизму один раз, потому что был сильный запор. Но бывает так, что человек сделал клизму, сходил в туалет — и начинает делать так постоянно. Из-за этого естественный процесс нарушается, ведь дефекация происходит независимо от рефлексов.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov