Как я проходила колоноскопию в Израиле
Во время отдыха при походе в туалет я обнаружила в стуле кровь.
По образованию я врач, работаю ассистентом хирурга-колопроктолога. Поэтому не стала дожидаться возвращения домой и сама себе назначила колоноскопию, чтобы понять, почему появилась кровь.
Расскажу, на какие заболевания может указывать кровь при дефекации, когда нужна колоноскопия и сколько она может стоить в России и Израиле.
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
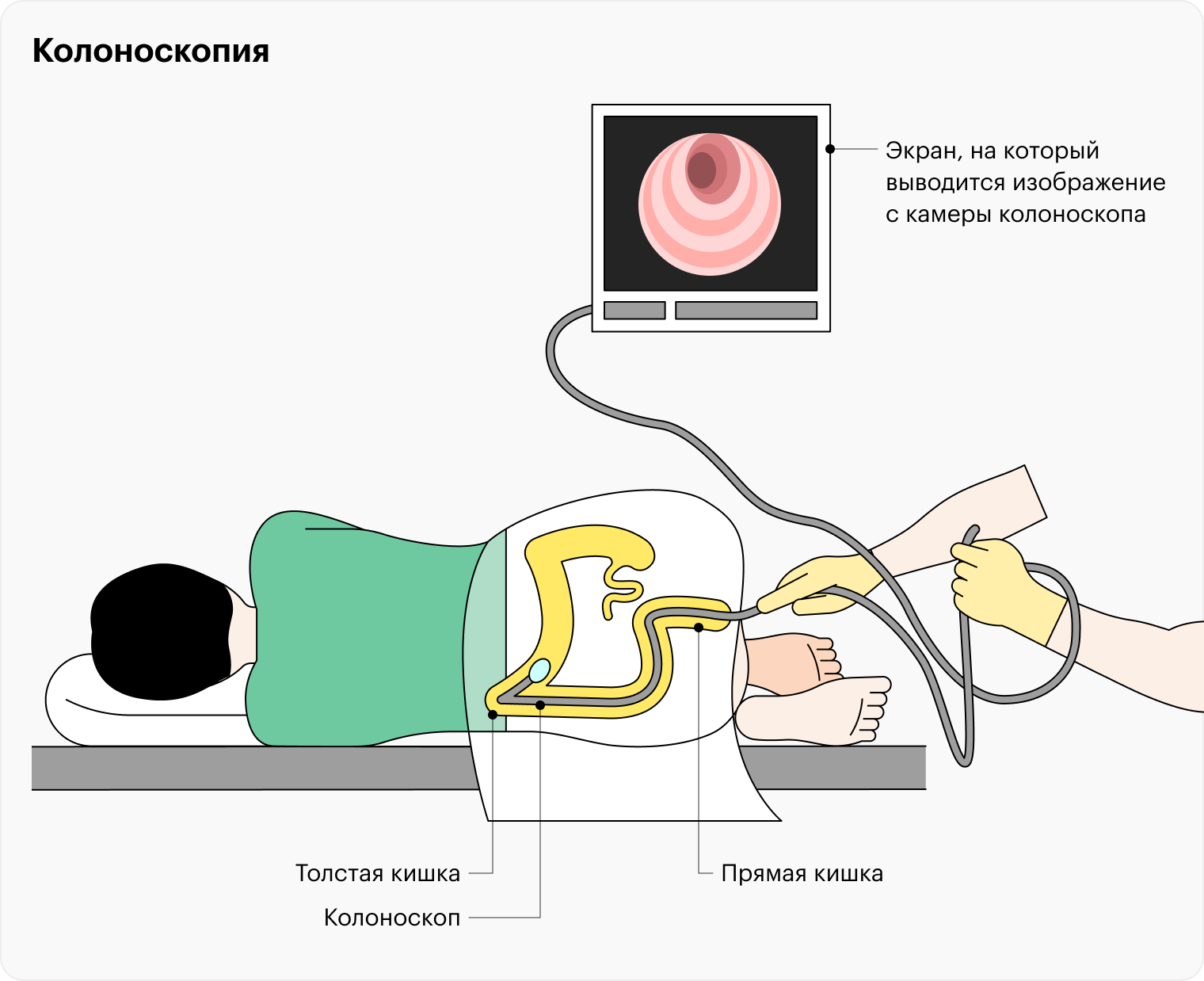
Что такое колоноскопия
Колоноскопия — метод исследования толстой кишки с помощью колоноскопа. Врач смазывает прибор вазелином или гелем с антисептическим и обезболивающим действием и аккуратно вводит его в толстую кишку через задний проход. На кончике колоноскопа есть камера, которая выводит изображение слизистой органа на экран. Чтобы улучшить обзор и расправить стенки кишки, в нее также вводят воздух или углекислый газ.
Колоноскопия считается золотым стандартом диагностики заболеваний толстой кишки. В 1985 году у 40-го президента США Рональда Рейгана с ее помощью обнаружили и удалили злокачественное новообразование.
Тогда ученые провели четыре независимых исследования — два американских и два европейских — и доказали важность профилактического исследования толстой кишки.
В 1996 году Рабочая группа по профилактике заболеваний в США — независимые эксперты, которые разрабатывают рекомендации для медицинских услуг, — включила анализ кала на скрытую кровь и гибкую сигмоскопию в обязательный список профилактических обследований после 50 лет. Сигмоскопия — тоже исследование толстой кишки, но она требует меньшей подготовки и позволяет оценить только часть кишечника — примерно 60 см.
Через несколько лет ученые провели еще два независимых исследования и доказали, что анализа кала на скрытую кровь и сигмоскопии может быть недостаточно, чтобы поставить точный диагноз. А вот колоноскопия — более точный метод исследования, который помогает вовремя обнаружить большинство наиболее опасных патологий толстой кишки.
Вот какие патологии толстой кишки можно найти с помощью колоноскопии.
Полипы — доброкачественные новообразования слизистой кишечника. По статистике, полипы толстой и прямой кишки есть у каждого четвертого человека 50 лет и старше.
Полипы растут из стенки в просвет кишечника и часто никак не дают о себе знать — обнаружить их можно только на обследованиях. Но если полипы большие, они могут вызвать боли в животе.
Некоторые полипы со временем перерождаются в рак, поэтому их всегда нужно удалять.
Полипы до 1 см удаляют сразу после обнаружения. Например, на колоноскопии. Перед тем как удалить полипы большего размера, часто нужно провести биопсию — забрать небольшой кусочек ткани, чтобы отправить на гистологическое исследование и определить природу новообразования. Когда результаты биопсии подтверждают, что образование доброкачественное, пациента госпитализируют, чтобы удалить полип. Если по результатам биопсии опухоль окажется злокачественной, нужно обратиться к онкологу-проктологу, чтобы подтвердить диагноз и начать лечение.
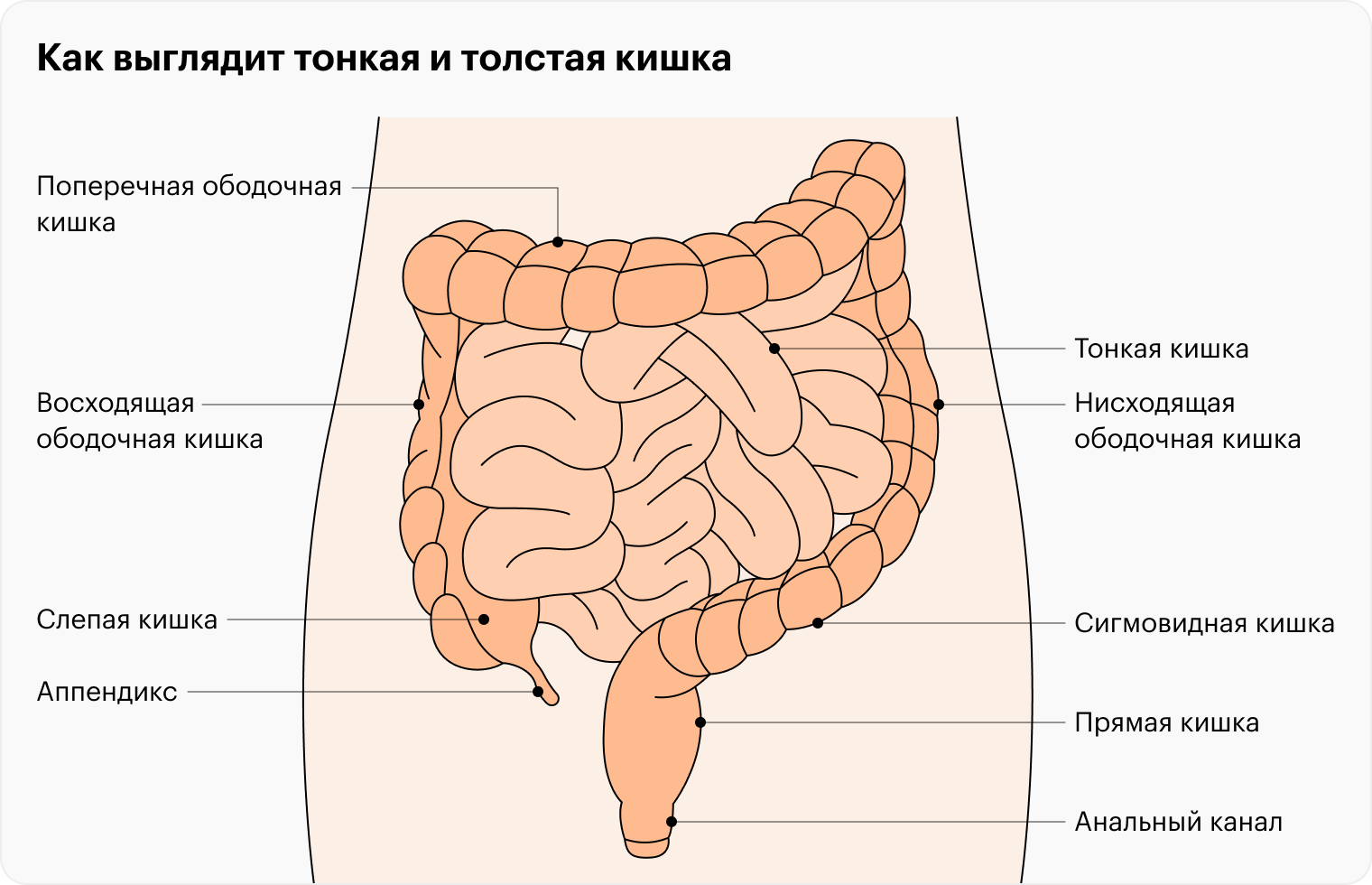
Рак толстой кишки, или колоректальный рак, — группа онкологических заболеваний, когда злокачественное новообразование возникает из клеток слизистой оболочки толстой кишки.
По последним данным, колоректальный рак занимает третье место по распространенности в мире: на него приходится 10% всех случаев рака. В России рак ободочной кишки занимает четвертое место по частоте выявлений, а рак прямой кишки, ректосигмоидного соединения, то есть участка, соединяющего нисходящую ободочную кишку и прямую кишку, и ануса — седьмое.
При этом по смертности колоректальный рак находится на втором месте в мире, уступая лишь раку легкого.
Язвенный колит и болезнь Крона — хронические воспалительные заболевания кишечника. Они относятся к группе аутоиммунных заболеваний, когда иммунная система воспринимает собственные клетки как чужеродные и начинает их атаковать.
При язвенном колите воспаляется и покрывается язвами слизистая оболочка толстой кишки. Это приводит к диарее и кровотечениям.
В отличие от язвенного колита, при болезни Крона язвы могут образовываться на слизистой любых отделов желудочно-кишечного тракта, а не только толстой кишки. В том числе — в ротовой полости и на анальном отверстии.
Дивертикулез — заболевание, при котором наблюдается мешотчатое выпячивание стенки толстой кишки, или дивертикулы. Само по себе это состояние безобидное и специального лечения не требует, но, если дивертикул воспаляется, появляются боли в животе, проблемы с дефекацией и лихорадка. Иногда могут возникнуть осложнения — кишечная непроходимость и кровотечения. В этом случае понадобится хирургическое лечение.
Кому и когда нужна колоноскопия
Колоноскопия рекомендована всем людям, начиная с 45 лет, вне зависимости от того, есть ли у них жалобы. Обследование нужно проходить раз в 10 лет. Это помогает вовремя поймать колоректальный рак и предшествующие ему состояния на ранних стадиях, когда заболевания проще вылечить и контролировать.
В России нет программы скрининга колоректального рака. Скрининг — организованное обследование здоровых людей, которое помогает обнаружить рак и предраковые состояния на ранних стадиях, когда симптомов еще нет.
Поэтому пока жители России могут бесплатно обследоваться в рамках диспансеризации — сдать анализ кала на скрытую кровь. Если результат анализа будет положительным, врач направит на колоноскопию. По правилам диспансеризации пациентам 40—64 лет нужно сдавать анализ кала на скрытую кровь раз в два года, а людям 65—75 лет — ежегодно.
Но есть симптомы, после появления которых не нужно дожидаться планового обследования и следует как можно скорее обратиться к врачу-проктологу.
Кровь в стуле можно увидеть своими глазами либо с помощью анализа кала на скрытую кровь.
Изменение частоты и характера стула. Например, запоры более четырех недель, диарея или их сочетание. Еще кал может выходить тонкими полосками — это так называемый ленточный или карандашный стул. Также кал может быть черного цвета.
Анемия — снижение уровня гемоглобина или эритроцитов в крови, из-за которого ткани и органы не получают необходимое количество кислорода. Анемию можно обнаружить с помощью общего анализа крови, но также на нее указывают слабость и быстрая утомляемость, головокружение, шум и звон в ушах, помутнения в глазах разного размера и формы и другие симптомы.
Анемия сама по себе — не повод для колоноскопии, у нее есть множество причин. При проблемах с желудочно-кишечным трактом она обычно возникает на фоне потери крови.
Как я выбирала клинику и врача
Первым делом я обратилась к знакомым, которые давно живут в Израиле. Так я получила контакт русскоговорящего Михаила — менеджера по медицинскому туризму. Он помогает людям с организацией лечения и обследований: выбрать врача и клинику, согласовать дату и время обследования и так далее.
Услуги такого менеджера подойдут людям, которые в стране недавно, не владеют языком или просто хотят делегировать все организационные вопросы. Его услуги не требовали оплаты, так как он работает напрямую от медицинского центра. Мы с Михаилом общались в мессенджере, и я четко обозначила ему свои пожелания.
Современное оборудование. Эндоскопические системы, на которых проводится колоноскопия, можно разделить на фибро- и видеосистемы. Видеоскопы, в отличие от фиброскопов, оснащены сложной оптикой. Она выводит изображение высокого качества на монитор в увеличенном масштабе, и врач может в мельчайших деталях рассмотреть кишку изнутри. Фиброскопы таким похвастаться не могут.
Узнать, на каком оборудовании работают врачи клиники, можно у администратора при записи.
Квалифицированные специалисты. Каким бы качественным ни было оборудование в клинике, все его преимущества бесполезны, если процедуру проводит неопытный специалист.
Информацию о враче часто можно найти на сайте клиники: где он учился, какие курсы повышения квалификации проходил, состоит ли в профессиональных сообществах и так далее.
Возможность удалить полип в клинике. Каждый рак толстой кишки проходит стадию безобидного полипа. Раньше считалось, что удалять нужно только полипы более 10 мм, а за маленькими новообразованиями просто наблюдали.
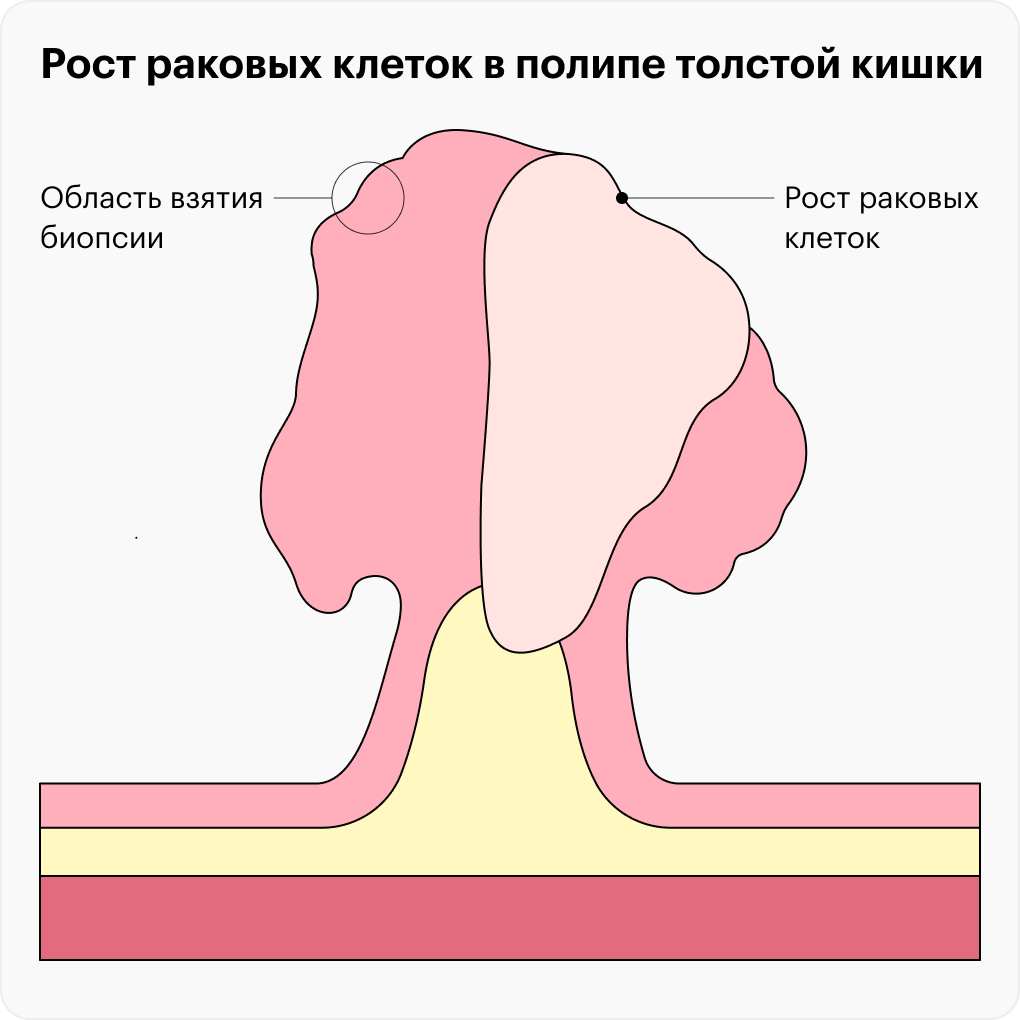
Но наблюдать означает позволить полипу вырасти и даже стать злокачественной опухолью, поэтому разумнее удалить потенциальную угрозу сразу после обнаружения. К такому выводу пришли ученые в 2009 году. Они провели исследование с участием пациентов с полипами толстой кишки. Всем участникам провели биопсию, затем полностью удалили все полипы.
Гистологическое исследование показало несовпадение в 39,8% случаев: тот полип, что по результатам биопсии был доброкачественный, на самом деле уже был раковой опухолью. Такая разница получается из-за того, что на биопсии берут маленький кусочек ткани от всего полипа. Опухолевые клетки могут просто не попасть в зону исследования.
Врачи используют углекислый газ. В первой главе я рассказала, что во время колоноскопии кишку раздувают изнутри воздухом или углекислым газом для лучшей визуализации. На достоверность исследования выбор вещества никак не влияет, но углекислый газ всасывается стенками кишечника быстрее, чем воздух, — это уменьшает вздутие живота и неприятные ощущения во время и после процедуры.
Колоноскопию можно пройти под седацией. Седация — внутривенное введение ненаркотических снотворных препаратов, благодаря которым пациент впадает в состояние, похожее на легкий сон. Он максимально расслаблен, сознание угнетено, поэтому человек ничего не помнит и не чувствует боли.
Впечатлительным людям с низким болевым порогом седация помогает преодолеть страх перед колоноскопией.
Три года назад у меня был гнойный аппендицит и как осложнение — перитонит. Есть большая вероятность, что после завершения лечения в брюшной полости остались спайки — когда между участками кишечника, другими отделами брюшной полости и органами образуются сращения. Из-за этого колоноскопия может оказаться болезненной. Поэтому я хотела пройти исследование под седацией.
Чем отличается седация от наркоза
Под наркозом, или общей анестезией, человек впадает в медикаментозный сон и не чувствует боли. Для общей анестезии используют лекарственные средства из нескольких фармакологических групп:
- внутривенные и ингаляционные анестетики — средства, уменьшающие чувствительность тела;
- миорелаксанты — препараты, которые расслабляют поперечно-исполосованную скелетную мышечную ткань;
- гипнотики — снотворные препараты.
При этом врач-анестезиолог подключает пациента к аппарату искусственной вентиляции легких — ИВЛ. Это нужно для поддержания функции дыхания.
При седации пациента тоже погружают в медикаментозный сон, но он дышит сам. Для этого врач использует бензодиазепины — психоактивные вещества со снотворным, седативным, миорелаксирующим и противосудорожным эффектами, а также внутривенные гипнотики. Эти препараты анестезиолог может использовать как вместе, так и отдельно.
Решение использовать наркоз или седацию зависит от клинической задачи, состояния пациента и других факторов. Например, общая анестезия при колоноскопии не проводится, потому что риски наркоза превышают риски, связанные с колоноскопией.
Михаил учел мои пожелания и выбрал подходящую клинику. За услугу мне предстояло заплатить 3243 ILS (75 429 ₽) — мне сделали скидку, потому что вместе со мной обследоваться решил мой муж.
- 3243 ILS
- я заплатила за колоноскопию в израильской клинике
В эту стоимость входит сама колоноскопия, седация, возможное взятие биопсии, удаление полипов при необходимости и гистологическое исследование. При этом, если полипы не найдут, стоимость обследования не изменится. Получается, что мне нужно заплатить за услуги, которые могут не пригодиться.
В клиниках Москвы колоноскопия стоит в среднем 6854 ₽, а удаление полипов в кишечнике — 10 580 ₽.
Как я готовилась к колоноскопии
В Израиле пройти колоноскопию можно только по направлению врача. По словам Михаила, направление на колоноскопию может получить любой гражданин Израиля после 45 лет либо раньше — если есть показания. Например, хронические заболевания желудочно-кишечного тракта, генетические заболевания или рак толстой кишки у ближайших родственников. Это правило распространяется и на частные клиники.
Мне консультацию организовали дистанционно, и я в ней даже не участвовала. Конечно, так быть не должно, и для направления нужна очная консультация доктора. Предполагаю, что это послабление для медицинских туристов.
В России с этим проще: если нет направления, можно обратиться в частную клинику и пройти обследование без него. Но чтобы пройти исследование под седацией, в России требуют дополнительные обследования. Обычно это ЭКГ и общий анализ крови, но список обследований у каждой клиники может быть свой. В Израиле же меня попросили подготовиться к процедуре и приехать в клинику вовремя.
Подготовка к колоноскопии начинается за три дня до процедуры и включает диету и очищение кишечника накануне исследования. От качества подготовки будет зависеть успех всей процедуры.
Перед проведением процедуры важно освободить кишку от плотного содержимого, чтобы врач мог рассмотреть стенки кишки. Например, поэтому важно исключить из рациона клетчатку: она не переваривается и остается в кишке.

Накануне исследования я приняла слабительный препарат PicoSalax. В упаковке было два пакетика сухого порошка — их нужно принять по очереди с промежутком четыре часа. Лекарство не дает всасываться воде в кишечнике: она проходит по кишке, как по шлангу, и вымывает все содержимое. На этом этапе важно помнить, что вся выпитая вода выйдет из организма, так что туалет должен быть в свободном доступе.
В инструкции к препарату написано, что он начинает действовать через 2—4 часа. В моем случае эффект начался лишь через 12 часов после приема.
Как прошло исследование
Мне назначили исследование на 08:30, я приехала в клинику за полчаса. Первым делом меня оформили — для этого потребовался паспорт. Туристическую страховку с меня не требовали, потому что я проходила обследование по собственной инициативе и все оплачивала сама. Тогда же меня попросили внести предоплату — 1200 ILS (27 911 ₽).
Затем я прошла в отделение гастроэнтерологии. Сначала меня осмотрел анестезиолог — измерил давление и уровень насыщения крови кислородом, спросил, нет ли у меня аллергии и хронических заболеваний, были ли операции. После осмотра анестезиолога меня проводили в отдельную комнату. Там была медицинская кровать, прибор для измерения базовых показателей жизнедеятельности и халат с разрезом сзади.
Мне дали пять минут, чтобы расположиться и переодеться. Потом пришла медсестра, поставила мне в руку катетер для введения седативного препарата и повесила датчики на грудь, чтобы фиксировать работу сердца.
В 09:00 меня пригласили в комнату, где проводилось исследование. Помещение было оборудовано так, будто я попала в полноценную операционную. Меня уложили на медицинскую кровать и установили кислородную трубку в нос. Когда подготовка закончилась, в комнату вошел врач, изучил мои документы и подбодрил меня. Затем мне ввели седативный препарат, и я уснула.
Через 15—20 минут, когда процедура закончилась, меня разбудила медсестра со сладким черным чаем и вафлей в руке. Это было очень вкусно, особенно после трех дней диеты!


Чуть позже в палату зашел врач. Он сказал мне, что все прошло хорошо: ему удалось полностью осмотреть толстую кишку и заглянуть в тонкую. В тонкой кишке доктор обнаружил небольшой очаг воспаления и взял из него образец ткани на биопсию — на всякий случай. Никаких полипов и серьезных патологий во время исследования врач не увидел, поэтому я забрала заключение колоноскопии, и мы попрощались. По поводу причин появления крови доктор не дал комментариев и направил на осмотр к колопроктологу. Но после колоноскопии мне уже стало легче, потому что я знала, что опасные для жизни причины кровотечения исключила.
Через 30 минут после исследования я полностью отошла от седации и могла самостоятельно передвигаться. Я внесла вторую часть оплаты — 2043 ILS (47 518 ₽) — и уехала домой.
Гистологическое исследование заняло примерно неделю, результат мне передали через Михаила в мессенджере. Никаких патологий исследование не обнаружило. Крови в стуле после отпуска я тоже не замечала.
Как восстановиться после колоноскопии
Национальный институт диабета, болезней пищеварения и почек дает несколько общих рекомендаций:
- К привычному образу жизни можно вернуться на следующий день. Остаток дня после процедуры лучше отдыхать.
- Вернитесь к своему привычному рациону. Никаких ограничений в питании после колоноскопии нет, но я решила начать с овсяной каши, хоть и хотела сочную шаурму. На второй день я полностью вернулась к обычному питанию и позволяла себе все.
- Пейте больше, чем обычно, чтобы восполнить потерю жидкости во время подготовки к колоноскопии.
- Не садитесь за руль в течение суток после процедуры, если проходили ее под седацией.
- Даже если вы чувствуете себя хорошо, реакция может быть замедленной.
- Не пейте алкоголь минимум 12 часов, потому что это может усилить эффект седативных препаратов, которые вам вводили перед процедурой.
- Если во время колоноскопии вам удалили полипы, не принимайте противовоспалительные нестероидные препараты, например ибупрофен и напроксен. Эти лекарства могут вызывать кровотечения.
- Обращайте внимание на побочные эффекты и тревожные симптомы после колоноскопии. Например, в течение первого часа после процедуры может быть вздутие живота либо боли и кровотечение в течение суток после удаления полипов.
Если эти симптомы не проходят либо усиливаются, обратитесь к врачу. Вы можете почувствовать судороги в животе или вздутие живота в течение первого часа после процедуры. У меня вздутия и других неприятных ощущений не было. Первый стул случился на четвертый день после колоноскопии — это нормально.
Запомнить
- Колоноскопия — золотой стандарт диагностики колоректального рака и других заболеваний толстой кишки. Это малоинвазивная процедура, то есть врачебное вмешательство в организм и риск травмирования минимальные.
- Колоноскопию рекомендуется проходить всем людям старше 45 лет. Делать это нужно раз в 10 лет. В России исследование можно пройти по направлению врача, если есть показания, либо платно.
- Не стоит дожидаться планового обследования, если есть кровь в стуле, изменилась частота и характер стула, появились боли в животе и другие симптомы. Обратитесь к врачу-проктологу, чтобы выяснить, в чем дело, и вовремя начать лечение.
- Чтобы результаты колоноскопии были максимально достоверными, перед процедурой нужно соблюдать диету, а накануне исследования очистить кишечник. К привычному рациону можно вернуться сразу после колоноскопии.
- Особого восстановления колоноскопия не требует. Но если исследование проводили под седацией, нельзя садиться за руль и пить алкоголь минимум 12 часов.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov