Как лечить пневмонию и сколько это стоит
Этот материал обновлен 01.09.2021
Пневмония, или воспаление легких, считается одной из самых опасных болезней на Земле.
По данным ВОЗ, на ее долю приходится 15% смертей всех детей до пяти лет. Опасна пневмония и для взрослых. Столкнуться с тяжелыми осложнениями и даже погибнуть рискуют все заболевшие, но особенно — люди старше 65 лет и пациенты с хроническими заболеваниями вроде болезней сердечно-сосудистой системы и сахарного диабета.
Чтобы было легче разобраться, как правильно действовать при подозрении на пневмонию, давайте сначала посмотрим, как работают легкие.
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Как устроены легкие
Легкие — парные органы, живущие в грудной клетке, которые нужны нам для дыхания. Во время вдоха насыщенный кислородом воздух попадает в легкие не сразу. Сначала он поступает в носовую полость, выстланную слизистым эпителием. Эпителий увлажняет и согревает воздух до температуры тела, а еще выделяет слизь, которая улавливает большую часть пыли и микробов.
Затем согретый и очищенный воздух проходит через серию «трубопроводов»: сначала через глотку, а затем через трахею, которая разветвляется на два хода под названием бронхи. Бронхи тоже выстланы эпителием, выделяющим слизь. Эпителий покрыт мелкими ресничками, которые помогают слизи с застрявшей в ней пылью и микробами подниматься по горлу в рот, где ее можно выплюнуть или проглотить.
В легких бронхи начинают ветвиться на более мелкие трубочки — бронхиолы, самая крохотная из которых диаметром всего полмиллиметра. Наименьшие по размеру бронхиолы заканчиваются воздушными мешочками-альвеолами, их оплетают мелкие кровеносные сосуды-капилляры. Альвеолы — конечная остановка для воздуха, который мы вдохнули. Именно в них происходит то, ради чего все затевалось: кровь насыщается кислородом и расстается с углекислым газом.
Альвеолы состоят из клеток, которые выделяют в просвет альвеол слизь, облегчающую их расширение при вдохе. Там же, в легочной ткани, есть иммунные клетки-макрофаги: они патрулируют альвеолы и пожирают вирусы и микробы, проскочившие барьер из слизи.
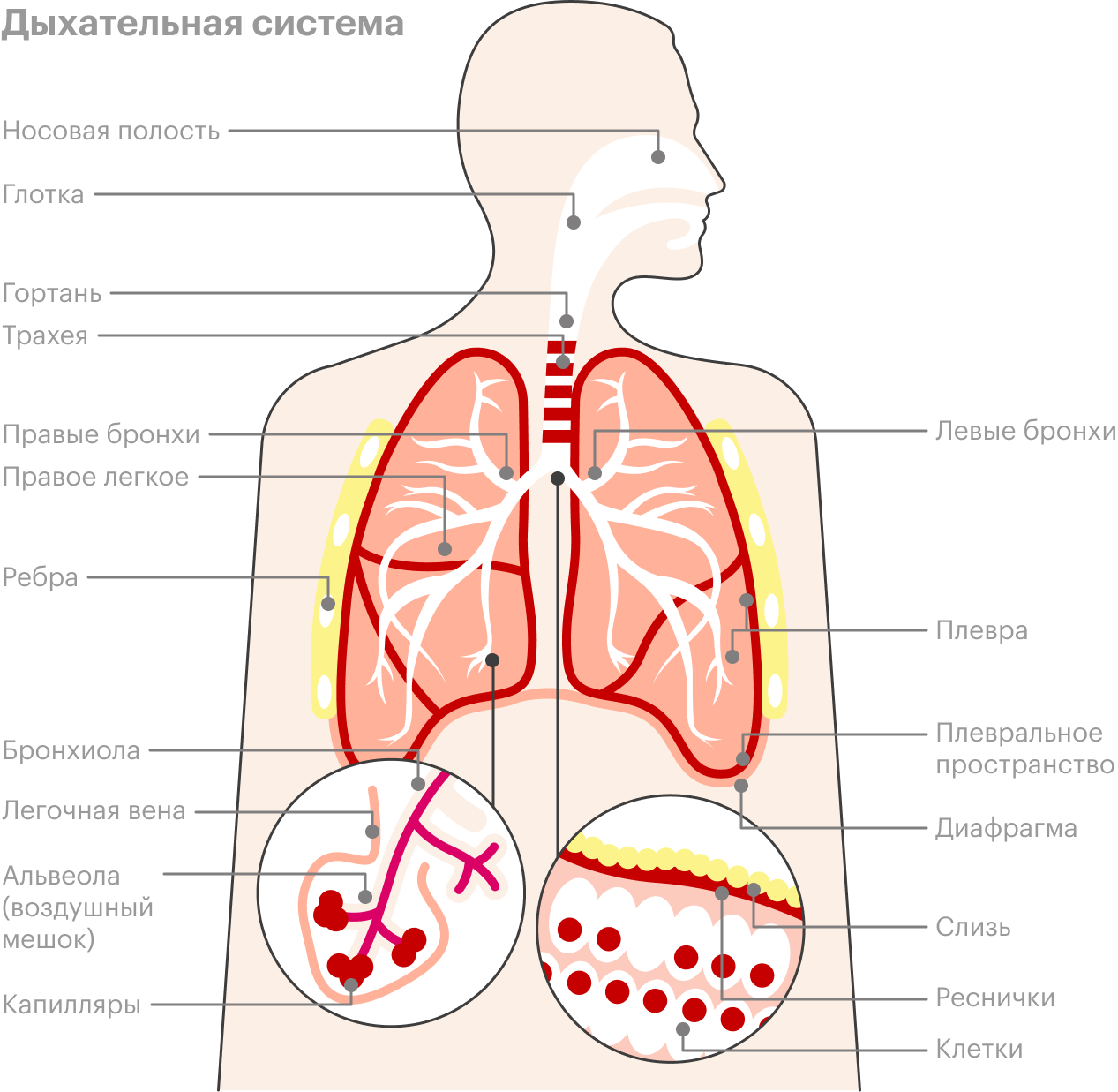
Таким образом, у легких есть три эффективные системы защиты от микробов — слизь, реснички и пожиратели-макрофаги. Но иногда защита дает сбой, и в легкие попадают болезнетворные микроорганизмы, с которыми макрофаги справиться не могут. В этой ситуации может развиться инфекция легких, которая способна привести к пневмонии.
Как мы уже знаем, к группе наибольшего риска относятся люди, у которых в силу возраста или других причин возникают проблемы с иммунной защитой: младенцы и маленькие дети, взрослые в возрасте 65 лет и старше, пациенты с серьезными болезнями.
Что такое пневмония
Пневмония — воспаление одного или обоих легких, которое провоцируют болезнетворные бактерии, вирусы или, значительно реже, патогенные грибки. Как правило, возбудители болезни передаются здоровому человеку при чихании и кашле или если он прикоснется к предмету, на который попали возбудители инфекции.
Когда возбудители болезни попадают в легкие, организм включает универсальный иммунный ответ, предназначенный для защиты от любых возбудителей инфекции. Вот что происходит:
- Температура тела увеличивается свыше +38 °C — при такой жаре вирусам и бактериям тяжело размножаться.
- В зону воспаления, то есть в пораженные микробами альвеолы, перемещается множество иммунных клеток: они помогают макрофагам атаковать патогены, но при этом вызывают воспалительную реакцию. Погибая, иммунные клетки остаются в легких и превращаются в гной, придающий мокроте зеленый или желтый оттенок.
- В ответ на воспаление в альвеолах выделяется больше слизи — это увеличивает шанс, что микробы увязнут в ней и не распространятся в другие участки легких.
Универсальный иммунный ответ защищает легкие от патогенов. Но он же и вызывает симптомы болезни: лихорадку, кашель, при котором из легких «вылетает» зеленая слизь, и затрудненное дыхание, связанное с тем, что лишняя мокрота в альвеолах мешает нормальному газообмену.
Пневмония или воспаление легких?
«Воспаление легких» — это «народный диагноз», которым обозначают пневмонию. То и другое может быть самостоятельной болезнью или симптомом, например, сердечной недостаточности. Чтобы избежать путаницы, мы использовали только медицинский термин «пневмония».
Причины пневмонии
Пневмонию могут спровоцировать бактерии, вирусы и болезнетворные грибки. В некоторых случаях болезнь вызывают микоплазмы — патогенные микроорганизмы, похожие на очень мелкие бактерии. А поскольку встречаются микоплазменные пневмонии нечасто, их еще называют атипичными.
Чаще всего пневмонию вызывают бактерии или вирусы. Самый «популярный» бактериальный возбудитель пневмонии — это пневмококк. Он живет в носоглотке и распространяется при кашле, так что даже абсолютно здоровые люди могут подхватить его так же просто, как и простуду. А респираторно-синцитиальный вирус — самая частая причина вирусной пневмонии у детей.
Но иногда бактериальная пневмония начинается с вирусного заболевания — простуды, гриппа или коронавирусной болезни. У некоторых людей вирусы настолько ослабляют организм, что он временно утрачивает иммунную защиту. Болезнетворные бактерии, которым в обычных обстоятельствах иммунитет не оставляет ни малейшего шанса, с удовольствием поселяются в беззащитных легких и вызывают пневмонию.
Бактериальные и вирусные пневмонии немного отличаются друг от друга. Например, бактериальная пневмония обычно длится дольше вирусной, а ее симптомы тяжелее. В остальном пневмонии, вызванные разными возбудителями, очень похожи.
Виды пневмонии
Наиболее популярных классификаций пневмонии три. Они помогают подробнее описать заболевание, уточнить диагноз и принять другие важные решения. Например, разобраться, пора ли госпитализировать пациента или можно оставить его болеть дома, и выбрать метод восстановления, который будет оптимален именно для этого человека.
Классификация по месту заражения. Это самая популярная классификация, в которой пневмонии делят на два больших типа: внебольничную и внутрибольничную. Зная, где заразился человек, врач может предположить, какие именно микробы вызвали пневмонию. Такая классификация облегчает диагностику и упрощает выбор подходящего лечения.
Внебольничная (внегоспитальная) пневмония — заболевание, которое человек подхватил вне лечебного учреждения, например в маршрутке, на концерте или от коллег. Заразиться пневмококковой пневмонией может любой, кто контактировал с заболевшим человеком, но у младенцев, людей старше 65 лет и пациентов с хроническими болезнями риск заболеть выше.
Внебольничную пневмонию, как правило, вызывают:
- респираторные вирусы, например вирусы гриппа А и В;
- риновирусы, аденовирусы и коронавирусы, такие как возбудитель коронавирусной болезни SARS-CoV-2;
- типичные бактерии — пневмококк, стрептококк группы А, гемофильная палочка и золотистый стафилококк;
- атипичные бактерии, которые реагируют только на специально подобранные под них антибиотики, например легионелла, микоплазма и хламидии.
Иногда внебольничную пневмонию провоцирует грибковая инфекция. Но грибку куда труднее проникнуть в легкие, чем вирусам и бактериям. Так что от грибковой инфекции страдают либо пациенты с ослабленным иммунитетом, например зараженные ВИЧ и не принимающие антиретровирусную терапию, либо люди, постоянно контактирующие с патогенными грибками, такие как фермеры.
Внутрибольничная (нозокомиальная) пневмония — болезнь, которой заражаются пациенты, госпитализированные совсем по другому поводу. Чтобы пневмонию можно было считать внутрибольничной, пациент должен заразиться как минимум через двое суток после того, как попал в больницу.
Считается, что пациенты больниц более уязвимы, потому что их иммунная система уже ослаблена «основной» болезнью. А еще они подолгу находятся в больничных стенах, то есть дольше контактируют с внутрибольничными патогенами, и им часто ставят катетеры и подвергают другим инвазивным процедурам, из-за которых в организм могут пробраться лекарственно-устойчивые бактерии.
Некоторые специалисты выделяют в отдельную группу пневмонии, связанные с оказанием медицинской помощи. Это вентиляционные пневмонии, которые развиваются через двое-трое суток после интубации трахеи, и пневмонии, которые развиваются у постоянных постояльцев больниц: хронических пациентов и тех, которым проводят диализ и химиотерапию, жителей домов престарелых.
Классификация по анатомическому положению. Пневмония может быть:
- долевой — то есть поражать все правое или все левое легкое;
- интерстициальной — то есть поражать ткани, окружающие дыхательные пути;
- бронхопневмонией — то есть поражать не все легкое, а его отдельные структуры: бронхи, бронхиолы или альвеолы.
Классификация по возбудителям. Эта классификация совпадает с причинами пневмонии: болезнь может быть связана с бактериями, вирусами, грибками и микоплазмами.
Есть еще несколько уточняющих классификаций, которые используют в первую очередь в нашей стране.
Классификация по механизму развития пневмонии. Пневмония может быть:
- первичной. Болезнь возникла у человека, который до нее ничем не болел;
- вторичной. В этой ситуации пневмония — осложнение какого-то другого заболевания. Например, муковисцидоза, бронхиальной астмы или ишемической болезни сердца;
- аспирационной. Болезнь развилась из-за того, что в бронхи попали посторонние частицы — например, крошки или рвотные массы;
- посттравматической или послеоперационной. Пневмония возникла в результате травмы или хирургического вмешательства;
- связанной с инфарктом кровеносного сосуда. Болезнь возникла, потому что тромб перекрыл сосуд, снабжающий легкие кровью.
Классификация по характеру течения. Пневмония может быть острой — когда болезнь возникла внезапно, но человек выздоровел достаточно быстро, и хронической, если человек болеет долго, то есть месяцами и годами.
Классификация по степени тяжести. С точки зрения пациента, пневмония может быть:
- легкой тяжести (скрытая, бессимптомная) — температура до +37 °C, человек чувствует себя нормально, нет проблем с дыханием, может лечиться дома;
- средней степени тяжести — температура до +38 °C, человеку нездоровится, как при тяжелой простуде, нет проблем с дыханием. Как правило, может лечиться дома;
- тяжелой — температура тела больше +38 °C, человек чувствует себя очень плохо, ему тяжело дышать. Человек нуждается в срочной госпитализации.
Симптомы пневмонии
Симптомы внебольничных пневмоний разного происхождения обычно похожи.
Большинство людей жалуются на лихорадку — когда температура повышается выше +38° C. Но нужно иметь в виду, что люди старше 65 лет могут болеть пневмонией и без лихорадки.
Лихорадка помогает врачам отличить бактериальную пневмонию от острого вирусного бронхита, который не требует лечения антибиотиками. При бронхите пациенты кашляют 10—20 дней подряд, иногда выплевывая прозрачную, желтую или зеленую слизь. Но лихорадки при этом часто нет.
Другие частые симптомы пневмонии — учащенное сердцебиение и дыхание, одышка, боль в груди при дыхании, кашель, при котором отплевывается прозрачная, желтая или зеленая мокрота, тошнота, рвота и понос. У некоторых людей возникает озноб и путаница в мыслях.
Если у вас или у ваших близких три-четыре дня держится высокая температура и симптомы, напоминающие простуду, самостоятельно в поликлинику лучше не приходить: при лихорадке безопаснее оставаться в кровати. Вызовите врача на дом. Сделать это можно бесплатно по полису ОМС, а за деньги — позвонив в частную клинику.
Из-за эпидемии коронавирусной болезни врачи из многих частных клиник не выезжают на дом к пациентам с симптомами, напоминающими простуду. А пациентов, которые планируют посетить клинику самостоятельно, могут попросить сначала сдать ПЦР-мазок на COVID-19 или записать на прием только после предварительной консультации по телефону или онлайн.
Стоимость вызова врача на дом в Москве — бесплатно или от 4000 ₽.
Большинство пациентов с пневмонией могут поправляться дома. Как правило, госпитализируют только пациентов с пневмонией, которые:
- болеют особенно тяжело — с нарушениями сознания, давлением ниже 90 на 60 мм рт. ст. и тахипноэ, то есть с учащенным поверхностным дыханием свыше 30 вдохов в минуту;
- рискуют заработать серьезные осложнения, например сепсис, то есть заражение крови, или абсцесс легкого, при котором на месте живой легочной ткани образуется заполненная гноем полость. В группе риска пациенты с хроническими болезнями и люди старше 65 лет.
Диагностика пневмонии
В нашей стране врачи ставят диагноз «пневмония», если соблюдены два условия:
- У пациента на рентгеновском снимке видны очаги поражения легочной ткани.
- У пациента есть любые два симптома из этого списка: лихорадка с температурой выше +38 °C; кашель с мокротой; в легких прослушиваются хрипы; в общем анализе крови уровень лейкоцитов выше 10 × 109/л; в общем анализе крови больше 10% палочкоядерных лейкоцитов.
Это означает, что для подтверждения диагноза нужно сделать следующее:
- Пройти обследование у врача. Доктор должен измерить температуру и послушать дыхание при помощи стетоскопа.
- Сделать рентгеновский снимок грудной клетки в передней прямой и в боковой проекциях. Если неизвестно, какое легкое поразило воспаление, снимок делают в правой боковой проекции. О том, какой снимок требуется, нужно спрашивать у врача.
- Сдать общий анализ крови.
Сколько стоит диагностика. Сделать рентгеновский снимок и сдать анализ крови можно бесплатно по полису ОМС или в частной клинике за деньги.
Стоимость рентгеновского снимка грудной клетки в двух проекциях в Москве — от 370 ₽.
Стоимость общего (клинического) анализа крови вместе со взятием биоматериала в Москве — от 475 ₽.
Кроме того, составители российских клинических рекомендаций советуют измерять сатурацию — насыщение крови кислородом — всем пациентам с подозрением на пневмонию. Сатурацию измеряют при помощи пульсоксиметра. Скорее всего, при первом визите это сделает врач. Но если человека не планируют госпитализировать, стоит спросить доктора, имеет ли смысл купить собственный прибор, чтобы наблюдать за состоянием здоровья самостоятельно.
Микробиологические анализы крови или мокроты назначают только госпитализированным пациентам — это помогает точнее подобрать антибиотик. Пациентам, которых оставили выздоравливать дома, микробиологические анализы сдавать не рекомендуется. Результат все равно не повлияет на тактику лечения и не увеличит вероятность выздороветь.
Компьютерную томографию и УЗИ грудной клетки врачи назначают только для уточнения диагноза и в сложных случаях. Большинству пациентов эти исследования не нужны.
Как лечить пневмонию
Основная цель лечения внебольничной пневмонии — избавиться от инфекции и предотвратить осложнения.
Когда врач ставит диагноз «пневмония», он чаще всего не знает, что ее вызвало — вирусы или бактерии. Зато он может оценить тяжесть симптомов и знает, где и как человек заразился. Это позволяет подобрать лечение, направленное на борьбу с наиболее вероятными патогенами.
Как правило, пациентам с внебольничной пневмонией без серьезных заболеваний, которые моложе 65 лет и выздоравливают дома, выписывают рецепт на антибиотики, помогающие против пневмококка и других «популярных» возбудителей. Обычно это амоксициллин, который нужно принимать три раза в день.
Иногда врачи добавляют еще один антибиотик. Например, из класса макролидов — азитромицин или доксициклин. Большинству пациентов достаточно принимать антибиотики в течение пяти дней, но у некоторых людей лихорадка и другие симптомы болезни за это время не проходят. В такой ситуации врач может продлить курс антибиотиков.
Пациентам с хроническими заболеваниями сердца, легких, почек или печени, с сахарным диабетом, алкогольной зависимостью или с иммуносупрессией, курильщикам и пациентам, которые принимали антибиотики в течение последних трех месяцев, нужен другой набор антибиотиков — например, амоксициллин с клавулановой кислотой. Цена этого препарата начинается от 96 ₽.
При этом бывают люди с аллергией на амоксициллин и индивидуальными противопоказаниями, среди них пациенты, которые принимают лекарства, несовместимые с некоторыми из «базовых» антибиотиков. Потому врачам все равно приходится адаптировать стандартную терапию под конкретного пациента.
Некоторым пациентам, в легких которых образовалась густая вязкая слизь, от которой сложно избавиться вместе с кашлем, врач может назначить муколитик — препарат, разжижающий мокроту. Например, препарат с ацетилцистеином или лекарство на основе бромгексина.
Стоимость препарата с ацетилцистеином — от 132 ₽, с бромгексином — от 223 ₽.
Остальные лекарства — симптоматические, то есть такие, которые позволяют уменьшить неприятные ощущения. О них мы подробно писали в статье о лекарствах от простуды.
Промывание носа солевым раствором. Поможет облегчить дыхание и избавиться от соплей. Солевой раствор можно сделать самостоятельно или купить — цена начинается от 50 ₽.
Сосудосуживающие капли. Помогут от заложенности в носу. Главное, помнить, что применять их можно не дольше трех-четырех дней. Цена на нафтизин начинается от 40 ₽.
Жаропонижающий препарат на основе парацетамола или ибупрофена. Поможет людям, у которых температура перевалила за +39,4 °C и тем, кто плохо переносит лихорадку. Цена начинается от 25,5 ₽.
Комбинированный препарат с парацетамолом, фенилэфрином и фенирамином. Это лекарство — три в одном: работает как жаропонижающее, сосудосуживающее и противоотечное. Людям, которые его выберут, не нужны сосудосуживающие капли и жаропонижающие лекарства. Цена начинается от 178 ₽.
Госпитализированным пациентам с внебольничной пневмонией тоже выписывают антибиотики. Обычно применяют комбинированную терапию: назначают и бета-лактам, и антибиотик из класса макролидов. Если у пациента есть аллергия на одно из этих лекарств, назначают антибиотик фторхинолон.
Помимо антибиотиков, пациентам, выздоравливающим в больнице, и тем, у которых развилось очень тяжелое воспаление, могут назначить гормональный препарат — например, глюкокортикоидный гормон преднизолон.
Такое лечение помогает большинству госпитализированных пациентов. Однако у некоторых болезнь не проходит или развиваются осложнения. Таких пациентов переводят в реанимацию, продолжают лечить антибиотиками и обеспечивают им искусственную вентиляцию легких при помощи аппарата ИВЛ, который доставляет кислородную смесь прямо в легкие. Обычно пациента на ИВЛ вводят в медикаментозную кому, чтобы он не чувствовал дискомфорта и боли, а кормят через катетер.
Какие средства бесполезны при пневмонии
Бесполезно принимать противовирусные лекарства вроде римантадина, иммуномодуляторы вроде кагоцела, витамин С в добавках и гомеопатические средства. Римантадин — лекарство от гриппа, которое уже утратило силу. У иммуномодуляторов и высоких доз витамина С мало доказательств эффективности, а гомеопатия в принципе не работает.
Препараты от кашля на основе бутамирата при пневмонии применять тоже не стоит. Кашель — защитная реакция, помогающая выбросить из организма слизь, в которой увязли бактерии и вирусные частицы. Так что безопаснее и полезнее его потерпеть.
Добавки с пробиотиками и пребиотиками. БАДы с полезными кишечными бактериями из групп Lactobacillus и Bifidobacterium часто советуют принимать вместе с антибиотиками, чтобы восполнить утрату полезных кишечных микробов. Однако о пользе такой практики единого мнения нет.
Некоторые специалисты считают, что принимать добавки с пробиотиками и пребиотиками, скорее всего, бесполезно, потому что бактерии из добавок не приживаются в кишечнике.
С другой стороны, члены Всемирной гастроэнтерологической организации утверждают, будто существуют доказательства того, что пробиотики полезны для профилактики диареи, связанной с антибиотиками. А исследователи из Кокрановского сообщества пришли к выводу, что при назначении пробиотиков с антибиотиками риск развития связанной с антибиотиками диареи, вызванной клостридиями, снижается в среднем на 60%.
Ситуация усложняется тем, что добавки заметно различаются и по видовому составу полезных бактерий, и по их концентрации. Поэтому выбор пробиотика имеет смысл обсудить с лечащим врачом.
Профилактика пневмонии
Сделайте прививку от гриппа и пневмококка. Прививку от гриппа ежегодно делают всем гражданам России — по полису ОМС это бесплатно.
В нашей стране есть две вакцины от пневмококка: «Превенар 13», защищающий от 13 штаммов, и «Пневмовакс 23», защищающий от 23 штаммов. По полису ОМС прививают только детей в 2, 4,5 и 12 месяцев, призывников и людей старше 65 лет из группы риска.
Эту прививку стали делать детям только в 2014 году, так что у большинства взрослых людей защиты нет. Тем, кого от пневмококка не прививали, стоит задуматься насчет вакцинации в частной клинике за деньги. Стоимость вакцинации от пневмококка в частной клинике в Москве с осмотром у врача — 4700 ₽.
Мойте руки. Особенно после улицы, туалета и перед едой. Иначе есть шанс проглотить вирус или бактерию, которые могут спровоцировать болезнь.
Берегите себя, если простудились. Дайте себе время отлежаться — так меньше шанс, что к вирусной инфекции добавится бактериальная и разовьется пневмония.
Постарайтесь бросить курить. Табачный дым повреждает легкие, так что у курильщиков выше риск заболеть пневмонией. Люди, которые продолжают курить, входят в одну из групп высокого риска, которой рекомендуется сделать прививку от пневмококка.
Сколько стоит лечение пневмонии
| Назначение | Цена в Москве |
|---|---|
| Вызов врача на дом | Бесплатно или от 4000 ₽ |
| Общий анализ крови вместе со взятием биоматериала | От 475 ₽ |
| Солевой раствор, сосудосуживающие капли, жаропонижающее или комбинированный препарат | От 400 ₽ |
| Рентгеновский снимок грудной клетки в двух проекциях | От 370 ₽ |
| Азитромицин или доксициклин | От 150 ₽ или от 297 ₽ |
| Амоксициллин | От 111 ₽ |
Сколько стоит лечение пневмонии
| Назначение | Цена в Москве |
| Вызов врача на дом | Бесплатно или от 4000 ₽ |
| Общий анализ крови вместе со взятием биоматериала | От 475 ₽ |
| Солевой раствор, сосудосуживающие капли, жаропонижающее или комбинированный препарат | От 400 ₽ |
| Рентгеновский снимок грудной клетки в двух проекциях | От 370 ₽ |
| Азитромицин или доксициклин | От 150 ₽ или от 297 ₽ |
| Амоксициллин | От 111 ₽ |