Какой скрининг самый важный при беременности: вопросы генетику о пренатальных УЗИ
Поговорили с Валентиной Гнетецкой — кандидатом медицинских наук, главным специалистом по генетике группы компаний «Мать и дитя».
Вы узнаете, как проходят скрининги во время беременности, что можно узнать с их помощью, для чего нужен неинвазивный пренатальный тест, кому показана инвазивная пренатальная диагностика, каковы ее риски для матери и ребенка и можно ли полностью исключить риск рождения ребенка с генетическим заболеванием.
Что вы узнаете
- Зачем проводят скрининги во время беременности?
- Правда ли, что у женщин старше 35 лет выше риск родить ребенка с хромосомными аномалиями? Имеет ли значение возраст отца?
- Как проходит скрининг первого триместра беременности?
- Могут ли результаты скрининга ложно показать высокий риск аномалий развития плода?
- Какие еще патологии, кроме синдромов Дауна, Эдвардса и Патау, можно выявить на первом скрининге?
- Что такое скрининг второго триместра? Можно ли отказаться от него, если результаты первого скрининга были хорошими?
- Нужен ли скрининг третьего триместра беременности?
- Риск каких генетических аномалий нельзя определить во время стандартных пренатальных скринингов?
- Что такое инвазивная диагностика аномалий развития плода и как ее проводят?
- Опасна ли инвазивная диагностика аномалий развития плода для матери или ребенка?
- Что такое неинвазивное пренатальное тестирование (НИПТ)?
- Какие есть ограничения у НИПТ?
- Как выбрать подходящий НИПТ?
- Есть ли разница, где делать стандартные скрининги во время беременности: в государственной или частной клинике?
- Как будущим мамам меньше тревожиться из-за возможных проблем со здоровьем будущего ребенка?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Зачем проводят скрининги во время беременности?
Пренатальный скрининг — это просеивающее исследование для всех беременных. С его помощью не ставят диагноз, а только выявляют группы риска для углубленного обследования.
В первую очередь он направлен на то, чтобы исключить аномалии развития плода. К ним относят:
- Анатомические изменения, которые могут быть обнаружены при помощи ультразвукового исследования.
- Хромосомные аномалии — их риск оценивают по комбинации результатов УЗИ и биохимического анализа крови.
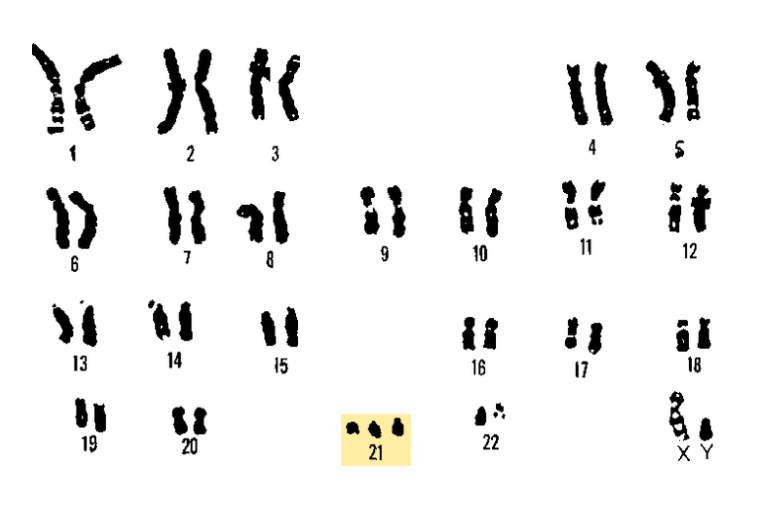
В ходе пренатального скрининга мы выявляем группы риска по синдромам Дауна, Эдвардса и Патау. При этих заболеваниях у плода изменено количество хромосом — есть лишняя 21-я, 13-я или 18-я хромосома.
Самый распространенный из них — синдром Дауна, его обнаруживают примерно у одного из 650—700 новорожденных. Синдром Дауна не всегда можно определить по УЗИ — это и стало двигателем для разработки пренатального скрининга в том виде, в котором он существует сейчас.
Согласно приказу Минздрава, пренатальный скрининг должны пройти все беременные. К группе риска относят женщин, у которых риск рождения ребенка с патологией выше, чем 1:100. Они проходят дополнительные обследования, позволяющие поставить точный диагноз.
Правда ли, что у женщин старше 35 лет выше риск родить ребенка с хромосомными аномалиями? Имеет ли значение возраст отца?
Возраст матери. У женщин старше 35 лет действительно повышается риск рождения ребенка с синдромами Дауна, Эдвардса и Патау. Причем в случае с синдромом Дауна риск увеличивается с каждым прожитым годом: в 35 лет он выше, чем в 34 года — а после 40 становится значительно более высоким.
Что касается других хромосомных аномалий, например вызванных делециями , риски их наличия у плода одинаковы для всех женщин независимо от возраста.
Возраст отца тоже имеет значение. Исследователи называют возраст от 45 до 50 лет пограничным — после этого риск рождения ребенка с хромосомной патологией выше, чем в среднем.
Официально возраст отца не прописан ни в одном из приказов, которыми руководствуются врачи в России. Если возраст женщины старше 35 лет — показание для ее направления к генетику, то мужчину врач не обязан направлять на дополнительные обследования даже при возрасте старше 50 лет. В этом случае лучше самостоятельно обратиться к специалисту, чтобы он рассказал о рисках и способах их снизить.
Как проходит скрининг первого триместра беременности?
УЗИ. Его проводят на сроке 11—13 недель. Нужно успеть сделать УЗИ именно в этот период, когда важные для врачей параметры наиболее информативны. После 13 недель они могут прийти в норму даже у плода с патологией, и есть вероятность пропустить высокий риск. А до 11 недель делать скрининговое УЗИ бессмысленно — еще плохо видно анатомию плода.
Биохимический анализ крови. Его сдают после УЗИ. С учетом результатов анализа, УЗИ и возраста женщины специальная программа рассчитывает индивидуальный риск самых частых хромосомных нарушений: синдромов Дауна, Эдвардса, Патау, а также аномалий половых хромосом, в частности синдрома Тернера .
В России принят порог отсечки риска 1:100. Женщины, у которых скрининг показал более высокий риск, получат направление на консультацию генетика и инвазивную диагностическую процедуру.
Беременные, чей риск ниже этого порога, наблюдаются дальше по стандартной программе и проходят еще один скрининг во втором триместре.
Могут ли результаты скрининга ложно показать высокий риск аномалий развития плода?
Биохимический скрининг по анализу крови основан на определении уровня белков, которые выделяются плацентой и внутренними органами плода. На эти маркеры влияет множество разных факторов, поэтому анализ очень неточный.
Показатели у женщины могут меняться под воздействием стресса, курения, сахарного диабета, из-за многоплодной беременности и по многим другим причинам. Конечно, врач задает вопросы до забора крови и учитывает все известные факторы, но это не делает результаты точными на 100%.
Еще на точность биохимического скрининга влияет, наступила беременность самостоятельно или в результате ЭКО. После ЭКО уровень белков так сильно меняется, что скрининг становится еще менее чувствительным. Например, для синдрома Дауна точность скрининга обычно составляет около 90%, а у женщин после ЭКО — на 10—15% ниже.
Тем не менее скрининг проводят всем беременным. Если показатели не соответствуют норме, главное — не волноваться. Это только риски, и они могут не подтвердиться. Необходимо прийти на консультацию генетика: он подберет оптимальный метод, который точно подтвердит или опровергнет результаты.
Ультразвуковое исследование. Отклонения на УЗИ — это более серьезно, особенно если есть такой ультразвуковой маркер хромосомных патологий, как увеличенная толщина воротникового пространства — расстояние между мягкими тканями и кожей плода в области шеи. Расширение больше 2,5 мм указывает на высокую вероятность и хромосомных, и генных синдромов.
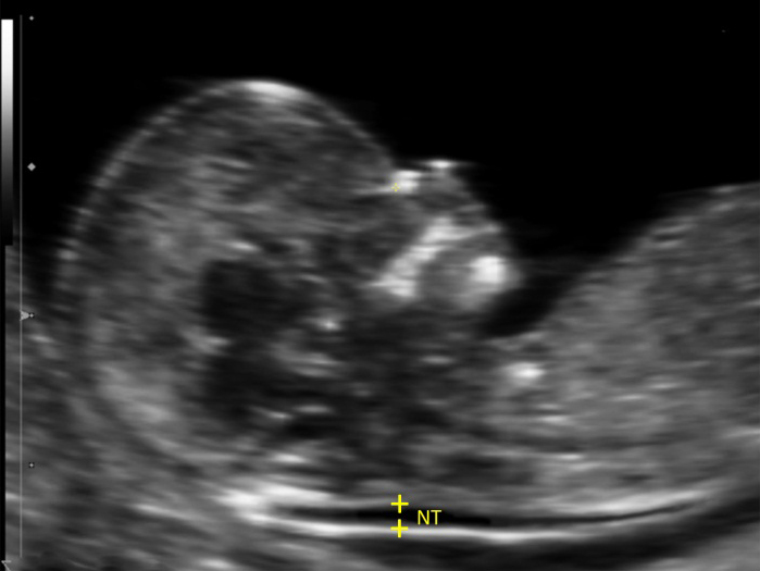
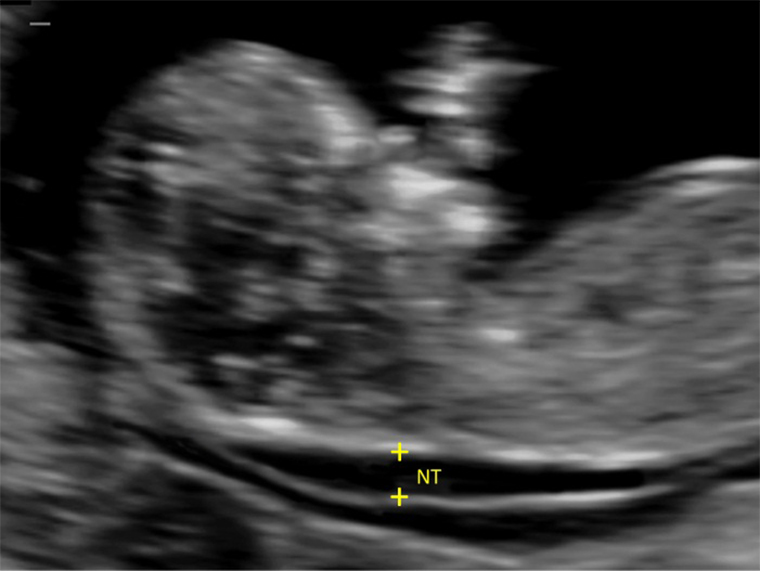
Какие еще патологии, кроме синдромов Дауна, Эдвардса и Патау, можно выявить на первом скрининге?
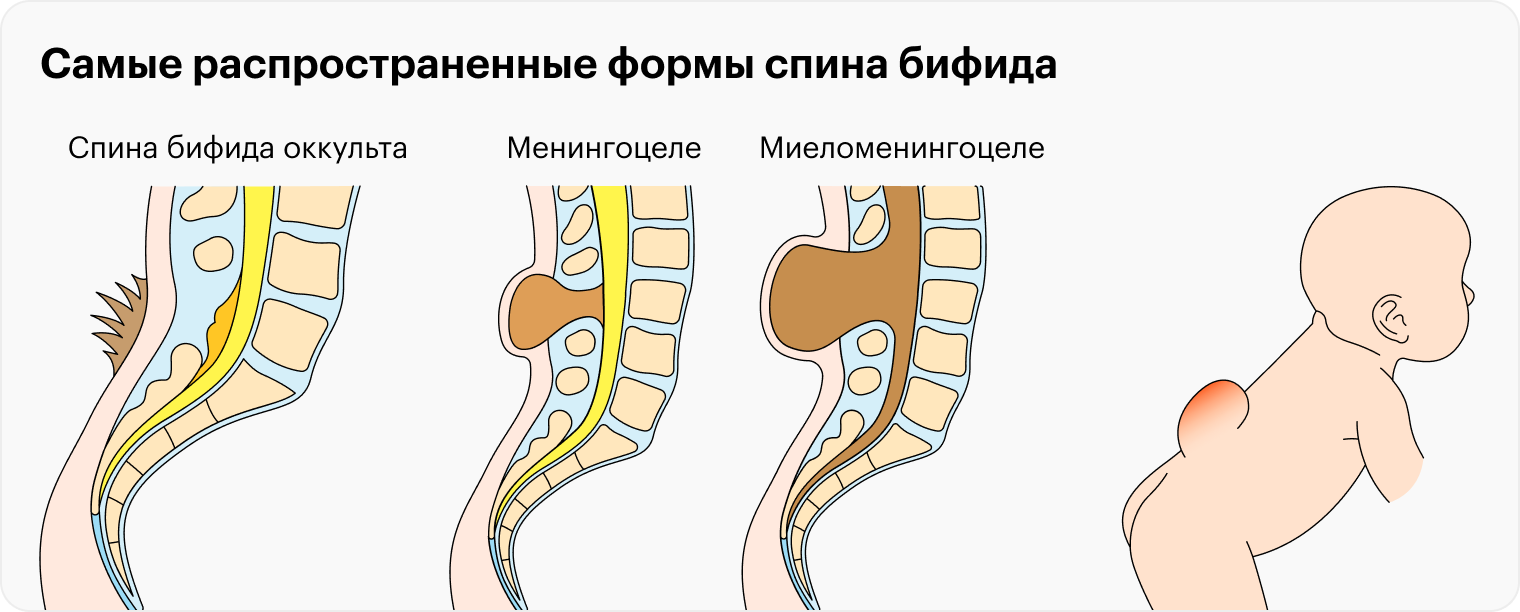
Анатомические аномалии. С помощью УЗИ можно увидеть анатомические аномалии развития плода, которые могут быть вызваны не только генетическими причинами, но и неблагоприятным воздействием на плод в первые два месяца беременности. Например, спина бифида — расщепление позвоночника .
Это не показание к прерыванию беременности, потому что современная медицина позволяет сделать детям с такой патологией операцию внутриутробно. В России проведено уже более 20 таких операций. Хирургическое вмешательство значительно повышает качество жизни ребенка со спина бифида после рождения. Именно поэтому важно обнаружить диагноз еще во время беременности.
Без операции у детей со спина бифида могут быть паралич, нарушения работы почек, скопление жидкости в мозге и другие серьезные симптомы.
Осложнения беременности. Биохимический скрининг, кроме риска хромосомных аномалий, позволяет рассчитать риск осложнений беременности, в первую очередь — преэклампсии. Это опасное состояние, при котором у беременной женщины повышается артериальное давление и появляется белок в моче. Преэклампсия встречается у 3—7% беременных и может угрожать жизни и здоровью как матери, так и ребенка. Если риск развития преэклампсии высокий, врач назначит специальные препараты для профилактики и будет наблюдать такую беременность по специальному протоколу.
Другие проблемы. Еще можно определить высокий риск преждевременных родов и задержки развития плода. Если повышен риск преждевременных родов, врачи следят за состоянием шейки матки и при необходимости накладывают швы или устанавливают пессарий . А если выявлен высокий риск задержки развития плода, проводят профилактическую терапию.
Что такое скрининг второго триместра? Можно ли отказаться от него, если результаты первого скрининга были хорошими?
Скрининг второго триместра включает только ультразвуковое исследование, его проводят на сроке 20—22 недели беременности. В этот период можно выявить нарушения, которые не видны на первом УЗИ-скрининге.
Второй скрининг нельзя пропускать, даже если результаты первого были хорошими. Врач анализирует, есть ли маркеры хромосомной патологии, аномалий развития, оценивает вес ребенка, формирование его внутренних органов, количество околоплодных вод, место прикрепления плаценты и длину шейки матки. И самое приятное — на этом сроке врач уже может точно назвать пол ребенка.
Нужен ли скрининг третьего триместра беременности?
Скрининговыми называют исследования на сроках 11—13 и 20 недель беременности. В 30—32 недели тоже делают УЗИ, чтобы выявить возможные аномалии развития плода с поздним проявлением, оценить параметры роста плода и другие особенности. Минздрав отменил это исследование как скрининговое, но на практике акушеры-гинекологи его проводят, чтобы убедиться, что беременность развивается нормально.
Если вам не предложили УЗИ на этом сроке, можно пройти его самостоятельно в частной клинике. УЗИ — абсолютно безопасный метод, он не вредит ни маме, ни ребенку.
Риск каких генетических аномалий нельзя определить во время стандартных пренатальных скринингов?
Биохимический скрининг направлен на выявление только хромосомных нарушений, и то не всех, а лишь четырех распространенных синдромов. Более того, даже эти синдромы можно пропустить. Если женщина получила по результатам скрининга риск меньше, чем 1:100 — это все же риск, и он есть, хоть и низкий.
А еще есть генные заболевания, при которых поломка происходит не в целой хромосоме, а в определенном гене. Их в большинстве случаев нельзя заподозрить по результатам стандартного обследования.
В некоторых случаях мы видим маркеры генных аномалий при ультразвуковом исследовании. Тогда проводят инвазивную диагностику. Если она не показала хромосомных отклонений, можно сделать полноэкзомный тест . Раньше на полноэкзомный анализ уходило около полугода — ответ получали уже после рождения ребенка. Сегодня такой тест выполняют за месяц, и это прорыв.
Кроме того, полноэкзомный тест позволяет определить, являются ли родители носителями генетической поломки — а значит, могут ли они ее передать другим детям. Это важная информация для планирования будущих беременностей. Если родители оказываются носителями, риск, что при следующей беременности у плода возникнет тот же синдром, составляет 25%. В этом случае во время следующей беременности паре нужно будет сделать биопсию хориона на сроке 10 недель. А лучше сразу делать ЭКО, чтобы проверить эмбрионы и имплантировать в матку тот, у которого не будет мутации.
Что такое инвазивная диагностика аномалий развития плода и как ее проводят?
Инвазивная пренатальная диагностика — это получение клеток плода для исследования. Ее проводят, чтобы подтвердить или опровергнуть результаты пренатального скрининга. Такое исследование назначают только по серьезным показаниям.
До 16-й недели беременности. В 10—12 недель проводят биопсию ворсин хориона — будущей плаценты. Если анализ проводят в 12—15 недель, то забирают уже клетки собственно плаценты.
На самом деле слово «биопсия» здесь не совсем корректно и часто пугает: врач не отщипывает ткани, а проводит аспирацию тонкой одноразовой иголочкой под контролем УЗИ. До малыша игла не то что не дотрагивается — она даже не входит в амниотическую полость, где тот находится.
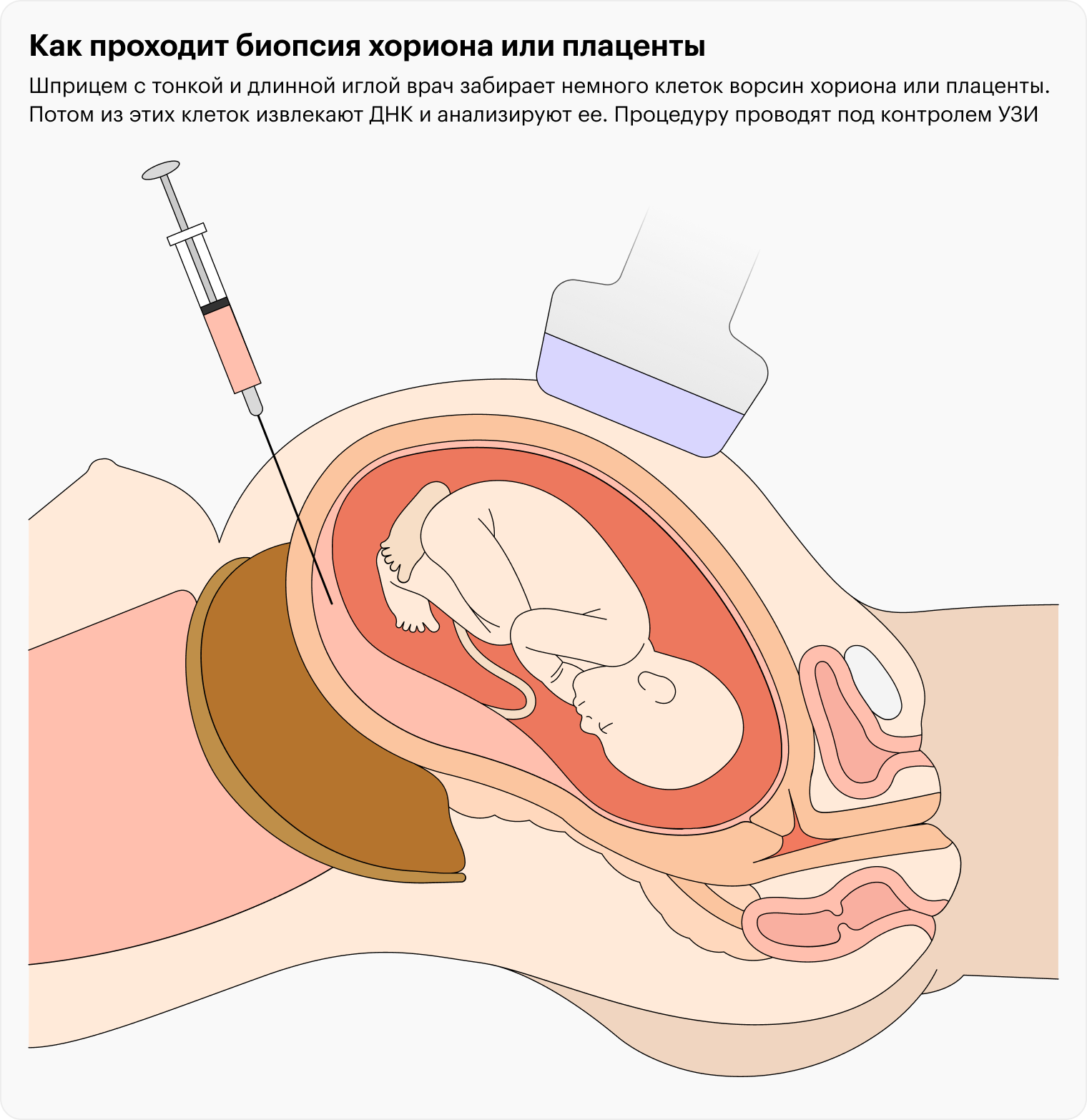
После 16-й недели беременности забирают на анализ амниотическую жидкость, такой анализ называется «амниоцентез». Его можно проводить вплоть до окончания беременности.
В амниотической жидкости содержатся клетки эпителия кожи плода — их извлекают и используют для проведения генетических тестов.
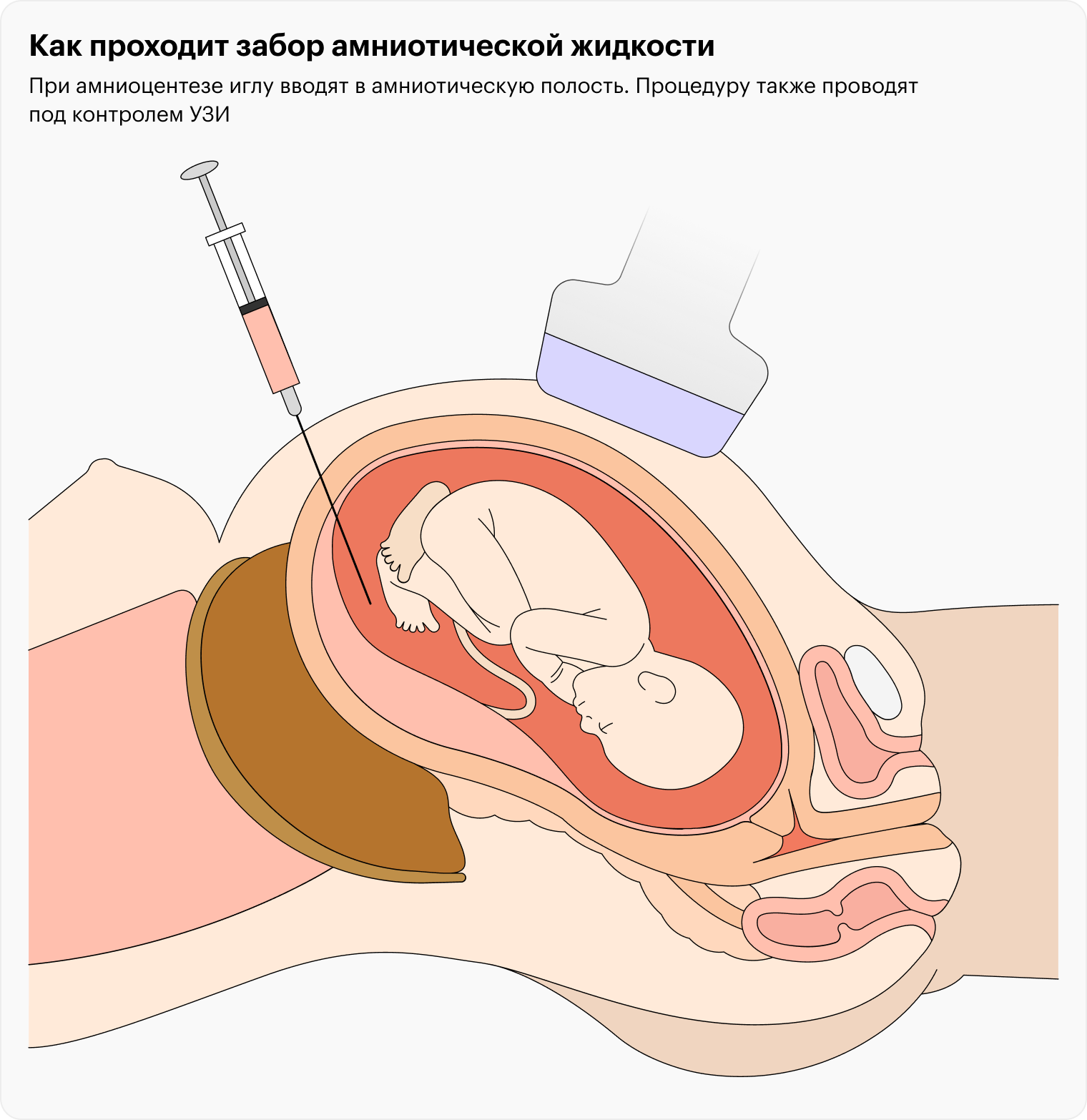
Принципиальная разница между двумя видами исследований заключается в том, что при аспирации ворсин хориона исследуют плацентарную ткань, а при амниоцентезе — клетки самого плода. Это важно из-за мозаицизма, который иногда встречается в плаценте.
Мозаицизм — наличие сразу двух видов клеток: нормальных и с патологией. Если ребенок здоров, а в плаценте есть и нормальные, и «плохие» клетки, можно получить ложноположительный результат — как будто у плода есть болезнь.
Поэтому важно проконсультироваться со специалистом, чтобы он выбрал оптимальный метод диагностики. Например, если по результатам УЗИ высокий риск синдрома Дауна, нужно делать биопсию ворсин хориона. Так можно быстро получить ответ — если диагноз подтвердится, у женщины есть время до 12 недель, чтобы решить вопрос о пролонгировании беременности.
В других случаях, наоборот, лучше подождать и сделать амниоцентез — учесть это все может только специалист. На врачей пренатальной диагностики возлагается большая ответственность за жизнь будущего ребенка. Врачи применяют все доступные методы, перепроверяют результаты, чтобы избежать гипердиагностики. В сложных случаях всегда проводят консилиум.
Еще иногда делают кордоцентез — забор пуповинной крови.
Опасна ли инвазивная диагностика аномалий развития плода для матери или ребенка?
Риск осложнений при инвазивных процедурах не превышает 1%. При этом 1% всех беременностей заканчиваются выкидышем или неразвивающейся беременностью, даже если никаких процедур не было — поэтому инвазивную диагностику можно считать безопасной.
После процедуры пациентка в течение часа находится под наблюдением врачей, а потом уходит домой. Манипуляции проводят без наркоза — это не больно. Иногда меня просят сделать все под анестезией — тогда я объясняю, что обезболивающий укол по ощущениям будет таким же, как сама процедура.
Не нужно бояться инвазивных исследований: их назначают только по строгим показаниям. Сейчас мы делаем в 10 раз меньше инвазивных процедур, чем раньше — благодаря появлению неинвазивных пренатальных тестов и совершенствованию методов пренатальной диагностики.
Что такое неинвазивное пренатальное тестирование (НИПТ)?
Это уникальное открытие, которое, на мой взгляд, достойно Нобелевской премии. В 1995 году ученый Деннис Ло обнаружил в крови беременной женщины фрагменты ДНК, относящиеся к Y-хромосоме. Он предположил, что она беременна плодом мужского пола.
Наличие в крови беременной женщины фетальной ДНК означало, что эту ДНК можно извлечь и просеквенировать . Так появилось неинвазивное пренатальное тестирование, или НИПТ.
Сегодня для НИПТ берут венозную кровь женщины — это абсолютно безопасно и технически выглядит как стандартный забор крови. Далее из крови выделяют фетальную ДНК и анализируют ее. На проведение теста обычно уходит 1—2 недели.
Первые НИПТ были направлены только на выявление риска синдрома Дауна. Потом появилась возможность определять и другие частые хромосомные нарушения. Недавно появился полногеномный НИПТ, который позволяет проанализировать все хромосомы и уловить большинство хромосомных аномалий.
НИПТ информативен с девятой недели беременности — до этого срока в крови матери недостаточно фетальной ДНК для анализа. Но в некоторых случаях, например у женщин с избыточной массой тела, доля ДНК ребенка в крови может быть слишком мала даже на сроке 10—11 недель. Тогда осуществляют перезабор крови — обычно лаборатории делают это бесплатно.
Какие есть ограничения у НИПТ?
Точность НИПТ намного превышает точность биохимического скрининга. Однако, несмотря на все преимущества, это все же скрининговый метод — его результаты тоже нужно подтверждать инвазивной диагностикой. Внеклеточная ДНК попадает в кровь матери из плаценты, а в плаценте бывают мозаичные клетки — в ходе тестирования можно получить некорректный результат. Это очень редкие случаи, но они происходят.
Иногда пациентки сдают НИПТ после того, как получают неутешительные результаты УЗИ-скрининга, но так делать не нужно. Результаты НИПТ могут оказаться хорошими, однако аномалия, обнаруженная на УЗИ, может быть связана с синдромами, которые тест в принципе не определяет. А это значит, что есть риск пропустить патологию.
Я не верю, что НИПТ может заменить инвазивную диагностику, но очень жду дня, когда он заменит биохимический скрининг. Пока это невозможно из-за дороговизны теста. Хотя, например, в Москве работает программа, по которой женщинам с пороговым риском предлагают провести НИПТ за счет бюджета.
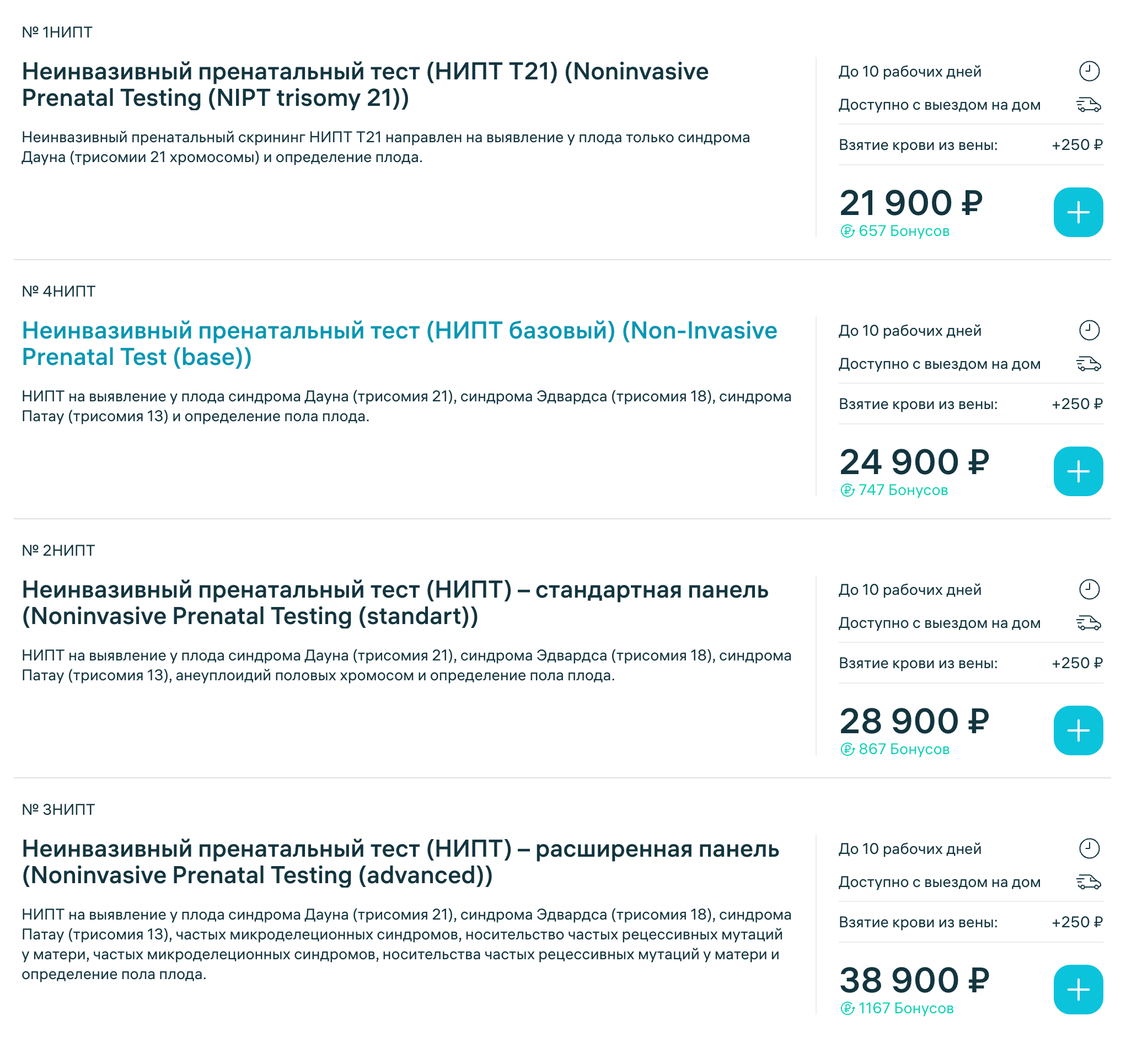
Как выбрать подходящий НИПТ?
НИПТ сейчас можно сделать почти в любом городе России в частных лабораториях. Женщины нередко сами себе его назначают, не посоветовавшись с врачом. Я рекомендую все же обратиться сначала за консультацией к специалисту — он поможет подобрать оптимальный тест.
Чаще всего есть показания к проведению стандартного НИПТ, в который входят три синдрома: Дауна, Эдвардса и Патау. Расширенный НИПТ, позволяющий определить риск микроделеций , я рекомендую пациентам, которые хотят узнать больше и готовы потратиться.
Есть ли разница, где делать стандартные скрининги во время беременности: в государственной или частной клинике?
Биохимический скрининг везде выполняют на одном и том же оборудовании. Я много лет работала в государственной клинике и могу с уверенностью сказать, что работа там хорошо отлажена.
Ультразвуковое исследование. Точность результата УЗИ зависит от квалификации специалиста и качества аппарата. Подчеркну, что пренатальный скрининг должен проводить эксперт, прошедший специальное обучение, — не любой врач УЗИ может это сделать.
Кроме того, в частных клиниках могут работать суперспециалисты, которые принимают раз в неделю, и к ним большая очередь. В случае с УЗИ имеет смысл найти лучшего врача, потому что это та сфера медицины, где квалификация особенно важна.
Как будущим мамам меньше тревожиться из-за возможных проблем со здоровьем будущего ребенка?
Во всех развитых странах люди стараются посетить генетика до зачатия ребенка. А есть страны, например Израиль, где государство рекомендует сходить к генетику еще до вступления в брак. Эти консультации помогут избежать не всех, но большинства возможных наследственных болезней.
Нередко бывает, что родители являются носителями хромосомных перестроек , но даже не догадываются об этом. В результате беременность может закончиться выкидышем или рождением ребенка с аномалией развития.
В России утверждено проведение кариотипирования только после двух неудачных беременностей. Я с этим не согласна: консультация генетика, а в идеале еще и кариотипирование и скрининг на носительство наследственных заболеваний нужны всем, кто планирует беременность.
Вероятность, что ребенок родится с патологией, очень и очень мала, если:
- у родителей нет хромосомных перестроек;
- они не носители мутаций в одном и том же гене;
- они были на консультации генетика;
- они не пропускают обязательные скрининги.
Риск нельзя исключить полностью, потому что мутация может возникнуть случайно уже после оплодотворения, но это крайне маловероятно.
Большинство генетических анализов все еще остаются дорогими, но эта цена не сравнится с трагедией рождения ребенка с заболеванием. Мой совет всем, кто планирует беременность: подойти к этому ответственно, посетить генетика до зачатия и выполнить его рекомендации. Так можно обезопасить себя, насколько это возможно на современном этапе развития медицины.
Запомнить
- Стандартные скрининги во время беременности нужно пройти всем женщинам независимо от возраста и других факторов.
- Важно проходить скрининги в установленные сроки: первый скрининг в 11—13 недель, второй — в 20—22 недели. Иначе можно пропустить маркеры патологии.
- Если результаты первого скрининга показали высокий риск генетических нарушений, нужна инвазивная диагностика: биопсия ворсин хориона или амниоцентез. Это безопасные процедуры, позволяющие поставить точный диагноз.
- Неинвазивное пренатальное тестирование позволяет с большей точностью, чем биохимический скрининг, выявить риск хромосомных аномалий у плода. Однако НИПТ не заменяет УЗИ или инвазивную диагностику, когда она нужна.
- Чтобы минимизировать риски рождения ребенка с хромосомной или генной патологией, нужно обратиться за консультацией генетика до зачатия.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov