Как я 18 лет живу с сахарным диабетом первого типа

Этот текст написал читатель в Сообществе. Бережно отредактировано и оформлено по стандартам редакции
Когда мне было 10 лет, мама заметила, что со мной творится неладное.
Я резко похудел, пил много воды и часто бегал в туалет по-маленькому. Родители отвели меня к знакомому педиатру, а он сразу направил нас в Казанский эндокринологический диспансер.
В диспансере мне сделали экспресс-анализ, который показал, что уровень сахара в крови повысился до 11 ммоль/л при норме 6 ммоль/л. В течение двух часов меня госпитализировали в Детскую республиканскую клиническую больницу, ДРКБ. Там в приемном покое повторили исследование — сахар успел подскочить до 20 ммоль/л. Меня положили в отделение эндокринологии, где поставили капельницу с лекарствами и взяли еще несколько анализов. В итоге озвучили диагноз «сахарный диабет первого типа».
Что такое сахарный диабет первого типа
Сахарный диабет первого типа — хроническое заболевание, при котором поджелудочная железа перестает вырабатывать инсулин или вырабатывает его недостаточно.
Инсулин — гормон, который помогает глюкозе проникать в клетки, где она используется для получения энергии. Если инсулина не хватает, глюкоза накапливается в крови. Возникает гипергликемия.
Симптомы. Болезнь начинается с незначительных проявлений, затем в течение нескольких дней или недель состояние ухудшается. Человек жалуется на сильную жажду, частые мочеиспускания, постоянное чувство голода, усталость, ухудшение зрения и потерю веса.
Если вовремя не начать лечение, развивается диабетический кетоацидоз. Это опасное состояние, при котором в крови накапливаются продукты распада жира — кетоны. Они отравляют организм. У человека снижаются концентрация и внимание, учащается дыхание, появляются фруктовый запах изо рта, боли в животе, иногда тошнота и рвота.
Причины. Диабет первого типа возникает, когда иммунная система по ошибке атакует и уничтожает клетки поджелудочной железы. В результате количество инсулина, которая она продуцирует, постепенно снижается.
Считается, что болезнь развивается у людей с генетической предрасположенностью. Сбой в работе иммунной системы могут вызывать определенные факторы, например вирусы или токсины (сайт недоступен из РФ).
Лечение. Единственный метод лечения — заместительная терапия. Пациент должен каждый день вводить синтетический инсулин, чтобы восполнить его нехватку в организме, либо с помощью инъекций, либо через специальное устройство — помпу.
Есть разные типы инсулинов, которые различаются по скорости наступления эффекта и его длительности. Конкретные препараты, схему терапии и дозировку подбирает лечащий врач индивидуально.
Если пациент находится на инсулинотерапии, но плохо соотносит дозы инсулина с приемами пищи и физической активностью, у него может возникнуть гипогликемия. Это состояние, при котором уровень глюкозы в крови опускается ниже нормы: человек бледнеет, потеет, жалуется на головокружение, головную боль, слабость, голод и тошноту. В тяжелых случаях возникают судороги и потеря сознания. Справиться с гипогликемией помогает прием простых углеводов, например таблетка глюкозы, сахар или фруктовый сок.
Чтобы не допускать гипо- и гипергликемии, пациенты с диабетом должны регулярно, не менее четырех раз в день, измерять уровень глюкозы в крови.
Как мне подобрали инсулинотерапию
В больнице я провел месяц. С первого дня мне начали колоть инсулин. Эндокринолог объяснила, что есть два типа инсулина:
- Болюсный, или короткого действия, — его нужно вводить перед каждым приемом пищи, чтобы не допустить больших скачков уровня глюкозы в крови.
- Базальный, или продленного действия, — его нужно вводить один раз в сутки, чтобы поддерживать фоновую концентрацию глюкозы между приемами пищи.
Перед тем как колоть болюсный инсулин, нужно посчитать, сколько собираешься съесть углеводов. Меня учили делать это по таблицам, где количество углеводов выражалось в хлебных единицах, ХЕ. Помимо хлебных единиц, при расчете дозы инсулина нужно учесть еще два параметра: фактор чувствительности к инсулину и углеводный коэффициент. Они индивидуальны у каждого человека. Чтобы определить их, в больнице мне измеряли уровень глюкозы в крови по 8—10 раз в день.
Дозу базального инсулина эндокринолог подбирала опытным путем. Первый раз инъекцию препарата сделали в девять вечера. В последующие дни его продолжали колоть в одно и то же время. В зависимости от того, как колебался уровень глюкозы ночью и утром, дозу еще несколько раз корректировали — пока не вышли на идеальную.
При больнице работала «Школа диабета». Она реально была похожа на обычную школу. Почти каждый день я ходил на занятия, где врачи рассказывали о болезни, учили правильно подсчитывать углеводы, подбирать дозы инсулина, пользоваться глюкометром и шприц-ручкой.
Первое время разобраться во всем этом было сложно — мне помогали эндокринолог и родители. Но уже на второй неделе госпитализации я научился колоть инсулин сам.
Сходите к врачу
В этой статье мы не даем рекомендаций. Прежде чем принимать решение о лечении, проконсультируйтесь с врачом. Ответственность за ваше здоровье лежит только на вас
Как я продолжил лечиться после выписки
Из больницы меня выписали с небольшим запасом инсулина, глюкометром и набором тест-полосок. Все это выдали бесплатно, по ОМС. Эндокринолог рекомендовала соблюдать «лечебный стол № 9» — диету с низким количеством простых углеводов. Еще мне наказали постоянно вести дневник контроля. В него я записывал, что ел, сколько инсулина колол и как менялся уровень глюкозы в течение дня.
Через месяц после первой госпитализации я снова лег в ДРКБ. В течение двух недель врачи мониторили уровень глюкозы, чтобы выяснить, нормально ли работает подобранная терапия. Еще через месяц «проверку» повторили, но в больнице я провел уже неделю.
До 18 лет я продолжал раз в год ложиться на большое обследование в ДРКБ. Перед каждой госпитализацией сдавал кучу анализов, проходил невролога и окулиста. Эти врачи выясняли, не дал ли сахарный диабет осложнений.
Между госпитализациями я наблюдался в эндокринологическом диспансере. Туда мы с родителями ездили раз в три месяца. Эндокринолог измерял рост, вес, проверял дневник контроля и просил сдать анализ на уровень гликированного гемоглобина — это исследование позволяет наиболее точно определить среднее содержание глюкозы в крови. После каждого обследования мне выписывали льготные рецепты на инсулин и тест-полоски на следующие три месяца. Проблем с их получением не возникало.
Из-за частых госпитализаций в 10 лет я пропустил почти весь пятый класс. Одноклассники не очень понимали, что со мной случилось, да и многие учителя тоже. Помню, как-то раз в шестом классе у меня упал сахар в крови, и я съел что-то сладкое прямо на уроке. Педагог была в шоке от такой наглости — пришлось объяснять, что у меня не было цели сорвать занятие.
Класса до девятого я стеснялся своего заболевания, поэтому старался колоть инсулин только дома. Завтракал в восемь утра, а обедал уже после школы — в два-три часа дня. Считается, что при диабете долгие перерывы между приемами пищи не полезны, но на моем здоровье они не отразились.
В остальном я был дисциплинированным пациентом: соблюдал диету, вел дневник контроля, регулярно обследовался. Эксцесс со мной случился только однажды. В 16 лет я отдыхал в детском лагере и в один из дней забыл ввести «длинный» инсулин. К вечеру следующего дня сахар в крови вырос настолько, что глюкометр не смог определить его значение — выдал ошибку.
У меня кружилась голова, ноги стали ватными. Я попросил друзей проводить меня в комнату, там ввел инсулин и короткого, и продленного действия. Постепенно сахар пришел в норму.
В детстве я часто грустил из-за диабета, так как считал его обузой. Но с возрастом отношение к болезни поменялось. Я перестал стыдиться и начал открыто говорить о том, что болею. Когда люди о чем-то спрашивали, не отмахивался, а отвечал, даже если вопросы казались глупыми. Я понял, что о диабете нужно рассказывать, потому что большинство не понимает, что это за болезнь. Например, многие думают, что инсулин нужно подкалывать, чтобы повысить уровень глюкозы в крови, — такие представления просто опасны для людей с диабетом.
Какие осложнения может вызывать диабет первого типа
Если пациент плохо контролирует диабет, глюкоза, которая накапливается в крови, повреждает стенки мелких и крупных сосудов. Из-за этого могут возникать:
Болезни глаз. Чаще всего у диабетиков развивается ретинопатия — поражение сетчатки. Также возможны глаукома, катаракта и макулярный отек — скопление жидкости в центральной зоне сетчатки. Без лечения все эти заболевания приводят к снижению зрения или слепоте.
Хроническая болезнь почек. Почки перестают должным образом фильтровать кровь. Из-за этого отходы жизнедеятельности плохо выводятся с мочой и накапливаются в организме.
Нейропатия. Это повреждение нервов, которое проявляется болью и снижением чувствительности в разных участках тела. Часто у диабетиков поражаются нервы, которые иннервируют стопы. Человек жалуется на боль, слабость и покалывание сначала в кончиках пальцев, позже — во всей стопе. Самым серьезным осложнением становится потеря чувствительности: диабетик перестает ощущать, как ранит ногу или натирает ее обувью.
Сексуальная дисфункция. Из-за повреждений сосудов снижается приток крови к половым органам — это вызывает трудности с возбуждением и получением удовольствия от секса.
Воспаление десен. Без лечения воспаление может распространиться на связки, окружающие корень зуба. Возникает пародонтит — заболевание, которое грозит потерей зубов (сайт недоступен из РФ).
Болезни сердечно-сосудистой системы. Из-за изменений в стенках сосудов развиваются атеросклероз и артериальная гипертония. Эти болезни повышают риски инфарктов и инсультов.
Сухость кожи. Люди с неконтролируемым диабетом часто страдают от сухости и зуда кожи.
Обследования
Сейчас мне 28 лет. Я продолжаю каждые три месяца посещать диспансер. В ДРКБ меня больше не госпитализируют.
После совершеннолетия большое обследование я прохожу раз в год в дневном стационаре в одной из больниц Казани. Показываюсь неврологу, окулисту, эндокринологу, делаю УЗИ почек. У меня берут общий и биохимический анализы крови, анализы мочи, анализ на гликированный гемоглобин и несколько раз за сутки проверяют уровень глюкозы в крови — но не глюкометром, а на больничных анализаторах. Такие исследования гораздо точнее.
Девять лет назад по анализам мочи у меня диагностировали хроническую почечную недостаточность. Я даже начал пить какие-то таблетки. Но позже диагноз опровергли. В мае этого года я проходил очередное обследование — по сей день с почками все хорошо.
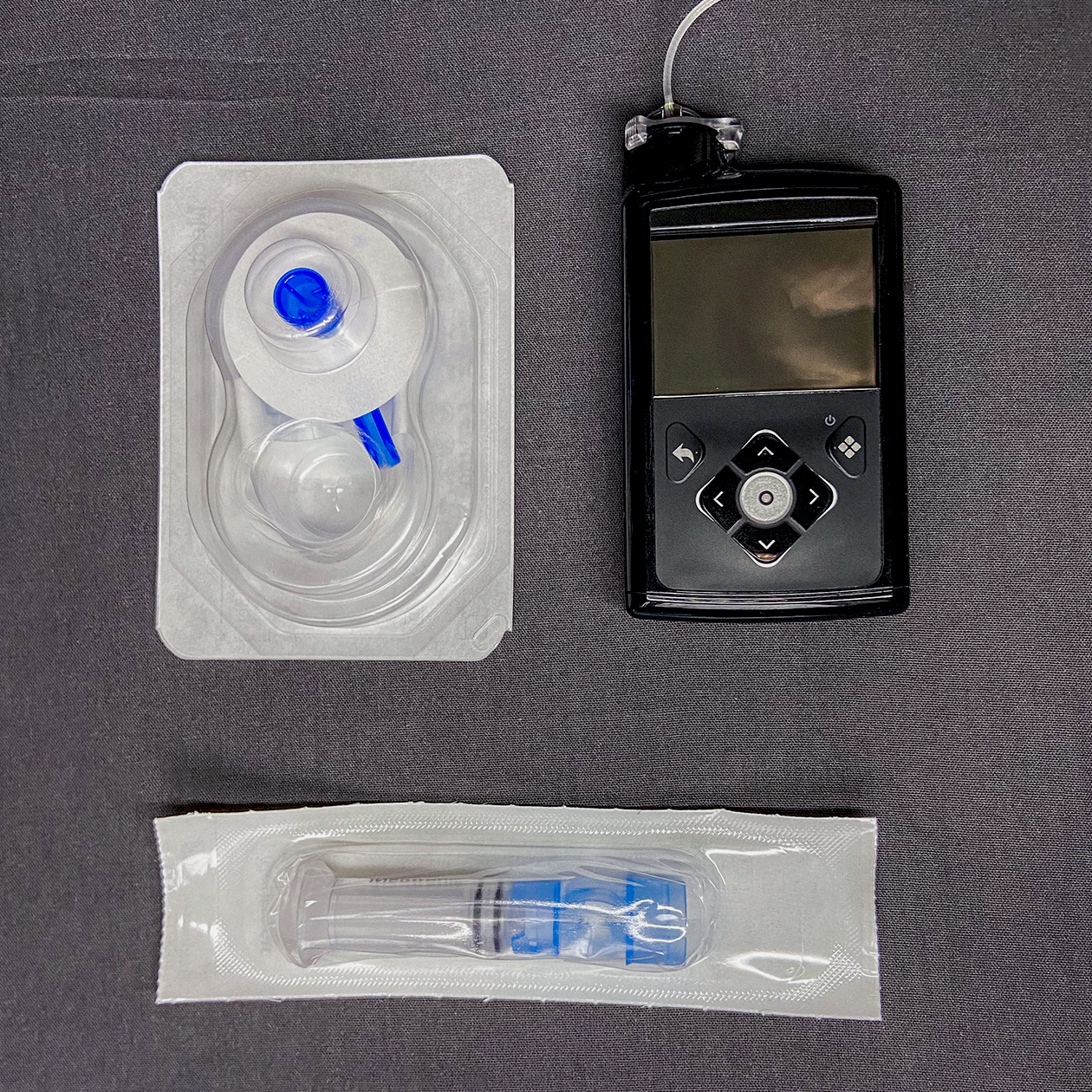
Инсулиновая помпа
В 2012 году шприц-ручки мне заменили инсулиновой помпой. Если коротко, это система, которая позволяет автоматизировать инсулинотерапию. Она состоит из трех частей: собственно помпы, картриджа с инсулином и катетера, по которому течет лекарство.
На конце катетера находится канюля. С помощью тефлоновой иглы ее вводят под кожу и закрепляют пластырем. Я устанавливаю канюлю в области живота — считается, что отсюда инсулин лучше усваивается. Помпу днем ношу на поясе, а ночью кладу рядом с собой. Фактически она со мной 24 часа в сутки. Я с ней работаю, гуляю, отдыхаю, занимаюсь спортом. Снимаю, только когда принимаю душ, иду в бассейн или меняю расходники. Катетер заменяю каждые два-три дня, картридж с инсулином — раз в четыре-пять дней.
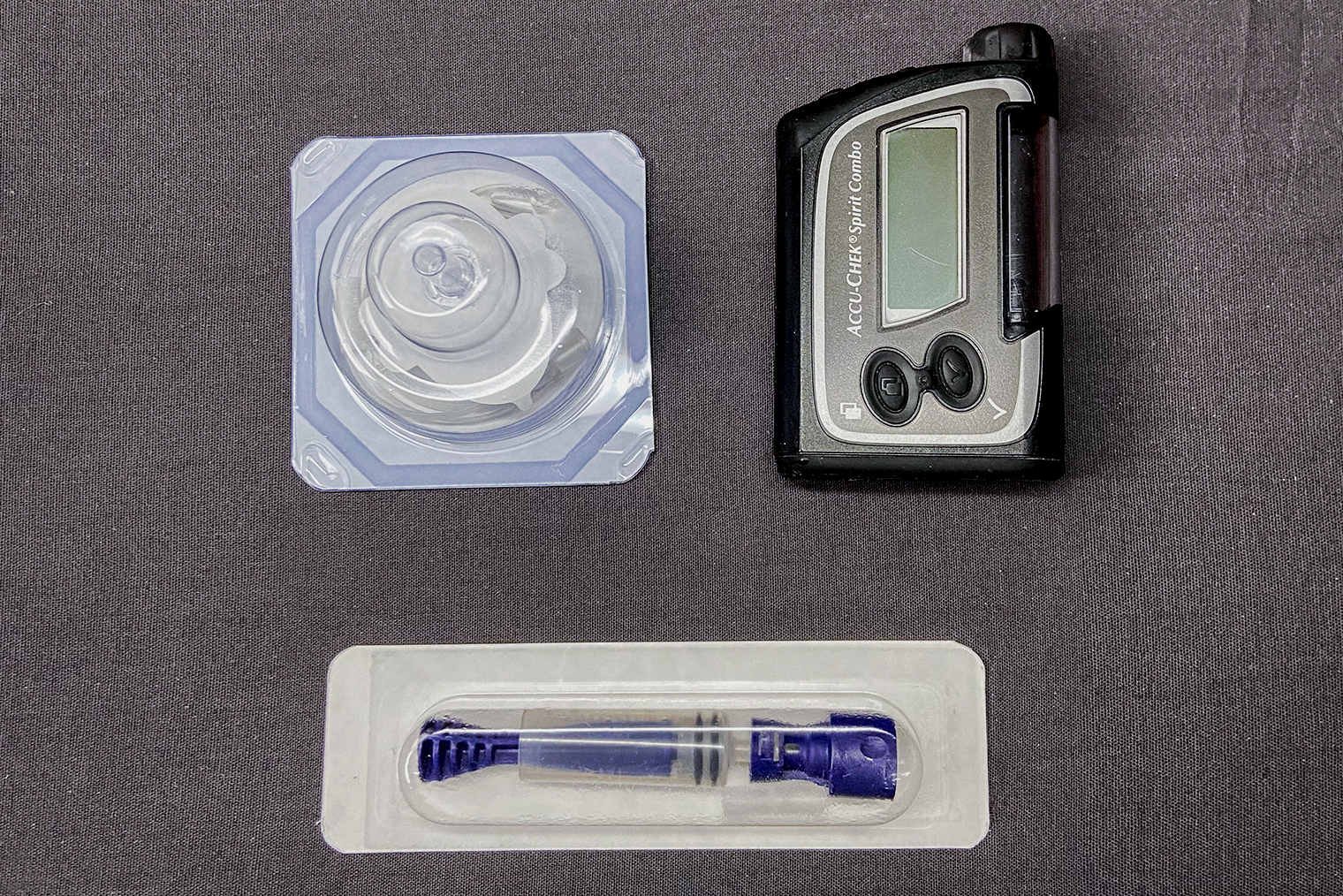

В помпу можно заправлять только инсулин короткого действия. Но он подается в организм в болюсном и базальном режимах. В первом инсулин вводится на прием пищи, ну или когда уровень глюкозы неожиданно подскочил. Во втором небольшие дозы инсулина капаются каждый час.
Перед каждым приемом пищи я все так же подсчитываю углеводы. Но таблицами с хлебными единицами давно не пользуюсь — делаю расчеты в граммах в приложении FatSecret. Эндокринолог такой подход одобряет. Говорит, что на самом деле никакой необходимости переводить углеводы в хлебные единицы нет.
Количество углеводов можно напрямую ввести в помпу — система определит дозу инсулина с учетом заданных настроек. Раньше я так и делал, но со временем перешел на приложение mySugr. С ним гораздо удобнее: по блютусу я передаю данные об уровне сахара в крови с глюкометра в приложение. Если требуется, оно сразу делает корректировку. Мне остается только задать нужную дозу инсулина на помпе.
Помимо FatSecret и mySugr, я постоянно пользуюсь еще тремя сервисами: MiniMed Mobile, Tidepool и Cockpit.
MiniMed Mobile. Это приложение помпы. Оно не блещет опциями, но через него удобно передавать данные в облако для врача.
Tidepool. Собирает удобную статистику по диабету. Данные в него поступают из mySugr через Apple Health.
Cockpit. Прикольный виджет для телефона, который показывает, насколько хорошо я держусь в целевом диапазоне глюкозы в течение дня. Целевой диапазон для людей с диабетом — от 4 до 10 ммоль/л. Если в течение дня сахар удерживается в нем 70—75% времени, это круто.
В мае этого года старенькую Accu Chek Spirit мне наконец заменили новой помпой — Medtronic MiniMed 720G. Она уже более продвинутая, с большим количеством опций, и к ней можно подключать непрерывный мониторинг глюкозы Guardian Link 3. Проблема в том, что официально Guardian Link в Россию не поставляют.

Измерения уровня глюкозы в крови
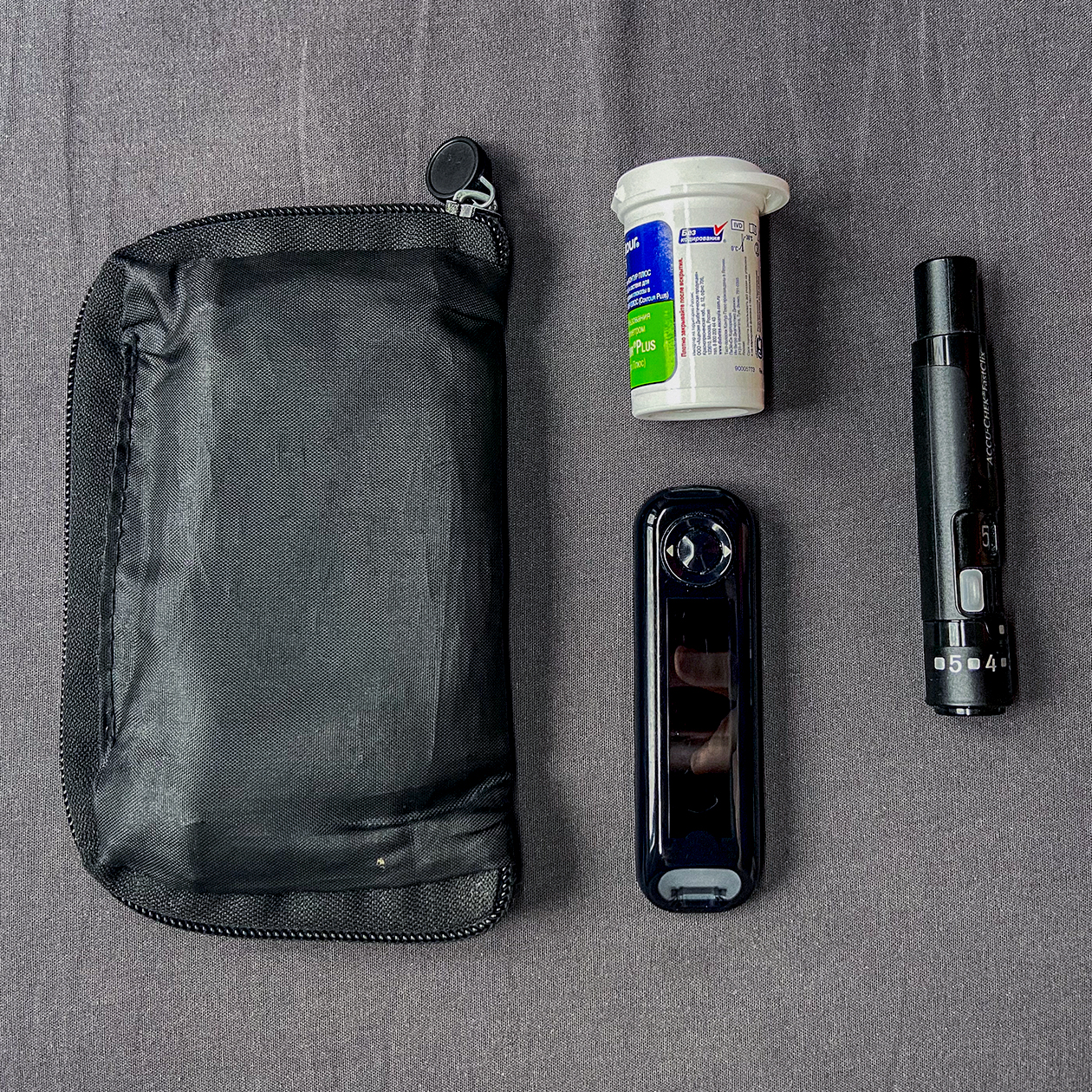
Сахар чаще измеряю по старинке — глюкометром, у меня Control Plus One. Вставляю в него тест-полоску, прокалываю палец и наношу каплю крови на полоску. Через 5—7 секунд глюкометр выдает результат.
Иногда пользуюсь системами для непрерывного мониторинга глюкозы. Я пробовал Enlite от Medtronic и Libre Freestyle от Abbote.
Enlite от Medtronic. Ее несколько раз выдавали в дневном стационаре на период обследований. Система состоит из трех частей: сенсора, трансмиттера и помпы Medtronic MMT-722. Сенсор похож на пластырь с гибким усиком — измерителем. Пластырь приклеивается к животу, усик при этом вводится под кожу — он измеряет глюкозу раз в несколько минут. Сверху крепится передатчик — трансмиттер, информация с него передается на помпу.
Сенсоры Enlite нужно менять раз в неделю. Иногда мне выдавали новые в стационаре, но чаще их приходилось докупать самому — за 1800 ₽.
Libre Freestyle от Abbote. Это более современный мониторинг, в котором сенсор и трансмиттер, по сути, объединены. Показания с него можно считывать телефоном. Я покупал такую систему три или четыре раза. Удобно, но дорого. Одна штука обходится в 5000 ₽, а менять ее нужно каждые две недели.
Питание
Когда я пользовался шприц-ручками, сидел на строжайшей низкоуглеводной диете. С появлением помпы питание стало разнообразнее. Сейчас я могу позволить себе съесть что-нибудь быстроуглеводное: пиццу, бургер, синнабон или торт.
На завтрак чаще ем овсянку или яичницу. Обед иногда пропускаю, а иногда съедаю небольшую порцию овощей, фруктов и бутерброд или готовлю что-то «нормальное», например гарнир с мясом.
На ужин у меня минимум углеводов, обычно овощи с мясом. Это связано с тем, что последние пару лет углеводы в организме стали усваиваться очень долго. Поэтому вечером у меня появляются так называемые пищевые хвосты. То есть сахар поднимается спустя пять-шесть часов после ужина, когда инсулин уже закончил свое действие. Чтобы справиться с этим, на вечер приходится устанавливать режим «двойной волны» в помпе: часть инсулина система вводит сразу, а часть — спустя заданное время.
В течение дня я могу перекусить фруктами или бутербродами. Пью чаще простую воду, чай или колу без сахара.
Пример моего меню на день
| Завтрак | Яичница с колбасками, бутерброд с творожным сыром, авокадо, чай без сахара |
| Обед | Картофельное пюре |
| Ужин | Овощной салат с куриной грудкой |
Пример моего меню на день
| Завтрак | Яичница с колбасками, бутерброд с творожным сыром, авокадо, чай без сахара |
| Обед | Картофельное пюре |
| Ужин | Овощной салат с куриной грудкой |
Нужно ли соблюдать диету при диабете первого типа
Специальной диеты для диабетиков нет. Человек с диабетом первого типа может есть те же продукты, что и здоровые люди. Но есть ряд рекомендаций по питанию, обусловленных особенностями заболевания.
Например, при каждом приеме пищи диабетик должен подсчитывать углеводы, чтобы корректно подбирать дозы инсулина. В части углеводов акцент в питании должен быть сделан на сложные, а не на простые углеводы, которые вызывают очень быстрое повышение уровня глюкозы в крови.
Также при составлении рациона стоит учитывать индивидуальные особенности, то есть то, как организм реагирует на те или иные продукты. Некоторым пациентам может быть полезно обращать внимание на гликемический индекс — он показывает, насколько быстро продукт повышает сахар в крови.
Есть еще определенные рекомендации в плане того, какие продукты стоит и не стоит употреблять при гипогликемии — снижении уровня глюкозы в крови. К примеру, леденец с сахаром — это хороший вариант. А мороженое — плохой, поскольку, кроме сахара, оно содержит жиры, которые замедляют всасывание углеводов. К тому же холодные продукты медленнее усваиваются.
Частота приемов пищи и объемы порций при диабете тоже не регламентируются. Есть можно, сколько и когда хочется. Главное — точно подсчитывать углеводы и адекватно подбирать дозы инсулина.
Расходы
Инсулин я получаю по льготным рецептам, которые каждые три месяца выдают в диспансере. Расходники к помпе до конца 2022 года покупал за свой счет, тратил на них 10 000—12 000 ₽ в месяц. Сейчас их мне тоже выдают по ОМС. Но иногда расходников не хватает — приходится докупать. В среднем на это уходит 3000 ₽ в месяц.
В диспансере мне также предлагают тест-полоски, но я от них отказываюсь, потому что они не подходят к моему глюкометру Contour Plus One. Покупаю в аптеке упаковку полосок на месяц за 2000 ₽. Еще трачусь на спиртовые салфетки, пластыри и тест-полоски для мочи на кетоны — это продукты, которые образуются при избыточном количестве глюкозы в крови и отравляют организм. В сумме на эти «мелочи» уходит 1500 ₽ в месяц.
На лечение диабета я трачу 6500 ₽ в месяц
| Статья расходов | Траты |
|---|---|
| Расходники для помпы | 3000 ₽ |
| Тест-полоски Contour Plus One | 2000 ₽ |
| Тест-полоски на кетоны, спиртовые салфетки, пластыри | 1500 ₽ |
На лечение диабета я трачу 6500 ₽ в месяц
| Статья расходов | Траты |
| Расходники для помпы | 3000 ₽ |
| Тест-полоски Contour Plus One | 2000 ₽ |
| Тест-полоски на кетоны, спиртовые салфетки, пластыри | 1500 ₽ |
Возможно, скоро мои траты возрастут. С 2022 года в России есть проблемы с поставками некоторых брендов инсулина. Из-за этого многих людей с диабетом перевели с зарубежных на отечественные препараты. Мне повезло: пока я продолжаю получать датский «Новорапид», которым колюсь с детства. Но в диспансере меня уже «обрадовали», что скоро начнут выдавать или другой зарубежный инсулин, или российский аналог.
Морально я готовлюсь к тому, что покупать инсулин придется самостоятельно, и коплю деньги на юриста, который поможет добиться справедливости. Менять препарат не хочу: придется пересчитывать свои коэффициенты и дозы. Я боюсь того, как организм отреагирует на изменения.
Опыт с самостоятельным «обслуживанием» диабета у меня уже был. В 2017—2022 годах я жил сначала в Риге, потом — в Москве. В Риге оформлял временный ВНЖ — рассчитывать на бесплатную медицинскую помощь я не мог. А в Москве мне отказывались выписывать льготные рецепты из-за отсутствия прописки. В итоге в то время на лечение я тратил примерно 16 500 ₽ в месяц: 3000 ₽ — на «Новорапид», 12 000 ₽ — на расходники для помпы, 3500 ₽ — на тест-полоски, спиртовые салфетки и пластыри.