Беременность после 35: гинеколог о позднем материнстве
Узнали у Ольги Крумкач — гинеколога, автора книги «Все о ней. Бережная гинекология от первой менструации до постменопаузы», выпущенной издательством Individuum.
Вы узнаете, какой возраст современная наука считает поздним для родов, как планировать беременность после 35 лет, чтобы снизить риск осложнений, при каких болезнях она противопоказана, кому стоит задуматься о замораживании яйцеклеток, может ли поздняя беременность навредить женщине или, наоборот, улучшить здоровье.
Что вы узнаете
- Существует ли понятие «старородящая»? Какой возраст матери современная гинекология считает поздним?
- Как подготовиться к беременности после 35 лет?
- Какие риски поздний материнский возраст несет для ребенка?
- Правда ли, что женщинам старше 35 лет сложнее забеременеть? Как повысить шансы?
- Когда стоит задуматься о заморозке яйцеклеток?
- При каких хронических болезнях или состояниях не стоит задумываться о беременности?
- Как обычно проходят роды у женщин позднего репродуктивного возраста?
- Как поздняя беременность и роды, в том числе с помощью ЭКО, могут сказаться на организме женщины?
- Правда ли, что поздняя беременность омолаживает женщину?
- Есть ли преимущества у позднего материнства?
- Что не должен делать гинеколог, объясняя женщине риски позднего материнства?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам
Существует ли понятие «старородящая»? Какой возраст матери современная гинекология считает поздним?
Некоторые российские гинекологи до сих пор пользуются понятием «старородящая», причем одни так называют женщин старше 25 лет, другие — старше 28 лет. Никаких четких критериев для этого определения нет. В реальности и диагноза такого не существует.
Но есть понятие рекомендуемого материнского возраста. Так, благоприятным периодом для реализации репродуктивных планов женщины считают возраст до 35 лет. Роды у женщины старше 35 лет называют поздними.
Есть и другие подсчеты, но почти все они ориентируются на возраст 35—40 лет, потому что у женщин старше выше риск осложнений во время беременности и родов.
Как подготовиться к беременности после 35 лет?
Подготовка к беременности зависит не столько от возраста матери, сколько от индивидуальных параметров здоровья. Но обычно к 35 годам и позже у женщины есть какие-то хронические заболевания, которые нужно учитывать и контролировать.
Второе различие между женщинами младше и старше 35 лет при планировании беременности — вопросы бесплодия:
- Женщина младше 35 лет может пытаться забеременеть самостоятельно в течение года. Обследовать ее нужно, только если беременность не наступила по окончании этого срока.
- Для женщин старше 35 лет этот промежуток рекомендуют сократить до шести месяцев. Если беременности через полгода нет, нужна консультация репродуктолога.
Порядок действий при планировании беременности примерно одинаков для всех женщин. Паре следует проконсультироваться с гинекологом и урологом, пройти общие для всех женщин обследования, в частности на половые и TORCH-инфекции , посетить профильных врачей, чтобы обсудить хронические заболевания. Еще стоит сдать анализ крови на определение антител к кори и вакцинироваться, если их нет.
Врач может назначить и другие обследования, если это нужно. Нет необходимости превентивно сдавать анализы на все на свете, включая генетический паспорт и другие модные исследования.
Также всем женщинам рекомендуют принимать фолиевую кислоту, чтобы сократить риск пороков развития нервной трубки у плода. Эксперты Американского колледжа акушерства и гинекологии рекомендуют принимать 400 мкг фолиевой кислоты минимум за месяц до зачатия и первые 12 недель беременности.
Какие риски поздний материнский возраст несет для ребенка?
Хромосомные патологии. Женская репродуктивная система устроена так, что мы рождаемся с определенным набором яйцеклеток в яичниках. С возрастом в них накапливаются мутации. После 35 лет риск женщины родить ребенка с хромосомной патологией возрастает, и этот рост продолжается с каждым последующим годом.
Беременные любого возраста обязательно должны пройти пренатальные скрининги. В России их проводят в первом и втором триместрах. Для этого женщина сдает биохимический анализ крови и делает УЗИ.
По результатам скринингов выявляют риск рождения ребенка с хромосомными аномалиями, включая синдром Дауна. Если он высокий, женщина посещает генетика, который может направить на инвазивную диагностику. Это когда врач через прокол в животе забирает либо ворсины хориона , либо околоплодные воды. Потом выделяют генетический материал плода, который можно проанализировать и точно определить, есть ли у него хромосомные патологии.
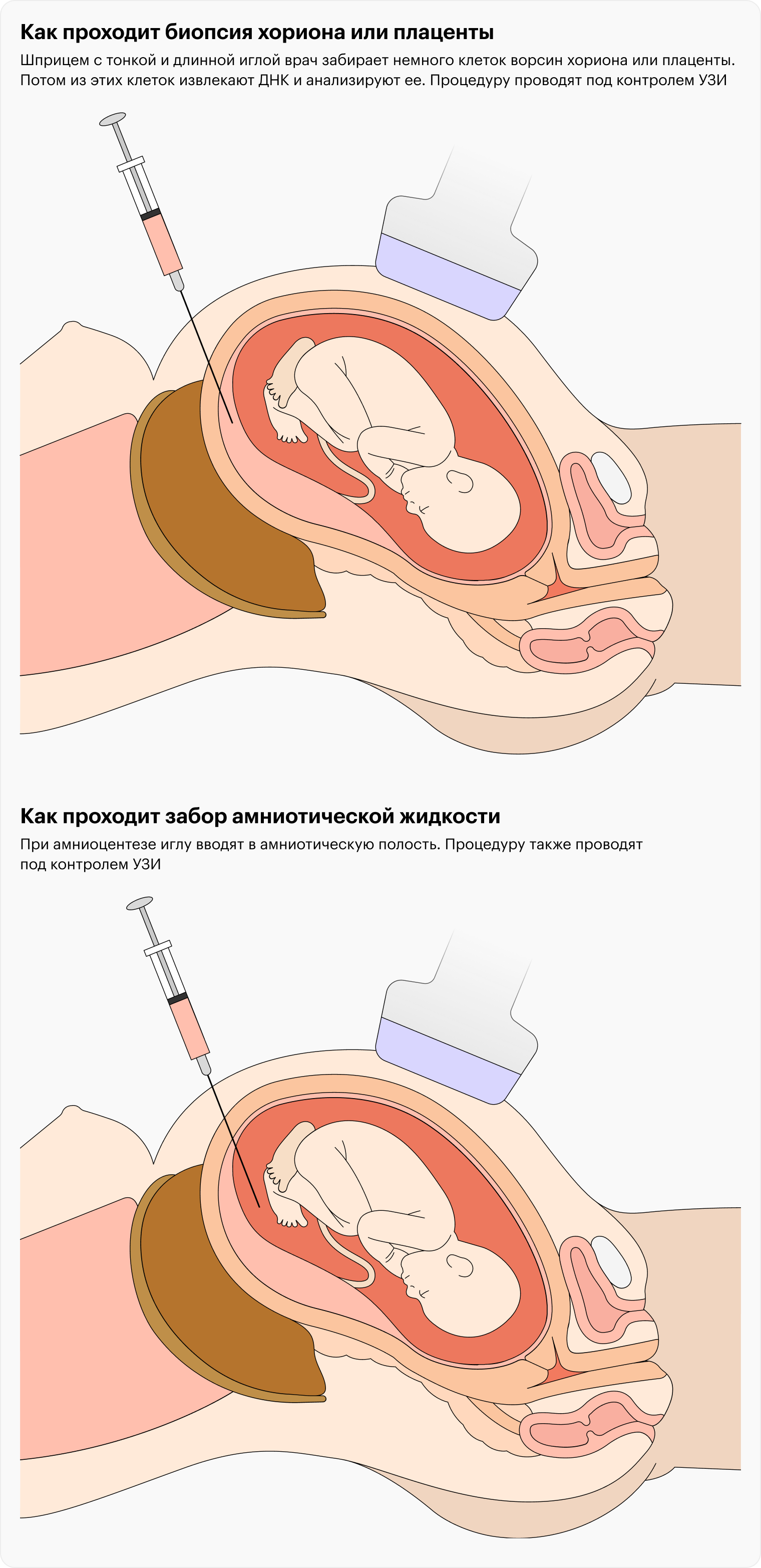
Можно заменить скрининговый биохимический анализ крови на неинвазивный пренатальный тест, НИПТ , либо сделать его в дополнение к обычному скринингу — это генетический анализ, у которого точность выше. Но НИПТ не заменяет УЗИ. Кроме того, неинвазивный пренатальный тест платный — стоит примерно 20 000 ₽.
Из-за высокого риска беременным женщинам старше 35 лет часто рекомендуют делать инвазивную диагностику — это бесплатно. Некоторых процедура пугает, хотя есть убедительные данные, что риск выкидыша после нее очень низкий — в среднем не более 1%.
Акушерские патологии. У беременных позднего репродуктивного возраста выше риск акушерских патологий, основные из которых:
- гестационный сахарный диабет — повышение уровня сахара в крови во время беременности;
- преэклампсия — жизнеугрожающее состояние, которое проявляется повышением давления и появлением белка в моче.
Гестационный сахарный диабет может приводить к гипоксии, когда плоду не хватает кислорода, задержке его развития, многоводию, большому весу плода. Могут быть и другие осложнения вплоть до внутриутробной гибели ребенка.
Что касается преэклампсии, она опасна тем, что может привести к синдрому задержки развития плода из-за недостаточности кровообращения, из-за чего ребенку не хватает питания и кислорода. Кроме того, преэклампсия иногда приводит к эклампсии — судорогам, которые чреваты летальным исходом и для матери, и для плода.
Правда ли, что женщинам старше 35 лет сложнее забеременеть? Как повысить шансы?
С одной стороны, снижается овариальный резерв. С каждой менструацией женщина теряет яйцеклетки, поэтому риск бесплодия с возрастом возрастает. К тому же, повторюсь, накапливаются болезни и состояния, которые могут помешать беременности.
С другой стороны, бесплодие встречается и у женщин младше 35 лет. Поэтому не буду рекомендовать беременеть как можно раньше. Это стоит делать тогда, когда женщина хочет и готова.
Чтобы повысить шансы на беременность после 35 лет, желательно вести здоровый образ жизни, предохраняться от инфекций, передающихся половым путем, следить за здоровьем в целом. Но я понимаю, что все эти советы звучат условно: никто не живет идеальной жизнью.
Когда стоит задуматься о заморозке яйцеклеток?
В Европе гинекологи предлагают сохранить ооциты при помощи криоконсервации, то есть заморозки, женщинам старше 30 лет, у которых нет детей. В России это тоже возможно, но практикуется реже.
Для криоконсервации ооцитов нужно сделать пункцию яичников во время овуляции в естественном цикле либо стимулированной гормональными препаратами суперовуляции. Последнее позволяет получить больше яйцеклеток за одну процедуру. Затем качество ооцитов проверяют эмбриологи, пригодные замораживают. Сама заморозка не вредит ооцитам, храниться после консервации они могут так долго, как нужно.
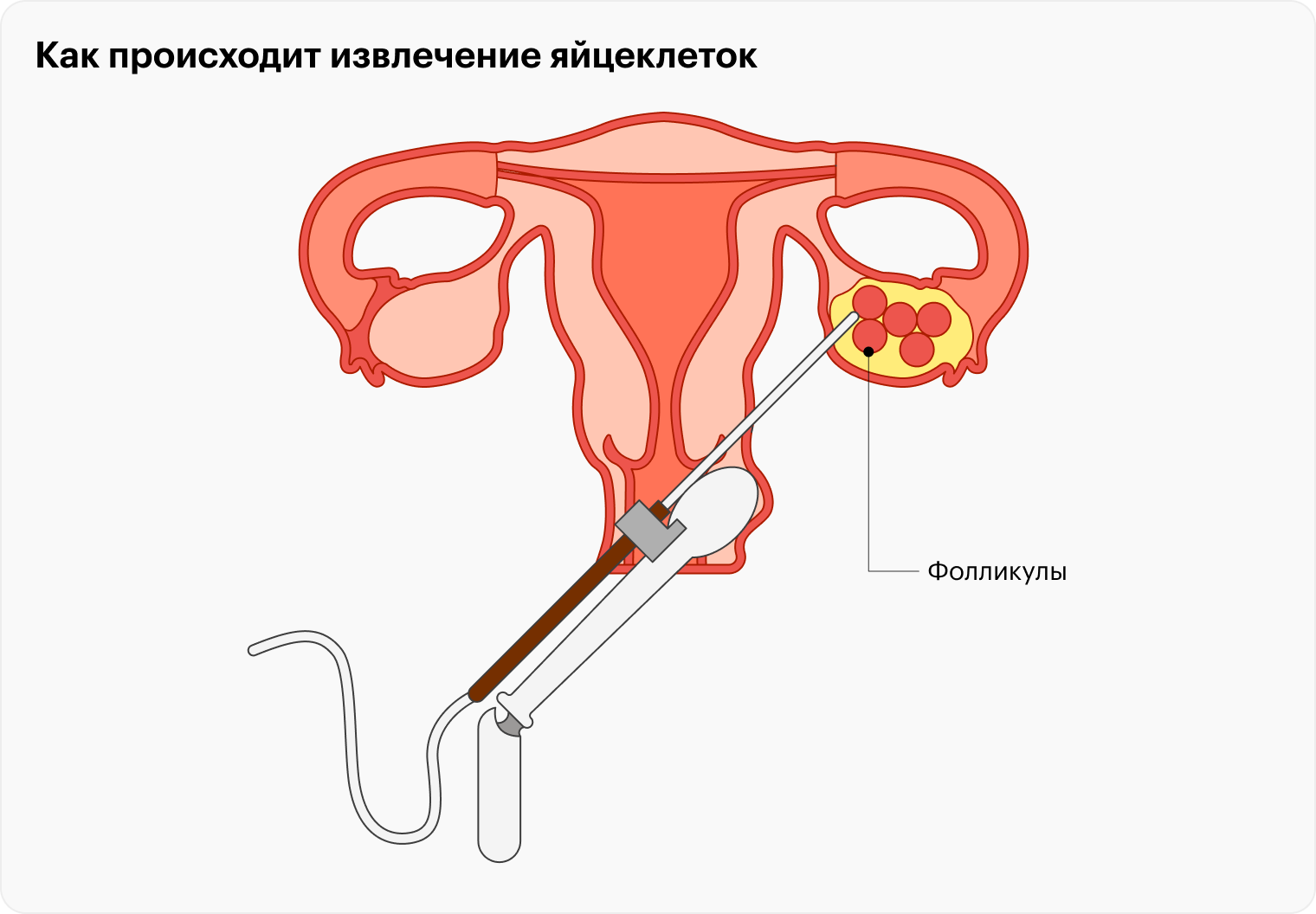
Можно заморозить биоматериал и до 30 лет, чтобы клетки были качественными, а вероятность патологий минимальна. Кроме того, в возрасте до 30 лет с одной пункции яичников можно получить больше ооцитов.
Недостаток метода в том, что он дорогостоящий: придется заплатить не только за забор ооцитов, но и за каждый год их хранения. Поэтому пока эту практику нельзя назвать рутинной.
Еще нужно понимать, что сохранение ооцитов не гарантирует, что потом женщина обязательно забеременеет и выносит ребенка. Никто не застрахован от проблем с имплантацией эмбриона в матку или вынашиванием, особенно если речь идет о женщине старшего возраста.
При каких хронических болезнях или состояниях не стоит задумываться о беременности?
Противопоказанием к беременности может быть любое заболевание в тяжелой, запущенной форме, плохо поддающееся или совсем не поддающееся лечению. Некоторые болезни — временные противопоказания, пока они в острой фазе, а когда все под контролем, беременеть можно.
Сердечно-сосудистые заболевания. При любой тяжелой болезни сердца и сосудов риски беременности возрастают. Перечислить все диагнозы невозможно — например, это тяжелые пороки сердца и легочная гипертензия .
Аутоиммунные заболевания. Речь, конечно, не об аутоиммунном тиреоидите, который есть у многих и прекрасно контролируется препаратами, а о тех заболеваниях, что лечат препаратами, противопоказанными во время беременности, — если они протекают так, что лекарство нельзя отменить или заменить.
Эндокринологические болезни. Токсические формы эндокринологических заболеваний в острой фазе, когда их нужно корректировать медикаментозно, тоже могут быть противопоказанием к беременности. Она возможна после перехода болезни в ремиссию. Это, например, диффузный токсический зоб с тиреотоксикозом, когда повышен уровень гормонов щитовидной железы, которые, по сути, отравляют организм.
Тяжелые болезни почек, например почечная недостаточность.
Болезни дыхательной системы. Беременность может быть противопоказана до стабилизации при заболеваниях легочной системы, например хронической обструктивной болезни — ХОБЛ.
Онкологические заболевания и тяжелые болезни крови. При некоторых онкологических заболеваниях беременность не рекомендуют даже в ремиссии.
Гинекологические болезни. Некоторые болезни женской репродуктивной системы могут повышать риск осложнений беременности или выкидыша, например множественные крупные миомы матки. Их нужно удалить до планирования беременности.
Эпилепсия. Раньше считалась противопоказанием к беременности, сейчас строгих ограничений нет, все зависит от состояния женщины. Если болезнь скорректирована препаратами, которые разрешены во время беременности, беременеть можно.
Генетические патологии. При некоторых генетических заболеваниях, например фенилкетонурии , лучше использовать вспомогательные репродуктивные технологии. Например, можно сделать ЭКО, перед которым проводят генетическое тестирование эмбрионов, — его называют предимплантационным, чтобы родить ребенка без такого заболевания.
Важно проконсультироваться с гинекологом и лечащим профильным врачом до планирования беременности. В реальности женщины часто беременеют, не посоветовавшись ни с кем. В подобных случаях собирается консилиум с участием гинеколога и профильных врачей, они совместно решают, как вести беременность.
Как обычно проходят роды у женщин позднего репродуктивного возраста?
Поздний материнский возраст — не показание к кесареву сечению. Нельзя точно утверждать, что женщине старшего возраста сложнее родить самостоятельно. Все зависит от сопутствующих заболеваний, веса, физической активности. Двадцатилетней женщине весом 100 кг и без физической подготовки, скорее всего, будет сложнее рожать, чем спортивной женщине 40 лет.
Роды — физиологический процесс, организм устроен так, чтобы справиться с ними, но сопутствующие возрасту проблемы со здоровьем, конечно, могут повлиять негативно. А еще может повлиять психологический настрой: важно слушать советы врача и стараться сохранять спокойствие.
Единственный фактор, который позитивно влияет на скорость и легкость родов, — паритет, то есть сколько было родов до этого. Если женщина рожает не в первый раз, скорее всего, все пройдет быстрее и лучше — если, конечно, предыдущие роды были без осложнений, тяжелых разрывов и психотравмы.
Как поздняя беременность и роды, в том числе с помощью ЭКО, могут сказаться на организме женщины?
Гормональную терапию при стимулировании суперовуляции во время ЭКО в некоторых исследованиях ассоциировали с повышением риска ряда онкологических болезней. Но причинно-следственную связь установить сложно: скорее всего, у этих женщин уже был повышенный риск рака. Онкологические болезни — результат воздействия совокупности факторов.
Кроме того, ЭКО — только один из методов вспомогательных репродуктивных технологий, а таких много, на организм женщины они влияют по-разному. Например, стимуляция суперовуляции гормональными препаратами нужна не всегда.
Что касается последствий родов, точно известно, что женщины более старшего возраста медленнее восстанавливаются из-за того, что мышцы и слизистые у них уже не такие эластичные. На это наслаиваются недосып, стресс, усталость после родов, связанная с уходом за ребенком. Как правило, девушке в 20 лет проще не спать ночами и носить ребенка целыми днями на руках, чем женщине за 40.
Правда ли, что поздняя беременность омолаживает женщину?
Известная поговорка «роди, и все пройдет» не работает. Нет никаких данных о том, что роды омолаживают женщину. Да и не очень понятно, как такие данные получить в исследованиях — например, по каким критериям оценивать молодость.
Беременность и роды — это стресс для организма. После родов многие женщины независимо от возраста жалуются как минимум на выпадение зубов и волос, изменение фигуры. Беременность скорее истощает организм, чем омолаживает.
Есть ли преимущества у позднего материнства?
Плюс позднего материнства в большей осознанности, но опять же все индивидуально. В среднем женщины с опытом лучше понимают, что они делают и зачем, ответственнее подходят к планированию беременности. В воспитании детей, думаю, это тоже дает некоторые преимущества.
Еще один возможный плюс — больший комфорт, обычно с возрастом уже есть обустроенное жилье, хорошая работа, а это тоже важно.
Что не должен делать гинеколог, объясняя женщине риски позднего материнства?
Во-первых, хочу отметить, что женщина во время планового приема врача, в том числе гинеколога, может встать и уйти в любой момент, если ей что-то не понравится. Это не стыдно, вы вправе отстаивать свои границы.
Если врач произносит триггерные фразы, в том числе избитые «тикающие часики», «родишь, и все пройдет», «старородящая» и другие, неприятные вам, можно отказаться от его услуг. Боязни белого халата быть не должно — это просто специалист.
Во-вторых, я бы не стала судить о квалификации врача по фразам, которые он произносит. Ситуация такова, что многие грамотные доктора допускают подобные выражения. Иногда врач не умеет коммуницировать с пациентами, но при этом прекрасно лечит. Важно определиться, приемлема ли для вас такая коммуникация. Если нет, стоит попробовать мягко сообщить об этом врачу — возможно, он просто не задумывался, что так говорить не стоит.
Вопрос общения врача с пациентом сложный: одним нравится, чтобы врач был строгим и скупым на слова, другие предпочитают обращаться к врачам, которые ведут себя дружелюбно и могут пошутить. Это индивидуально.
Запомнить
- Термин «старородящая» ненаучный. Но рекомендуемый возраст для беременности все-таки есть — до 35 лет.
- Беременность у женщин старше 35 лет связана с более высоким риском хромосомных патологий у плода и различных осложнений.
- При некоторых хронических заболеваниях беременность может быть противопоказана. Иногда это противопоказание временное, его снимают после стабилизации состояния. В любом случае стоит проконсультироваться с врачом.
- Беременность после 35 лет — не показание к кесаревому сечению. Если женщина рожает не в первый раз, вероятность, что все пройдет гладко и быстро, выше.
- Заморозить яйцеклетки стоит после 30 лет, но можно и раньше — тогда можно снизить риск рождения ребенка с хромосомными синдромами.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov