7 болезней, которые могут приводить к бесплодию у женщин
Их симптомы и лечение
На долю женского бесплодия приходится 37% всех случаев, а еще в 35% случаев обнаруживается сочетание женского и мужского факторов.
Американское общество репродуктивной медицины рекомендует начинать поиск причин бесплодия, если в паре не наступает беременность в течение года регулярного незащищенного секса. Если женщина в паре старше 35 лет, то обследоваться нужно раньше — уже через 6 месяцев безуспешных попыток зачать.
Разбираемся, какие патологии чаще всего становятся причиной женского бесплодия, как их заподозрить и можно ли вылечить.
О каких болезнях расскажем
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам
Эндометриоз
Это заболевание, при котором ткань, подобная той, что выстилает внутреннюю поверхность матки, то есть эндометрий, появляется за его пределами.
Чаще всего эндометриоидные очаги возникают в малом тазу, например в яичниках и маточных трубах. Иногда они обнаруживаются в отдаленных органах: кишечнике, мочевом пузыре и даже в легких.
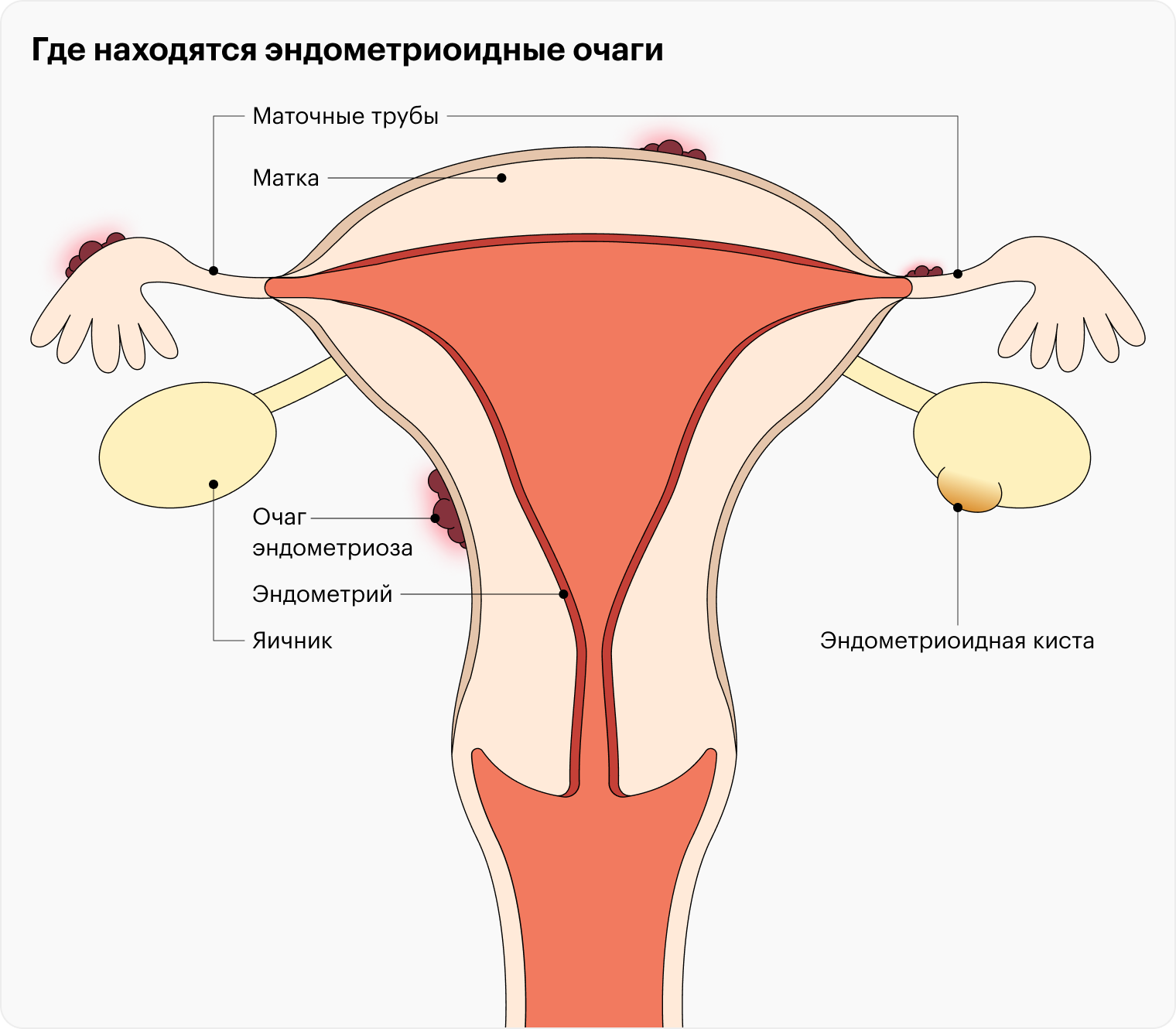
Подсчитано, что около трети женщин с эндометриозом страдают бесплодием — почти в два раза выше, чем среди женщин без этой болезни. Механизм развития бесплодия при эндометриозе может быть разным: к нему могут приводить нарушения функции яичников из-за эндометриоидных кист, спайки в брюшной полости, нарушения функции эндометрия и другие.
Симптомы. Эндометриоз может никак себя не проявлять, а может серьезно снижать качество жизни женщины. Вот на что чаще всего бывают жалобы:
- хроническая боль в животе, не связанная с менструацией;
- дисменорея — боль во время менструации;
- боль во время полового акта;
- обильные менструации.
Диагностика. Чаще всего эндометриоз диагностируют с помощью УЗИ и МРТ, это наиболее щадящие методы исследования.
Иногда врачам приходится прибегнуть к лапароскопии — осмотру органов брюшной полости с помощью эндоскопа через небольшие разрезы на животе. Это инвазивная процедура, но она позволяет точно определить расположение и размер эндометриоидных очагов, а также стадию болезни. А еще во время лапароскопии можно сразу удалить очаги и направить их на гистологическое исследование, таким образом совместив диагностику и лечение.
Лечение. Излечить эндометриоз невозможно, это хроническое заболевание. Но можно облегчить его симптомы. Есть два варианта лечения эндометриоза: лекарственный и хирургический. Лекарственный метод включает прием гормональных препаратов различных групп.
Однако бесплодие, вызванное эндометриозом, медикаменты не излечат. Женщинам, планирующим беременность, подойдет хирургическое лечение. В этом случае проводят лапароскопическую операцию, во время которой удаляют эндометриоидные очаги. После нее высока вероятность, что беременность наступит в течение года регулярной половой жизни. Если это не происходит, врачи предлагают экстракорпоральное оплодотворение, или ЭКО.
Если у женщины есть сопутствующие состояния, мешающие беременности, или она старше 38 лет, врачи сразу прибегают к вспомогательным репродуктивным технологиям.
Синдром поликистозных яичников
Под синдромом поликистозных яичников, или СПКЯ, понимают комплекс симптомов, главные из которых — нерегулярный менструальный цикл, отсутствие овуляций или редкие овуляции, множественные фолликулы в яичниках и гиперандрогения . По статистике, синдром поликистозных яичников есть у 5—10% женщин, и это одна из самых частых причин женского бесплодия.
Симптомы СПКЯ могут различаться у разных женщин. Диагноз ставят, если есть хотя бы два из нижеперечисленных:
- нерегулярные менструации;
- высокий уровень андрогенов — мужских половых гормонов, что может приводить к оволосению тела по мужскому типу, облысению и акне;
- поликистоз яичников — по краям яичников множество фолликулов, содержащих незрелые яйцеклетки.
Еще один часто встречающийся, но необязательный симптом СПКЯ, — ожирение.
Лечение. Терапией первой линии считается модификация образа жизни: поддержка нормального индекса массы тела за счет умеренной физической активности, полноценного сна, рационального питания.
При длительных задержках менструации — более 90 дней — назначают гестагенсодержащие препараты, которые помогают восстановить менструальный цикл. В ряде случаев врач может выписать комбинированные оральные контрацептивы. Например, если женщине нужна контрацепция или она хочет уменьшить симптомы гиперандрогении.
Кроме того, при СПКЯ повышен риск сахарного диабета, поэтому в некоторых случаях могут прописать сахароснижающие препараты.
Если женщина с СПКЯ хочет забеременеть, то первой рекомендацией будет регулярная половая жизнь. Если беременность не наступает в течение года или 6 месяцев — у женщин старше 35 лет, прибегают к стимуляции овуляции. Для этого применяют специальные препараты, например кломифен или гонадотропины.
Помимо лекарственного лечения могут предложить операцию, которая называется «лапароскопический дриллинг яичника». В ходе нее врач разрушает часть тканей в яичнике, вырабатывающих мужские гормоны. Процедура восстанавливает нормальный гормональный баланс и функцию яичников.
Если гормональное или хирургическое лечение невозможно или неэффективно, врачи предложат процедуру ЭКО. Женщинам с лишним весом перед ней важно похудеть: снижение веса повышает шансы на беременность.
Женщины с СПКЯ во время беременности требуют повышенного внимания, поскольку у них выше риск осложнений, например гестационного сахарного диабета и преждевременных родов.
Непроходимость фаллопиевых труб
Фаллопиевы, или маточные, трубы — парный орган, который соединяет матку и брюшную полость. Именно по ним проходит оплодотворенная яйцеклетка, чтобы прикрепиться в полости матки.
Если труба спаена или повреждена, яйцеклетка не попадет в матку — беременность не разовьется вообще либо будет внематочной. Спаенная маточная труба также препятствует попаданию сперматозоидов к яйцеклетке, что тоже снижает шансы на естественную беременность.
Непроходимость фаллопиевых труб — не отдельное заболевание, а состояние, которое может возникнуть по разным причинам. Среди них воспалительные процессы, перенесенные операции в области таза, эндометриоз.
Непроходимость фаллопиевых труб может быть полной, в этом случае обе трубы непроходимы на всех участках, и частичной, когда есть просветы.
Симптомы. Сама непроходимость маточных труб не вызывает симптомов. Первым свидетельством того, что с ними не все в порядке, обычно и оказывается бесплодие.
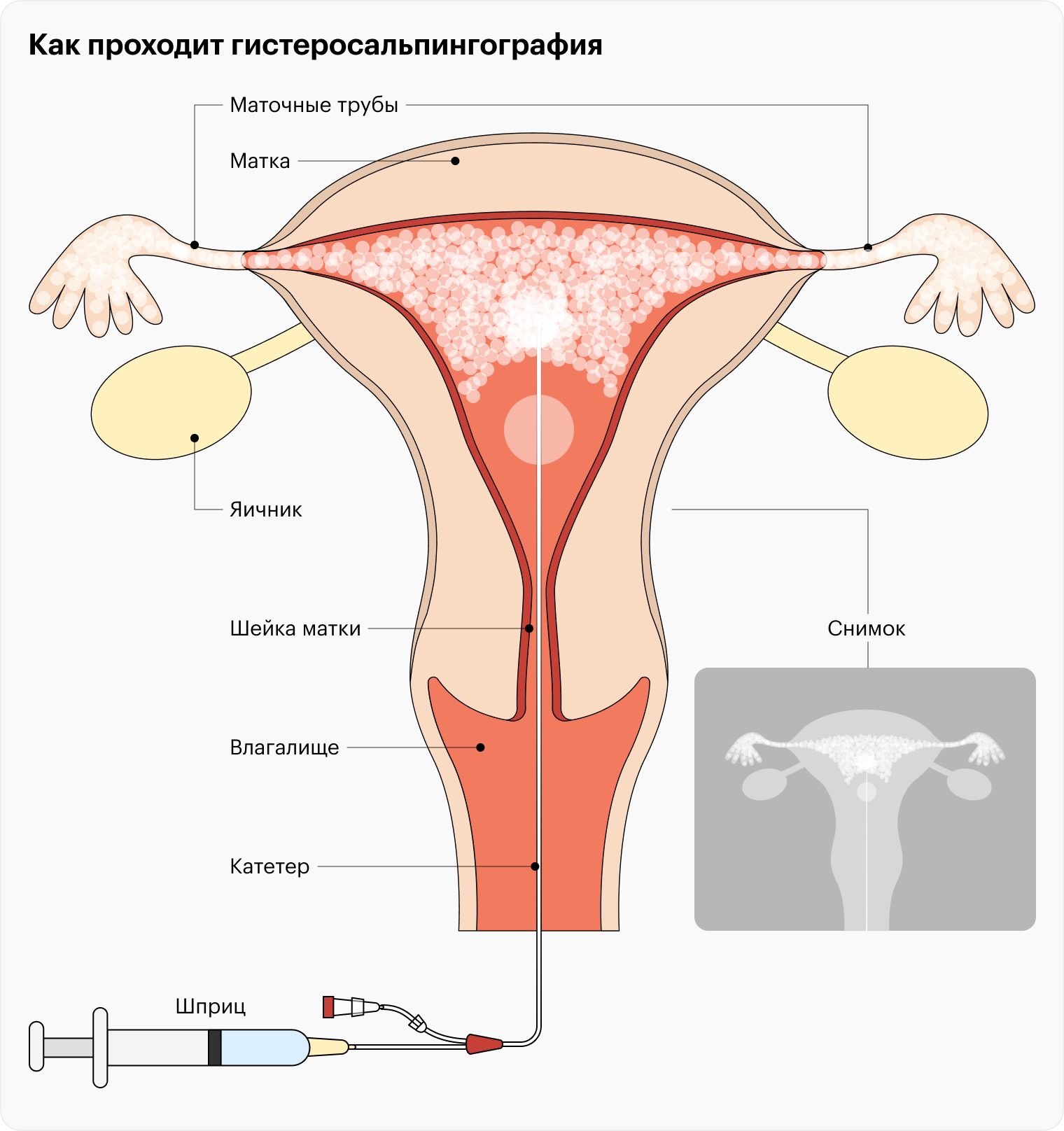
Диагностика. Для диагностики проходимости маточных труб проводят гистеросальпингографию — это рентгенологическое исследование. В полость матки вводят контрастное вещество и делают снимок. Это безопасная и безболезненная процедура.
Лечение. Если обнаружена инфекция, передающаяся половым путем, ее лечат антибиотиками, но проходимость труб это не восстановит.
Иногда проводят операцию, в ходе которой удаляют спайки или эндометриоидные очаги в маточной трубе, расширяют ее просвет или создают новое отверстие. Однако при тяжелых формах поражения такие восстановительные операции могут стать причиной внематочной беременности.
По оценкам, после хирургического вмешательства самостоятельно беременеют и рожают до 69% женщин с легким поражением маточных труб. В то же время результаты Кокрановского обзора говорят — данных, подтверждающих, что операция лучше, чем выжидательная тактика или ЭКО, недостаточно. Чаще всего женщинам с непроходимыми трубами, которые не могут забеременеть самостоятельно дольше года, сразу назначают ЭКО: так шансы на беременность выше.
Гипоталамическая аменорея
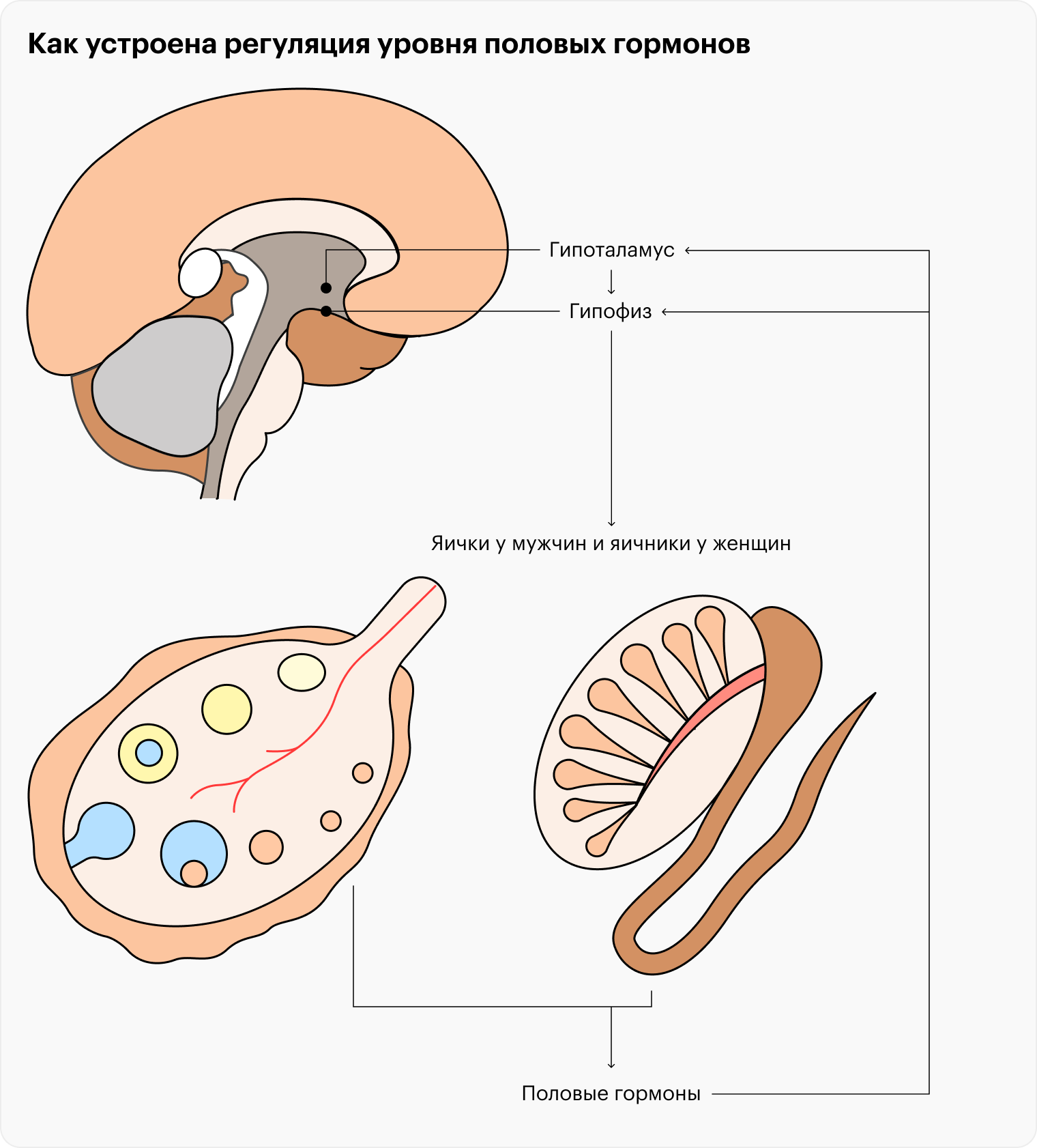
Гипоталамическая аменорея — отсутствие овуляции и менструации из-за нарушений в выработке гипоталамусом гонадотропин-рилизинг гормона, ГнРГ. Этот гормон в норме стимулирует гипофиз — а он в свою очередь вырабатывает гормоны, действующие на яичники. Это нужно для синтеза эстрогенов — женских половых гормонов, производства яйцеклеток и овуляции. Если овуляция не происходит, женщина не может забеременеть.
Это состояние обычно вызвано сильным стрессом, резкой потерей массы тела или физическими нагрузками и в большинстве случаев обратимо.
Симптомы. Отсутствие менструаций в течение 6 месяцев и более — главный и часто единственный симптом гипоталамической аменореи. Иногда к этому добавляются симптомы, вызванные снижением уровня эстрогенов: сухость влагалища, отсутствие либидо, ломкость волос.
Диагностика. Назначают лабораторные исследования: анализы крови на эстроген, фолликулостимулирующий и лютеинизирующий гормоны гипофиза — ФСГ и ЛГ. Иногда могут потребоваться дополнительные анализы и обследования, чтобы исключить другие причины аменореи.
Лечение. Большинству женщин помогает изменение образа жизни. Соблюдение питательной диеты, снижение уровня физических нагрузок и эмоционального стресса позволяют восстановить менструальный цикл и повысить шансы на зачатие.
Если эти меры не помогают, врач может назначить гормональные препараты для стимуляции яичников, а при неэффективности и этого лечения женщине предложат ЭКО.
Первичная недостаточность яичников
Первичная недостаточность яичников возникает, когда яичники перестают функционировать должным образом у женщины младше 40 лет. В этом случае они не производят достаточно эстрогена и других половых гормонов, а выработка яйцеклеток становится нерегулярной, что приводит к бесплодию.
Симптомы аналогичны симптомам менопаузы:
- нерегулярные менструации;
- приливы жара, особенно по ночам;
- сухость влагалища;
- раздражительность или трудности с концентрацией внимания;
- снижение либидо.
Диагностика. Основа — определение уровня ФСГ и эстрадиола . Как правило, анализ сдают несколько раз, чтобы избежать ложных результатов из-за естественных колебаний этих гормонов. Диагноз ставят, если уровень ФСГ повышен, а уровень эстрадиола понижен.
Врач также может назначить анализ на гормоны щитовидной железы или генетическое тестирование, если подозревает, что причина недостаточности яичников — аутоиммунная или генетическая патология.
Лечение. Если женщина не планирует беременность, назначают препараты гормонов эстрогена и прогестерона. Гормональную терапию принимают до среднего возраста наступления менопаузы — примерно до 50 лет.
Если женщина планирует беременность, нужно ЭКО с донорскими ооцитами. Другие методы неэффективны.
Гиперпролактинемия
Это повышение уровня гормона гипофиза пролактина. Его основная функция — регуляция развития молочных желез и обеспечение лактации.
При гиперпролактинемии запускается каскад гормональных изменений, который в конечном итоге приводит к подавлению овуляции и аменорее. Именно на этом механизме основана лактационная аменорея, когда у женщин, активно кормящих грудью, пропадает менструальный цикл.
Однако высокий уровень пролактина может быть патологическим. Возможные причины — прием некоторых препаратов или опухоль гипофиза, называемая пролактиномой. По оценке ВОЗ, около 7% женского бесплодия связано с гиперпролактинемией.
Симптомы. Самые частые:
- нерегулярные менструации или их отсутствие;
- снижение либидо;
- галакторея, то есть выделения из сосков у женщин, которые не кормят грудью;
- боль или дискомфорт во время секса из-за сухости влагалища.
Диагностика. Нужно сдать анализ крови на определение уровня пролактина. На него может влиять множество различных факторов, поэтому нужна тщательная подготовка. Например, анализ сдают строго натощак, за день нельзя заниматься сексом и физическими нагрузками, а за 30 минут курить. Врач подробно расскажет о том, что может повлиять на результаты.
При подозрении на опухоль гипофиза может понадобиться магнитно-резонансная томография головного мозга.
Лечение. Зависит от причины. Некоторые люди с высоким уровнем пролактина, но с незначительными симптомами или вообще без них не нуждаются в лечении. Если проблема связана с приемом препаратов, то их отменяют или заменяют на лекарства, не повышающие уровень пролактина.
Основной метод лечения гиперпролактинемии — прием агонистов дофамина. Это препараты, которые имитируют вещества, подавляющие выработку пролактина. Они восстанавливают менструальный цикл и фертильность. В редких случаях, если выявлена пролактинома и лекарства не помогают, врачи могут рекомендовать хирургическое или лучевое лечение.
ЭКО женщинам с высоким уровнем пролактина не проводят — очень высока вероятность прерывания беременности. Поэтому вступить в протокол можно только после того, как уровень гормона придет в норму.
Миома матки
Доброкачественная опухоль матки, она может располагаться в разных слоях органа. Обычно миомы возникают в репродуктивном возрасте и не беспокоят женщину. Обнаруживают их чаще всего случайно во время профилактических обследований.
Миомы матки далеко не всегда становятся причиной бесплодия, но, по подсчетам, на их долю приходится до 8% случаев.
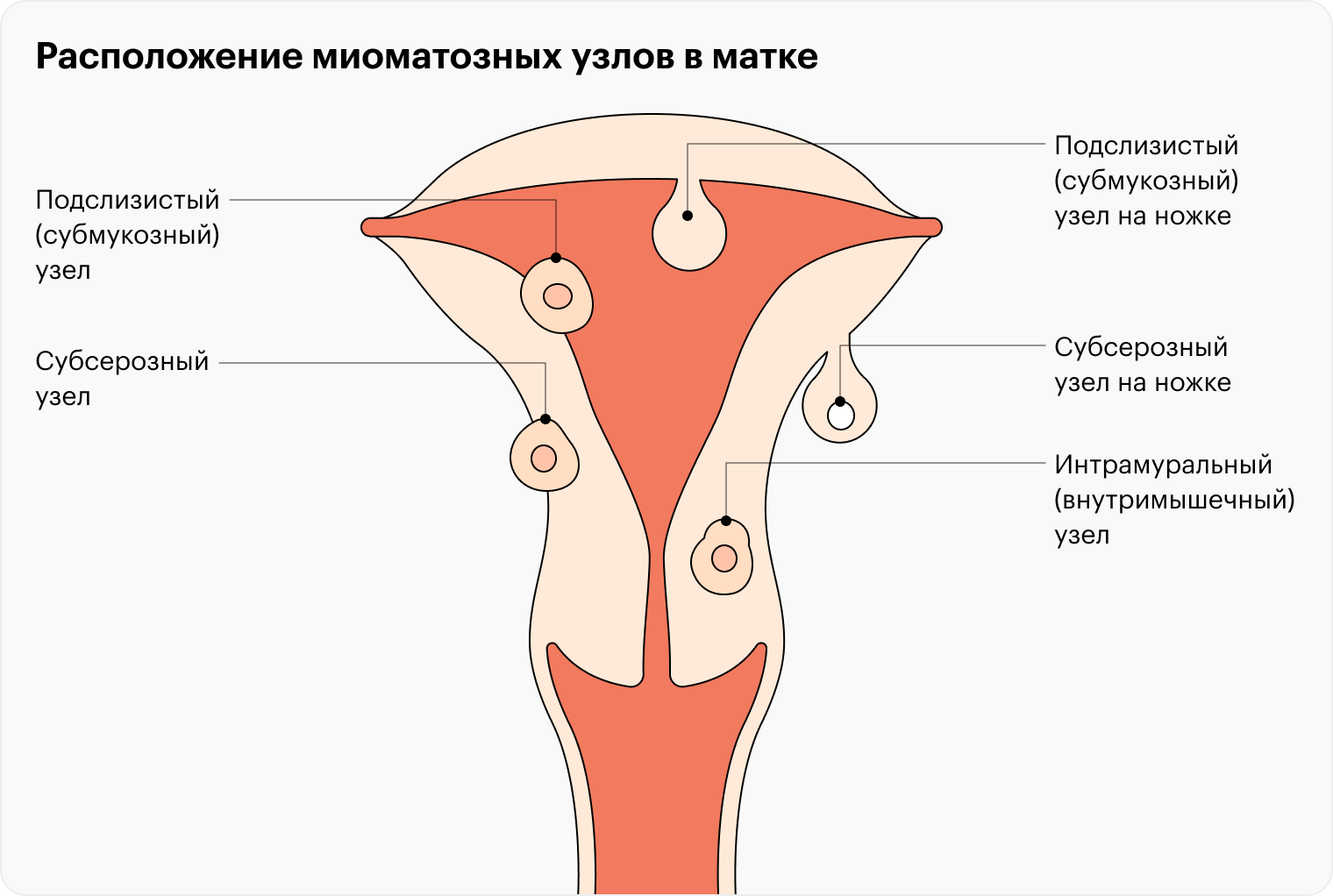
Симптомы. В большинстве случаев миомы не вызывают никаких симптомов. Если же проявления есть, они зависят от расположения образования и его размера. Вот на что чаще всего жалуются женщины с миомой:
- обильные и длительные менструации — дольше недели;
- ощущение давления или боли в области таза;
- частое мочеиспускание;
- трудности с опорожнением мочевого пузыря;
- запор;
- боль в спине или ногах.
Диагностика. В большинстве случаев для диагностики миомы достаточно УЗИ. Если миоматозные узлы крупные, может понадобиться МРТ малого таза.
Еще реже назначают диагностическое выскабливание полости матки, после которого полученный материал направляют на гистологическое исследование. Эту процедуру проводят, если врач сомневается в диагнозе и хочет точно определить, не злокачественное ли образование.
Лечение. Если женщина не планирует беременность, ей назначают гормональное лечение. Его цель — устранить менструацию и, как следствие, обильные и болезненные менструальные кровотечения. Для этого могут быть рекомендованы комбинированные оральные контрацептивы и другие препараты.
Если гормональное лечение не помогло, а миомы крупные, женщине могут полностью удалить матку. Щадящая альтернатива такой операции, после которой сохраняется шанс на естественную беременность, — эмболизация маточных артерий. Она позволяет заблокировать сосуды, питающие миоматозные узлы, в результате чего новообразования отмирают. При эмболизации врачи вставляют катетер в бедренную артерию женщины и протягивают его до маточной артерии. Через катетер в кровоток поступает вещество, которое закупоривает сосуд.
Еще один вариант оперативного лечения — миомэктомия. Это операция по удалению миоматозных узлов без удаления матки. После нее шансы женщины на беременность повышаются. Если планируется ЭКО, крупные миоматозные узлы тоже должны быть удалены до вступления в протокол. Однако через несколько лет после миомэктомии миомы обычно вырастают снова.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov