Как я столкнулась с преэклампсией во время беременности
У меня двое детей: оба родились с задержкой внутриутробного развития и после рождения попали в реанимацию.
Врачи связали это с преэклампсией — осложнением беременности, которое проявляется повышенным артериальным давлением и появлением белка в моче. Преэклампсию можно предотвратить, если вовремя выявить высокий риск ее развития у беременной. В моем случае врачи пропустили болезнь, а когда начали лечение, оно почти не помогало.
Расскажу, что такое преэклампсия, как ее вовремя обнаружить и к каким последствиям она может привести.
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам
Что такое преэклампсия
Преэклампсия — это заболевание, которое бывает только у беременных и женщин в послеродовом периоде. Она может развиться после 20 недель беременности, но в 90% случаях возникает значительно позже: после 34-й недели.
Без лечения преэклампсия может привести к судорогам — такое состояние называют эклампсией. Это одна из самых частых причин материнской смертности. Эклампсия случается в 1,5—10 случаях на 10 000 родов в развитых странах, а в бедных странах этот показатель в десятки раз выше.
Симптомы преэклампсии. Главные симптомы преэклампсии — высокое артериальное давление и наличие белка в моче. Могут быть и другие проявления, дополняющие основные:
- снижение уровня тромбоцитов в крови;
- нарушения работы печени, повышение уровня печеночных ферментов в крови;
- сильные головные боли;
- изменения зрения, включая его временную потерю, затуманенное зрение или светочувствительность;
- одышка, вызванная жидкостью в легких;
- боль в верхней части живота, обычно под ребрами с правой стороны;
- тошнота или рвота;
- резкий набор веса и внезапное появление отеков.
Причины преэклампсии. Точная причина преэклампсии неизвестна. Предположительно заболевание может быть связано с тем, что плацента неправильно развивается, ее сосуды не функционируют должным образом. Посредством разных сложных механизмов это приводит к нарушению кровообращения как в самой плаценте, так и в организме матери.
Риск преэклампсии повышается, если:
- у женщины было это же заболевание в предыдущую беременность;
- до беременности у женщины была гипертоническая болезнь, сахарный диабет первого или второго типа, болезни почек или аутоиммунные заболевания;
- беременность многоплодная.
Влияет ли преэклампсия на ребенка. Поскольку именно плацента обеспечивает ребенка кислородом и питанием, нарушения ее функций могут приводить к замедленному росту плода, преждевременным родам и мертворождению.
Профилактика и лечение преэклампсии. Обычно риски преэклампсии оценивают на первом скрининге беременности: его делают на сроке 11—13 недель. При повышенном риске беременной женщине назначают профилактический прием низких доз аспирина — это эффективный способ профилактики болезни.
Во второй половине беременности все женщины сдают общий анализ мочи перед каждым посещением женской консультации: это позволяет вовремя обнаружить белок в моче и заподозрить осложнение.
Преэклампсию лечат препаратами для снижения артериального давления. Еще применяют магнезию, то есть сульфат магния, для профилактики эклампсии.
Оценить риск преэклампсии можно с помощью специального калькулятора
Самый современный инструмент определения риска преэклампсии — калькулятор от Фонда медицины плода (Fetal Medicine Foundation). Он находится в свободном доступе, но только на английском языке. Помимо оценки риска, которую проводят в женской консультации во время скрининга первого триместра, женщина может вместе с врачом ответить на вопросы калькулятора. Чтобы получить максимально точные данные, следует заполнить все пункты.
Для этого, например, понадобится узнать, была ли преэклампсия у матери беременной женщины, и сдать дополнительный анализ на плацентарный фактор роста. Это можно сделать по ОМС в некоторых регионах, например в Москве. В других городах придется заплатить.
Если будет установлен высокий риск преэклампсии, врач должен назначить аспирин и порекомендовать измерять давление три раза в день в течение всей беременности. Результаты нужно записывать в дневник. Во второй половине беременности можно использовать тест-полоски для определения белка в моче, в том числе в домашних условиях.
Как я попала в больницу с высоким давлением
За всю жизнь у меня было три беременности: первая замерла на сроке шести недель, вторая и третья проходили благополучно почти до конца — на последних неделях я сталкивалась с преэклампсией.
Каждый раз я обращалась в женскую консультацию сразу после того, как узнавала о беременности: на пятой-шестой неделе срока. Мне делали УЗИ, чтобы подтвердить беременность, а затем, на сроке 11 недель, проводили первый скрининг. Оба раза он не показывал высокого риска преэклампсии.
Я посещала акушера-гинеколога в женской консультации по графику, сдавала все анализы вовремя и не набирала слишком мало или слишком много веса.
Единственное, что беспокоило меня в первую беременность, — отеки. В третьем триместре у меня сильно опухали стопы по вечерам. Но на плановом приеме врач сказала, что это нормально на моем сроке, в анализах мочи нет никаких отклонений, поэтому беспокоиться не о чем. Чтобы уменьшить отечность, я пила мочегонные морсы из клюквы и брусники — это немного помогало, но каждый раз отеки возвращались.
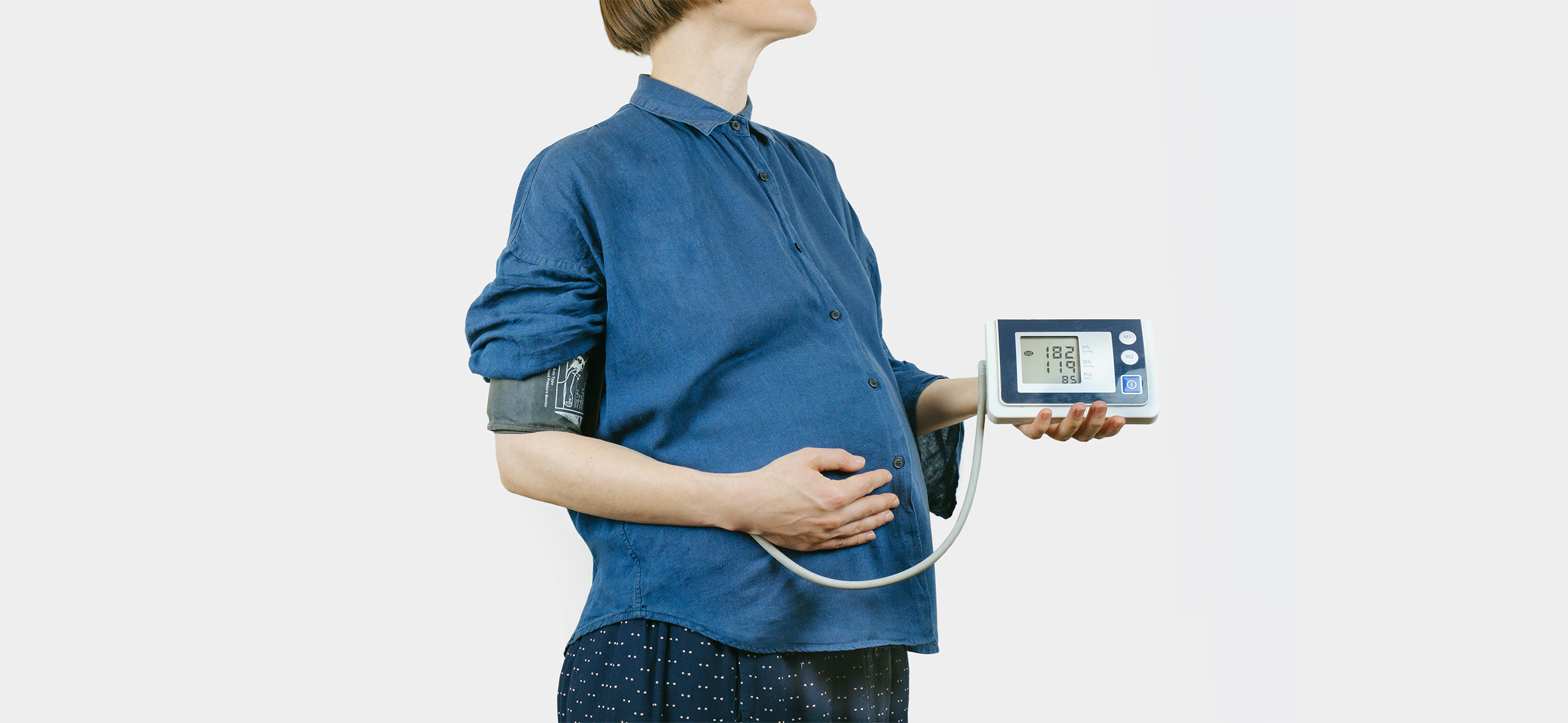
На 38-й неделе беременности, когда я со дня на день уже ждала родов, врач на плановом приеме обнаружила у меня повышенное давление: около 130/90 мм рт. ст. Давление мне измеряли на каждом приеме, но до этого оно всегда было нормальным. Она посоветовала еще раз измерить давление дома.
Я не придала этому большого значения, поскольку мое самочувствие было отличным, но рекомендацию выполнила. Результат удивил: верхнее давление было 160 мм рт. ст., однако я по-прежнему чувствовала себя великолепно. Подумала, что барахлит тонометр, но муж вызвал скорую — к моменту приезда бригады давление выросло до 190/115 мм рт. ст.
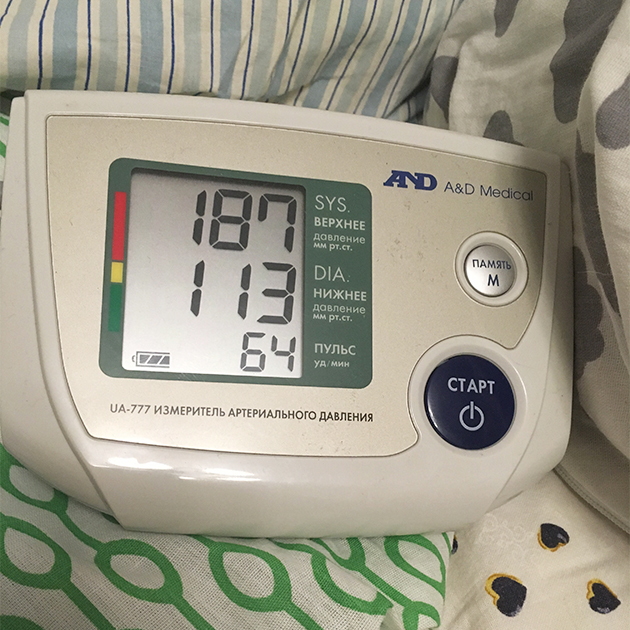
Я сама открыла бригаде дверь, и они даже переспросили, точно ли помощь нужна именно мне. Я чувствовала себя неловко, как будто зря гоняла врачей, но только до тех пор, пока они сами не измерили мне давление: после этого меня уложили и попросили не двигаться, сделали укол магнезии и срочно увезли в роддом.
В роддоме сделали УЗИ: там я впервые услышала диагноз «задержка внутриутробного развития». Оказалось, что рост и вес ребенка были меньше, чем положено по сроку беременности. Я рассчитывала, что мне снизят давление и вернут домой, но на утреннем осмотре врач сказал, что будут стимулировать роды: снаружи ребенку легче вырасти, чем в моем организме. Через шесть часов после стимуляции я родила сына.
Почему-то после рождения ребенка мне никто не объяснил, что со мной произошло. Из-за этого ситуация повторилась и в следующую беременность.
Как преэклампсию заподозрили во вторую беременность
Через два года после рождения сына я забеременела снова. У меня были идеальные анализы и самочувствие, а по моим рассказам о предыдущей беременности врач не заподозрил патологию и не сделал никаких дополнительных назначений.
На 30-й неделе беременности снова появились отеки. Муж убедил меня измерить давление — оно снова оказалось повышенным, около 130/90 мм рт. ст.

На последних приемах в районной женской консультации у врача не было ко мне вопросов: и анализы, и УЗИ показывали, что все в норме. Поэтому я решила получить второе мнение и обратилась за консультацией в платную клинику к врачу по знакомству.
Врача насторожили мои отеки и давление. Мне сразу же сделали повторное УЗИ и огорошили: оказалось, размеры ребенка снова меньше нормы, а еще обнаружились проблемы с плацентой — был нарушен кровоток, врач зафиксировал «преждевременное созревание плаценты». Это означало, что ребенок может получать недостаточно питания, а еще — что я могу родить раньше срока.

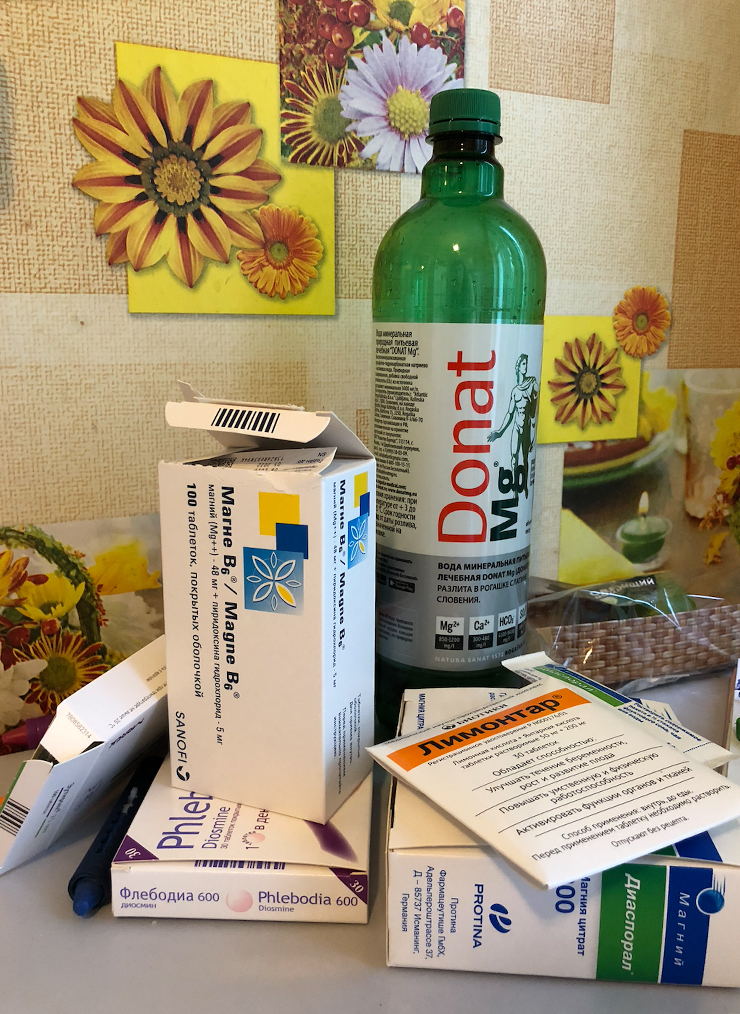
Врач выписала мне большой список препаратов: ангиопротекторы для улучшения плацентарного кровотока, магний в трех разных формах, «Лимонтар» для профилактики гипоксии. Я пила лекарства, но отеки не спадали, а давление повышалось каждый день. Позже я узнала, что назначенными препаратами преэклампсию не лечат, они не могли мне помочь. Тогда врач назначила мне капельницу с магнезией в той же клинике. После капельницы я не могла ни на чем сконцентрироваться и была будто в тумане.
К сожалению, капельница тоже не помогла: вечером у меня снова поднялось давление до 160/110 мм рт. ст. Я чувствовала себя отлично, но муж все-таки вызвал скорую. Так я попала в больницу, где мне впервые поставили диагноз «преэклампсия».
Диагноз «преэклампсия» ставят, если есть артериальная гипертензия и определяется белок в моче
Симптомы героини во время первой беременности не указывают на преэклампсию. Для постановки диагноза, кроме высокого давления, нужно наличие белка в моче. Поскольку у нее ни разу не выявляли белок в анализах мочи, ей скорее должны были поставить диагноз «гестационная гипертензия». Это состояние похоже на преэклампсию и может перейти в нее, что, скорее всего, и случилось во время второй беременности. При гестационной гипертензии тоже может возникнуть задержка развития плода, а еще она плохо поддается лечению.
Привести в норму давление при гестационной гипертензии действительно сложно, но и к лечению героини есть серьезные вопросы. Препараты, назначенные ей во вторую беременность, не обладают доказанной эффективностью в отношении преэклампсии.
Кроме того, магнезию внутривенно не используют для базового снижения артериального давления: этот препарат нужен для предотвращения судорог и защиты нервной системы плода.
Как меня лечили от преэклампсии во время второй беременности
Впервые я попала в стационар 30 ноября: забегая вперед, скажу, что до самого дня родов, 23 декабря, я почти все время провела в трех разных московских больницах. Лечение проходило по одному и тому же сценарию.
Обследования. В стационаре первым делом брали стандартный набор анализов: биохимический анализ крови, клинические анализы крови и мочи, кровь на ВИЧ, гепатиты и сифилис.
Высокого давления врачам было достаточно, чтобы диагностировать преэклампсию. Но обычно такое заболевание сопровождается проблемами с почками, а у меня как раз были отеки. Из-за этого мне дополнительно назначили суточный анализ мочи и искали в нем белок. Никаких отклонений анализы не выявляли — ни в первую госпитализацию, ни в последующие.
Дополнительно меня консультировали терапевт и офтальмолог: повышенное давление могло повлиять на зрение и мое состояние в целом — но никаких проблем специалисты не обнаружили.
Чтобы проверить, все ли с ребенком в порядке, мне назначали УЗИ с допплерометрией — оценкой кровотока в пуповине, а еще кардиотокографию (КТГ) — это исследование проверяет сердцебиение и активность плода. УЗИ подтвердило преждевременное старение плаценты и задержку внутриутробного развития: на 33—34-й неделе дочь была размером с ребенка на 31—32-й неделе.
Лечение. В больнице я постоянно получала магнезию внутривенно: не в виде стандартной капельницы, а с помощью специального насоса с помпой, который подавал препарат по 13—15 часов. На фоне такого лечения давление снижалось, и через три-четыре дня меня выписывали домой.
При первой госпитализации мне также сделали укол дексаметазона : если бы роды начались преждевременно, препарат помог бы легким ребенка раскрыться.

Дома я должна была соблюдать физический и половой покой, придерживаться бессолевой диеты и пить полтора — три литра воды в сутки, а также принимать препарат «Допегит» для контроля давления.
При давлении выше 140/95 мм рт. ст. мне рекомендовали вызывать скорую. Обычно давление поднималось на следующий же день после выписки, и я снова попадала в больницу.
Реанимация. Последние две госпитализации начинались с реанимации, поскольку врачей смущало, что у меня на протяжении нескольких недель не снижается давление.
В реанимации порядки строже: перед госпитализацией туда нужно полностью снять всю одежду и надеть больничную сорочку, взять с собой можно только зарядку для телефона и бутылку с водой.
При госпитализации в реанимацию врачи следили, чтобы я соблюдала строго горизонтальное положение: до кровати меня везли на каталке, а затем ставили мочевой катетер, чтобы не приходилось вставать даже в туалет.
Лечение состояло из внутривенного введения магнезии. Но дополнительно постоянно контролировали уровень давления, а также сердцебиение — мое и ребенка. Лежать так было неудобно: катетер неприятно давил на мочевой пузырь, постоянно чувствовались позывы в туалет, а еще приходилось быть в одном положении, чтобы не сбить никакие датчики.
Больше суток в реанимации я не лежала: первый раз меня оттуда перевели в обычную палату, а второй раз — сразу в родовую.
Как проходят роды с преэклампсией
Оба раза я рожала детей в результате стимуляции родов. Врачи запускали процесс искусственно, чтобы избежать негативных последствий из-за высокого давления. Для меня это могло кончиться кровоизлиянием в мозг, а для ребенка — внутриутробной гибелью из-за нарушения кровотока в плаценте.
Расскажу, как проходили роды в каждом случае.
Стимуляция. В первый раз мне стимулировали роды катетером Фолея — специальной трубкой с надувным баллоном. Его ввели в шейку матки, баллон наполнили физраствором, чтобы он давил на шейку и механически ее расширил, подготавливая к родам. Меня предупредили, что процедура может занять несколько часов, но в моем случае схватки начались уже через 15 минут. Я не была удивлена: срок беременности был уже 38 недель и 6 дней, ребенок считался доношенным.
Во второй раз принять решение о стимулировании родов было сложнее и для меня, и для врачей. Шла 37-я неделя беременности, и уже через несколько дней ребенок считался бы доношенным. Но в тот момент, когда меня привезли в роддом, перед глазами появились мушки. Это могло свидетельствовать о прогрессировании болезни, поэтому врачи решили поторопиться.
На осмотре акушер-гинеколог сказала, что шейка матки готова, и стимулировала роды проколом плодного пузыря. Это не было больно. Схватки и в этот раз начались уже через 15 минут.
Схватки. Если роды протекают без осложнений, врачи разрешают женщине свободно двигаться по родовому залу и проживать схватки, как ей удобно: стоя, лежа, на фитболе или в джакузи — если в больнице есть такая опция.
В моем случае оба раза все было иначе: в родовом зале меня сразу клали на спину и обвешивали датчиками — измеряли давление и пульс, постоянно делали КТГ, а также подавали в нос кислород. Если мне нужно было в туалет, акушерка приносила утку.
В первый раз схватки длились около пяти часов. До родов я думала, что смогу родить ребенка без обезболивающего, но когда мне предложили эпидуральную анестезию после трех часов схваток, я согласилась не раздумывая.
Следующие часы до потуг я провела в полусне. Позже узнала, что эпидуральную анестезию делают роженицам с преэклампсией по показаниям — чтобы избежать повышения давления на фоне болезненных схваток.
Во второй раз процесс шел гораздо быстрее. Снова через три часа после начала схваток мне предложили эпидуральную анестезию: в этот раз мне казалось, что схватки сравнимы с адскими муками. Я согласилась, но анестезиолог успел только поставить катетер, как у меня начались потуги.
Родоразрешение. Как только я сообщала акушеркам о начале потуг — это ощущалось как невыносимое желание покакать, — вокруг меня оказывалась толпа: помимо акушерки и врача, приходили реаниматолог, неонатолог и интерны. У меня не спрашивали разрешения на присутствие интернов, но я не в обиде: видимо, мой случай представлял какой-то научный и учебный интерес.
Оба моих ребенка были маленькими, поэтому рожать их было легко. В первый раз мне сделали эпизиотомию — разрез кожи промежности, чтобы ребенок прошел легче и дополнительное напряжение не вызвало повышение давления.
Во второй раз я родила дочь за две потуги без разрывов и разрезов. Плацента тоже выходила легко, помню, что после родов ее показывали интернам как образец: она была в не очень хорошем состоянии.
Симптомы преэклампсии могут сохраняться и после родов
Появление мушек перед глазами свидетельствует о том, что гестационная гипертензия перешла в преэклампсию. В этой ситуации действительно нужно было стимулировать роды.
Роды обычно становятся поворотной точкой в течении преэклампсии, но симптомы могут сохраняться и после, поэтому женщина еще хотя бы неделю должна быть под наблюдением врачей.
Безусловно, врачам стоило обратить внимание на течение первой беременности и проявить больше внимания к пациентке во время второй. Прием низких доз аспирина в ее случае, скорее всего, не помог бы справиться с гипертензией, но снизил бы риск преэклампсии и задержки развития плода.
Как детей лечили в роддоме
После родов стало ясно, что УЗИ не ошибалось: оба малыша родились слишком маленького роста и веса для своего срока. Сын был 47 см и 2445 г, а дочь и того меньше — 45 см и 2030 г.
Дети сразу задышали самостоятельно: их клали мне на живот и давали присосаться к груди — и только после этого уносили помыть и провести все нужные измерения.
После рождения у детей были хорошие результаты по шкале Апгар — 7/8 баллов. Тем не менее оба раза их сразу же забирали в палату интенсивной терапии. Первые несколько дней своей жизни они проводили в кувезах — специальных аппаратах с автоматической подачей кислорода, которые поддерживают оптимальные для недоношенных детей температуру и влажность.
Врачей беспокоило, что дети родились слишком маленькими, потому что не получали достаточного питания в утробе. Еще у детей диагностировали дыхательную недостаточность, незрелость нервной системы и внутриутробную инфекцию. Чтобы справиться со всеми этими проблемами, врачи давали малышам строго определенное количество питания, лечили антибиотиками и постоянно следили за их состоянием.
В палате интенсивной терапии новорожденные находятся без матерей, женщин туда пускают несколько раз в день по определенному графику. Кормить младенцев грудью там тоже нельзя: чтобы сохранить лактацию, я сцеживала молоко в шприц и передавала его медсестрам. Пользоваться для этого молокоотсосом было запрещено из соображений стерильности.
В первые дни я не понимала, как правильно сцеживаться и не могла наполнить шприц достаточным количеством молока для кормления. Сцеживаться приходилось в небольшом помещении в реанимации, даже не видя ребенка, — морально это было тяжело. Врачи совсем не помогали, только контролировали, чтобы я не съела чего-то лишнего. Однажды я выпила молочный коктейль, и мне запретили кормить ребенка молоком: якобы это могло вызвать у него аллергию.
Брать ребенка на руки не разрешали, но можно было открыть окошко в кувезе и потрогать малыша. В палате интенсивной терапии запрещены телефоны, но в первый раз я об этом не знала — и мне удалось сфотографировать сына, пока меня не отругали.
В реанимации роддома детей долго не держали: врачи стабилизировали их состояние и переводили в профильную детскую больницу. В первый раз ребенка даже выписали из роддома раньше, чем меня, а во второй раз мы поехали вместе — через пять дней после рождения дочери. Перевозили нас на скорой в сопровождении врача.
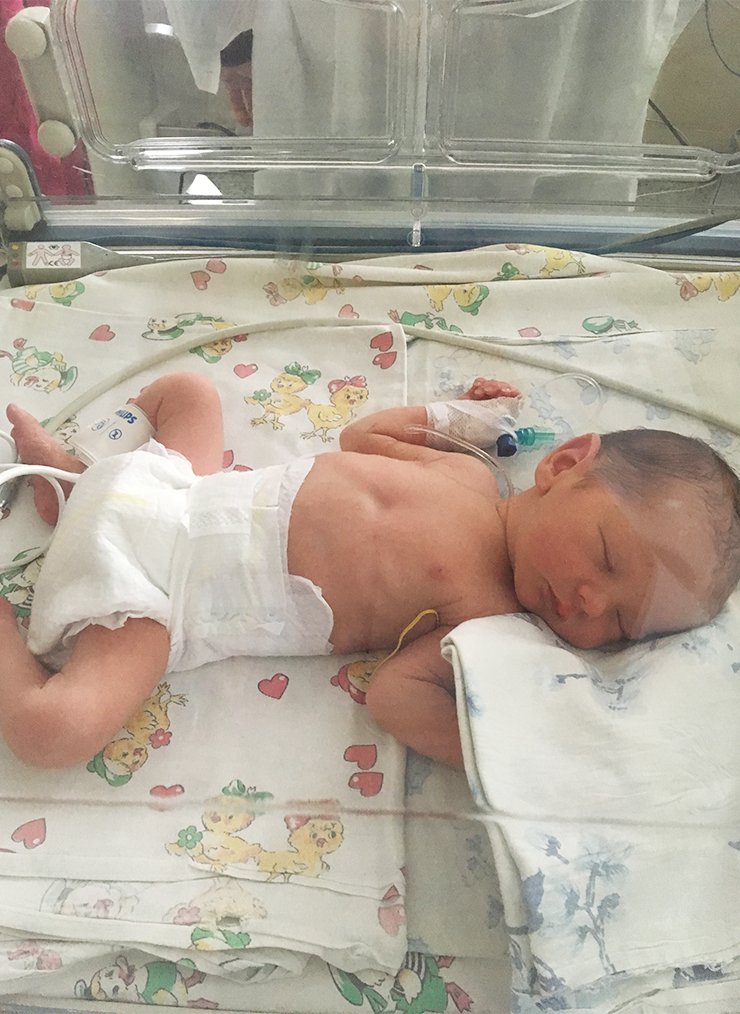
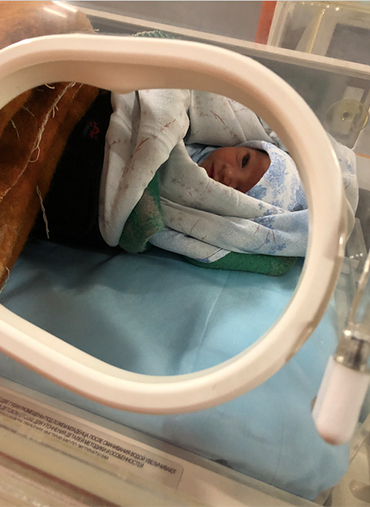
Как мы продолжали лечение в детской больнице
Лечение сына. В больницах порядки либеральнее, чем в роддомах. Сына сразу разрешили забрать в палату для совместного пребывания и кормить грудью. Но разобраться с тем, как наладить грудное вскармливание, никто не помогал, поэтому возникли сложности. Поначалу малыш ел сцеженное молоко из бутылки, потом несколько месяцев брал грудь только с пластиковыми накладками.
Помимо молока, сын получал и смесь. Это было важно, чтобы он поскорее добрал вес до нормы. Моей задачей было контролировать, чтобы он ел достаточно, поэтому я ежедневно взвешивала не только сына, но и каждый его подгузник.
Лечение дочки. С дочерью все было сложнее: она была вялой и почти все время спала. В больнице ее оставили в кувезе, мне не разрешали брать ребенка на руки и прикладывать к груди. Зато можно было проводить рядом с кувезом хоть целый день, самостоятельно кормить дочь из бутылочки, фотографировать и снимать видео для родственников.
Условия для сцеживания тоже стали гораздо лучше: можно было пользоваться молокоотсосом, причем в больнице эти устройства тоже были, но у меня оставался свой еще с прошлой беременности. Правда, из соображений стерильности сцеживаться можно было только в отдельной комнате, куда пускали исключительно в специальных халатах и шапочках. Скажу честно, сцеживаться в компании еще десятка женщин — специфический опыт.
Удивительно, но для матерей в детских больницах, которые специализируются на помощи новорожденным, созданы минимальные условия. Например, врачи требуют соблюдать диету для кормящих, но при этом в столовой кормят блюдами, которые ей не соответствуют, — частенько мне приходилось перебиваться только хлебом. Во вторую беременность я уже знала, что специальная диета кормящей матери не нужна, но давление врачей все равно ощущала.
Еще в больницах медсестры не помогают разобраться с уходом за младенцем. Обычно такую помощь оказывают в роддомах, но в реанимации набраться знаний не получилось, а в больнице уже ожидали, что матери все знают. А если женщине после родов самой требуется наблюдение врача, получить помощь можно только после выписки из больницы.
Когда я лежала с сыном, у меня поднялась температура — меня моментально отправили домой, хотя оказалось, что это случилось из-за лактостаза. Во второй раз я тоже выписалась досрочно из-за плохого самочувствия, но до выписки дочери ежедневно привозила ей сцеженное молоко.
Последствия преэклампсии для меня и детей
Оба раза дети проводили в больнице около трех недель: за это время врачи успевали завершить курс антибиотиков против внутриутробных инфекций и убедиться, что малыши хорошо набирают вес. Сын выписался с весом 3100 г, то есть набрал 655 г с рождения. А дочь выписалась с весом 2500 г — с рождения набрала чуть меньше полукилограмма.
Сын растет и развивается хорошо, никаких последствий для его здоровья не было. В первые месяцы после рождения дочки нас беспокоили слишком частые и обильные срыгивания. Врачи говорили, что это из-за недоразвитости пищеварительной системы и пройдет само, — так и случилось. Сейчас ей два с половиной года, никаких проблем со здоровьем у нее нет.
У меня самой последствия преэклампсии проходили не сразу: еще пару недель после родов сохранялись отеки, в глазах темнело, когда я вставала с кровати, а давление поднималось. Но никакого лечения после родов я уже не получала, поскольку в детских больницах, куда нас переводили, не было ни специалистов для помощи роженицам, ни даже взрослого тонометра. К счастью, через две-три недели все симптомы проходили сами собой.
Врачи так и не смогли объяснить, почему я столкнулась с преэклампсией. Я не уверена, что когда-нибудь еще решусь на беременность: полученный опыт не вдохновляет повторять все это снова.
Запомнить
- Преэклампсия — одно из наиболее распространенных осложнений беременности, поражающее от 2 до 8% беременных. Она проявляется повышенным артериальным давлением и появлением белка в моче. Без лечения преэклампсия может привести к эклампсии, то есть судорогам, и другим осложнениям.
- Риск преэклампсии рассчитывают во время скрининга на 11—13 неделях беременности, а также с помощью специального калькулятора. При высоком риске женщине назначают профилактический прием низких доз аспирина.
- Если преэклампсия уже проявилась, выписывают препараты для снижения артериального давления и магнезию для профилактики эклампсии.
- Преэклампсия нередко приводит к задержке развития плода, из-за чего врачи стимулируют роды. В результате ребенок может родиться недоношенным.
- Во время беременности важно вовремя пройти первый скрининг, не пропускать плановые приемы и сдавать анализ мочи перед каждым посещением женской консультации во второй половине срока. Это позволит предотвратить преэклампсию или вовремя ее обнаружить и взять под контроль.
Болезнь повлияла на образ жизни или отношение к ней? Поделитесь своей историей