«Любые инфекции могут приводить к тяжелой болезни»: педиатр о вакцинации детей
Поговорили с Романом Шияном — педиатром клиники DocDeti, автором книги «Рота вирусов и батальон бактерий: Книга о детских инфекциях».
Вы узнаете, какие детские инфекции действительно опасны, почему не стоит ходить на «ветряночные вечеринки», когда детям противопоказана вакцинация, как снизить риск нежелательных явлений после прививки и нужно ли искать импортные вакцины, если есть российские.
Что вы узнаете
- Правда ли, что иммунитет после болезни крепче и долговременнее, чем после вакцинации?
- Можно ли ходить на «ветряночные вечеринки»?
- Почему нельзя вакцинировать детей только от смертельно опасных инфекций?
- Стоит ли делать прививки сверх тех, что входят в Национальный календарь?
- Можно ли с помощью вакцинации полностью исключить риск опасных инфекционных заболеваний, например менингита?
- В последнее время много сообщений о вспышках коклюша и кори. Почему они случаются и как от них защититься?
- Как защитить от кори детей до года?
- Можно ли делать прививки детям со «слабым» иммунитетом или хроническими болезнями?
- Какие ложные причины медотвода от вакцинации встречаются чаще всего? Как родителям отстоять право сделать прививку, когда нет реальных противопоказаний?
- Стоит ли перед прививкой дать ребенку антигистаминный препарат?
- Правда ли, что после прививок нельзя купаться и ходить в бассейн?
- Что делать, если поднялась температура после прививки?
- Что делать, если на месте прививки появилось уплотнение?
- Какие еще изменения самочувствия после прививки — норма, а когда стоит насторожиться?
- Часто ли вы встречаете родителей, отказывающихся от вакцинации детей? Как вы их переубеждаете?
- Какие вакцины лучше — отечественные или импортные?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам
Правда ли, что иммунитет после болезни крепче и долговременнее, чем после вакцинации?
Все зависит от конкретной болезни и конкретной вакцины. Например, после перенесенной кори обычно формируется пожизненный иммунитет, случаи повторного заболевания крайне редки, а после перенесенного коклюша иммунитет нестойкий и непродолжительный, нередко встречаются повторные заболевания.
При использовании живых ослабленных вакцин, например против кори, формируется довольно длительный и напряженный иммунитет. В случае инактивированных вакцин, например против коклюша или гриппа, полученный иммунитет может быстро угасать, поэтому для его поддержания требуются ревакцинации.
При этом существуют инфекционные болезни, после которых иммунитет не формируется, в то время как курс вакцинации защищает по меньшей мере на 10 лет. Пример такой инфекции — столбняк.
В любом случае вакцинация предпочтительнее, чем болезнь, так как риск серьезных осложнений после вакцинации многократно ниже такого риска в случае заболевания.
Можно ли ходить на «ветряночные вечеринки»?
Раньше был выбор: заболеть ветряной оспой в детстве или во взрослом возрасте. Известно, что у взрослых ветряная оспа протекает в среднем тяжелее и с более высоким риском осложнений по сравнению с детьми. Так как встреча с ветряной оспой была практически неизбежной, до появления вакцины было широко распространено убеждение, что смысл в посещении «ветряночных вечеринок» есть. Сейчас ситуация иная: можно вообще не болеть ветрянкой или перенести ее в легкой форме благодаря вакцинации.
Ветряная оспа у детей неприятна и в легкой форме: нередко дети вынуждены пропускать долгожданные утренники, туристические поездки или важные экзамены. В большинстве случаев заболевание протекает легко, но заранее никогда неизвестно, как все будет происходить у конкретного ребенка. Нередко возникает необходимость в обращении за неотложной помощью или даже госпитализации. В 2022 году в России зарегистрировали шесть случаев смерти от ветряной оспы — пять среди детей и один среди взрослых.
Водить детей на «ветряночные вечеринки» не стоит еще и потому, что тяжесть течения ветряной оспы зависит от инфицирующей дозы. Например, известно, что дети, которые заразились от члена семьи, болеют в среднем тяжелее, чем после заражения при эпизодическом контакте. Поэтому «ветряночные вечеринки», где все специально устроено так, чтобы дети получили большую инфицирующую дозу, могут приводить к более тяжелому течению болезни.
Почему нельзя вакцинировать детей только от смертельно опасных инфекций?
Многие возбудители инфекционных заболеваний могут вызывать широкий спектр клинических проявлений: от бессимптомных инфекций или легкого заболевания до тяжелой болезни, которая может привести к смерти. Хотя, конечно, возбудители различаются по частоте, с которой они вызывают те или иные клинические формы болезни у людей.
Например, при заражении вирусом бешенства человек умирает практически гарантированно, если ему своевременно не провести курс постконтактной вакцинации. Достоверно известно всего о нескольких случаях, когда люди заболели бешенством и не умерли от него. В то же время ветряная оспа — очень распространенное заболевание, и у большинства детей она протекает легко.
Однако часто оказывается, что шансы серьезно пострадать от распространенной инфекции, которая считается легкой, выше, чем от редко встречающейся, но куда более опасной. В 2022 году в России зарегистрировали два случая смерти от бешенства и шесть — от ветряной оспы. Какую болезнь можно назвать более опасной?
Стоит ли делать прививки сверх тех, что входят в Национальный календарь?
Решение о включении вакцинации в Национальный календарь принимают во многом по экономическим и организационным причинам. Чтобы добавить в него вакцину, нужно гарантировать всем жителям России возможность ее получить.
Сделать это возможно в основном только с вакцинами российских производителей либо с теми, которые производят на территории России. Импортные вакцины стоят дорого, а их поставки ненадежны. Регулярно появляются сообщения, что через год или два в Национальный календарь добавят вакцины против ветряной оспы, ротавирусной и менингококковой инфекции, но каждый раз этот процесс затягивается.
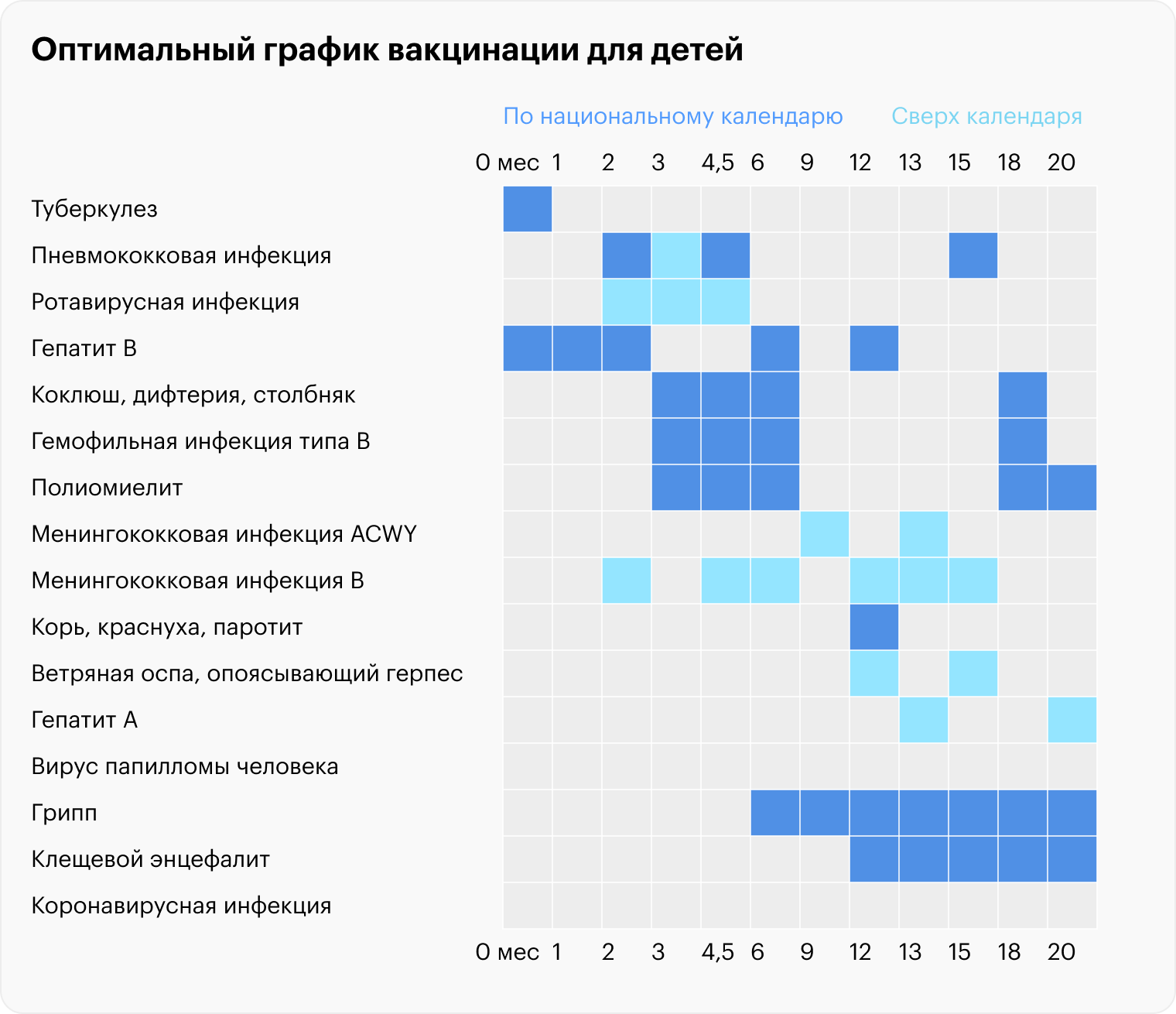
Национальный календарь стоит рассматривать как программу минимум: это вакцинация, доступная по ОМС, у каждого гражданина есть возможность получить ее бесплатно. Что касается вакцин, которые пока в этот список не включены, их нередко тоже можно получить бесплатно. Во многих регионах работают расширенные региональные календари вакцинации — например, в Москве и Свердловской области можно дополнительно вакцинировать ребенка против менингококковой инфекции, ветряной оспы, гепатита A, ротавирусной инфекции.
В регионах, где нет таких программ, вакцины, не входящие в Национальный календарь, тоже бывают доступны по ОМС. Нередко они есть в поликлинике, но врачи не информируют пациентов об их наличии, и препараты остаются невостребованными, пока не истечет срок годности. Поэтому можно уточнить в поликлинике, нет ли возможности провести у них вакцинацию сверх Национального календаря.
Помимо прививок, которые входят в Национальный календарь, желательно вакцинировать ребенка против ротавирусной инфекции, гепатита A, менингококковой инфекции, ветряной оспы и инфекций, вызываемых вирусами папилломы человека. Дополнительно может понадобиться вакцинация против инфекций, распространенных только в определенной местности, например клещевого энцефалита, и по эпидемическим показаниям — если случилась вспышка инфекционного заболевания, для профилактики которого доступна вакцина.
Можно ли с помощью вакцинации полностью исключить риск опасных инфекционных заболеваний, например менингита?
Менингит могут вызывать разные возбудители: вирусы, бактерии, значительно реже грибки и паразиты.
Вирусные менингиты. Вирусные менингиты встречаются чаще, они приносят много страданий, но обычно заканчиваются выздоровлением. В довакцинную эпоху самым частым возбудителем менингита у детей был вирус эпидемического паротита, также известный как возбудитель «свинки».
В настоящее время для профилактики заболеваний, вызываемых вирусом эпидемического паротита, широко применяют вакцинацию. Теперь самыми частыми возбудителями менингита стали разнообразные энтеровирусы, в том числе вирусы Коксаки и эховирусы. Против них пока нет широко доступных вакцин, но мытье рук с мылом может несколько снизить риск заражения этими инфекциями.
По большому счету любая инфекция может привести к разным последствиям у разных людей. Энтеровирусная инфекция у одного человека будет протекать бессимптомно, а у другого вирус проникнет в клетки оболочек головного мозга, будет в них размножаться и приведет к менингиту.
Энтеровирусы очень заразны, и у некоторых людей они могут выделяться до нескольких недель после выздоровления. Поэтому вспышки энтеровирусных менингитов будут происходить и дальше, нам придется с этим жить.
Бактериальные менингиты. Менингиты, вызванные бактериями, чаще приводят к инвалидности и летальным исходам, но встречаются реже, чем вирусные. До 90% всех случаев бактериального менингита приходится на три возбудителя: пневмококки, менингококки и гемофильные палочки типа b. Против инфекций, которые они вызывают, доступны вакцины.
Вакцинация против пневмококковой инфекции и инфекций, вызываемых гемофильными палочками типа b, входит в Национальный календарь. Вакцинацию против менингококковой инфекции проводят только по эпидемическим показаниям, но она доступна по ОМС лишь в части регионов. В России ежегодно фиксируют 400—800 случаев менингококкового менингита и менингококцемии , до 10—20% из них приводят к смерти пациентов.
- 12 000 ₽
- в среднем стоит полный курс вакцинации от менингококковой инфекции в России
В последнее время много сообщений о вспышках коклюша и кори. Почему они случаются и как от них защититься?
Коклюш. Для коклюша характерны циклические подъемы заболеваемости: раз в несколько лет, когда накапливается определенное количество людей, восприимчивых к инфекции.
За подъемом следует снижение заболеваемости, которое длится несколько лет и затем сменяется новым подъемом. Такая цикличность характерна для многих инфекций, передающихся воздушно-капельным путем. Но на этот закономерный процесс могут накладываться и дополнительные факторы:
- Один из таких факторов — повышение информированности врачей и пациентов о коклюше и его симптомах. Невозможно диагностировать болезнь, если о ней не знаешь.
- Появляются более чувствительные и доступные методы лабораторной диагностики коклюша.
- Система регистрации и учета заболеваемости совершенствуется, поэтому мы обладаем более полной информацией о вспышках.
- Возможно, меняется сам возбудитель болезни. Разработка вакцин — это часть своеобразной гонки вооружений между человеком и возбудителями инфекционных болезней. Некоторые бактерии могут приобретать способность уклоняться от иммунитета, формируемого вакцинами. Со временем они шире распространяются — это приводит к росту заболеваемости.
- Есть два варианта вакцин от коклюша — цельноклеточные и бесклеточные. Раньше использовали в основном цельноклеточные вакцины, они обеспечивают более напряженный и длительный иммунный ответ, но при этом чаще вызывают нежелательные реакции. Родители и врачи часто отказываются от них в пользу бесклеточных вакцин. Использование последних связано с меньшей частотой побочных эффектов, но иммунитет они формируют менее напряженный и длительный. Кроме того, судя по всему, цельноклеточные вакцины снижают риск не только заболевания, но и бессимптомного носительства, которое может играть важную роль в распространении инфекции. Бесклеточные коклюшные вакцины, по имеющимся данным, в меньшей степени влияют на носительство.
- Охват вакцинацией тоже может иметь значение. Чем больше людей отказывается от вакцинации против коклюша, тем больше вероятность вспышек болезни.
Корь. Хотя для кори тоже характерна цикличность, в большей степени на вспышки этой болезни влияет именно охват вакцинацией. Известно, что в тех регионах мира, где он снижается, быстро растет заболеваемость.
Корь — одна из самых заразных инфекций. В довакцинную эпоху практически не было взрослых, которые в детстве не переболели ей.
Как защитить от кори детей до года?
В России вакцина против кори доступна для большинства детей старше года и для детей старше восьми месяцев, если известно, что у их матери не было антител против кори во время беременности. Вакцинация от кори в более раннем возрасте может оказаться неэффективной, если у ребенка есть материнские антитела: они могут мешать формированию иммунитета на вакцину.
Чтобы защитить невакцинированного ребенка, нужно, во-первых, убедиться, что вакцинация против кори проведена всем, кто живет с ним или ухаживает за ним, включая родителей, старших детей, бабушек, няню. Во-вторых, в случае контакта ребенка с больным корью ему вводят иммуноглобулин: это может снизить риск заболевания или уменьшить тяжесть болезни.
Можно ли делать прививки детям со «слабым» иммунитетом или хроническими болезнями?
Частые ОРВИ. Это зависит от того, что мы называем «слабым» иммунитетом. Бывает, что ребенок, который ходит в детский сад, болеет ОРВИ по 10 раз в год и чаще, и родители считают, что у него ослаблен иммунитет. Но обычно это не так: дети, которые посещают детский сад, часто болеют респираторными вирусными инфекциями, это не признак «ослабленного» иммунитета.
Для таких детей нет ограничений по вакцинации. Однако в острый период болезни, когда у ребенка повышена температура, прививки обычно не ставят.
Иммунодефициты. Детям с генетически обусловленными — «настоящими» — иммунодефицитами и детям, которые получают иммуносупрессивную терапию , некоторые вакцины могут быть противопоказаны. Решение принимают индивидуально в зависимости от клинической ситуации: например, живые ослабленные вакцины могут быть противопоказаны, а инактивированные — нет.
Аллергия. Детей во время обострения аллергической болезни, атопического дерматита или бронхиальной астмы обычно не вакцинируют. Но это временное противопоказание: в период ремиссии, когда выраженность симптомов болезни уменьшается, можно проводить плановую вакцинацию.
Детский церебральный паралич (ДЦП). ДЦП — не только не противопоказание, но, наоборот, показание для расширенной вакцинации. Дети с этим состоянием склонны к более тяжелому течению и пневмококковых инфекций, и гриппа, и многих других инфекционных болезней.
Расстройства аутистического спектра (РАС). Детей с РАС мы тоже вакцинируем без ограничений, если у них нет других реальных противопоказаний к вакцинации, которые не связаны с этим состоянием.
В целом, если у ребенка острое заболевание или обострение хронического, плановую вакцинацию откладывают. После нее бывают нежелательные реакции, в том числе повышение температуры, нарушение самочувствия. Если ребенок болеет, может быть сложно определить, являются эти симптомы побочным эффектом иммунизации или проявлением осложненного течения болезни. Для экстренной вакцинации, например против бешенства, абсолютных противопоказаний не существует.
Какие ложные причины медотвода от вакцинации встречаются чаще всего? Как родителям отстоять право сделать прививку, когда нет реальных противопоказаний?
Каких только причин для ложных медотводов от вакцинации я не встречал: любое физиологическое состояние ребенка, например желтуху новорожденных , могут счесть показанием к отказу от прививок.
Ложные медотводы нередко дают узкие специалисты, например неврологи, в сферу компетенции которых не входит определение противопоказаний к вакцинации. Решение о том, можно ли вакцинировать ребенка, должен принимать педиатр. Если он не видит противопоказаний по возрасту, ребенка прививают.
Если же сам педиатр отказывает в вакцинации исходя из сомнительных причин, можно попросить его дать письменный отказ. В большинстве случаев врач не захочет это делать и вакцинирует ребенка. Если у родителей есть силы и желание, можно изучить методические указания по проведению вакцинации. В этом документе в том числе перечислены истинные и ложные медотводы, на них можно ссылаться в разговоре с врачом.
Еще важно понимать, что врачи дают такие медотводы не из злого умысла. Просто они считают, что для них безопаснее не сделать прививку, чем сделать. Бывает, что после прививки с ребенком случается какое-то несчастье, не связанное с самой вакцинацией, однако обязательно найдется тот, кто скажет: «Это все из-за прививки». Защититься врачу в этом случае будет непросто, поэтому многие предпочитают не связываться.
Стоит ли перед прививкой дать ребенку антигистаминный препарат?
Не существует убедительных данных, которые бы показывали, что прием антигистаминных средств снижает риск нежелательных реакций после вакцинации. Рекомендации дать ребенку антигистаминное средство до или после прививки в основном встречаются на территориях бывшего Советского Союза.
Правда ли, что после прививок нельзя купаться и ходить в бассейн?
Таких ограничений после вакцинации нет: можно купаться и мочить место укола. Если ребенок ходит в бассейн, отменять поход тоже не нужно. Ведь если у ребенка поднялась температура после прививки или есть недомогание, он и сам, скорее всего, откажется от этих активностей.
Что делать, если поднялась температура после прививки?
Инактивированные вакцины. Повышение температуры бывает у 5—15% детей в течение одного-двух дней после вакцинации.
Живые вакцины. После иммунизации вакциной против кори повышение температуры может возникать через 5—15 дней.
В случае повышения температуры, если ребенок хорошо себя чувствует, можно ничего не делать. Если же ребенок из-за температуры страдает — снижается его активность, он отказывается от еды, становится капризным, — можно дать жаропонижающее средство: парацетамол или ибупрофен.
Разницу между лихорадкой после вакцинации и лихорадкой в связи с распространенными детскими инфекциями чаще всего не определить. Но родителю и не всегда нужно это понимать.
Если температура прошла в течение одного-двух дней и ребенка уже ничто не беспокоит, не особо важно, из-за чего она поднималась. А если температура не проходит за пару дней, стоит показать ребенка врачу, потому что вакцины, в частности инактивированные, редко вызывают лихорадку такой длительности и другие симптомы, например сопли или кашель.
Что делать, если на месте прививки появилось уплотнение?
Если это небольшая красноватая припухлость в месте инъекции, она в большинстве случаев проходит самостоятельно за несколько дней. Это не опасно, и делать ничего не нужно.
Иногда возникает плотный инфильтрат — когда часть вакцины, предназначенной для внутримышечного введения, попадает под кожу. У маленьких детей это нередко случается, потому что они могут сопротивляться уколу. Такое уплотнение проходит в течение нескольких недель, иногда месяцев.
Если же родитель видит, что шишка выглядит необычно, она очень болезненная или на месте укола возник гнойник, ребенок плохо себя чувствует — стоит проконсультироваться с педиатром.
Какие еще изменения самочувствия после прививки — норма, а когда стоит насторожиться?
Удобнее исходить из того, какие реакции на прививки будут ожидаемыми. Для инактивированных вакцин это:
- Повышение температуры в течение одного-двух дней после прививки.
- Местная реакция в виде покраснения, припухлости и болезненности в течение нескольких дней после прививки.
Реакции на живые вакцины могут быть разными.
Вакцина против кори. Через 5—15 дней после введения вакцины возможно повышение температуры, которое длится чаще всего один-два дня, иногда дольше. Бывает, что оно сопровождается пятнистыми высыпаниями.
Вакцина против краснухи. Реакция может включать увеличение лимфоузлов через 1—2 недели и мелкопятнистые высыпания, но эти явления самостоятельно проходят в течение нескольких дней.
Вакцина против паротита. Через несколько дней могут увеличиться околоушные слюнные железы, но они тоже должны вернуться в норму в течение нескольких дней.
Вакцина против ветрянки. Через 1—6 недель могут появиться мелкие высыпания, обычно они не сопровождаются кожным зудом или формированием на их месте корочек.
Стоит заранее узнать у врача, каких реакций после прививки следует ожидать. Если появляются симптомы, непохожие на описанные врачом или в инструкции к вакцине, нужно проконсультироваться со специалистом.
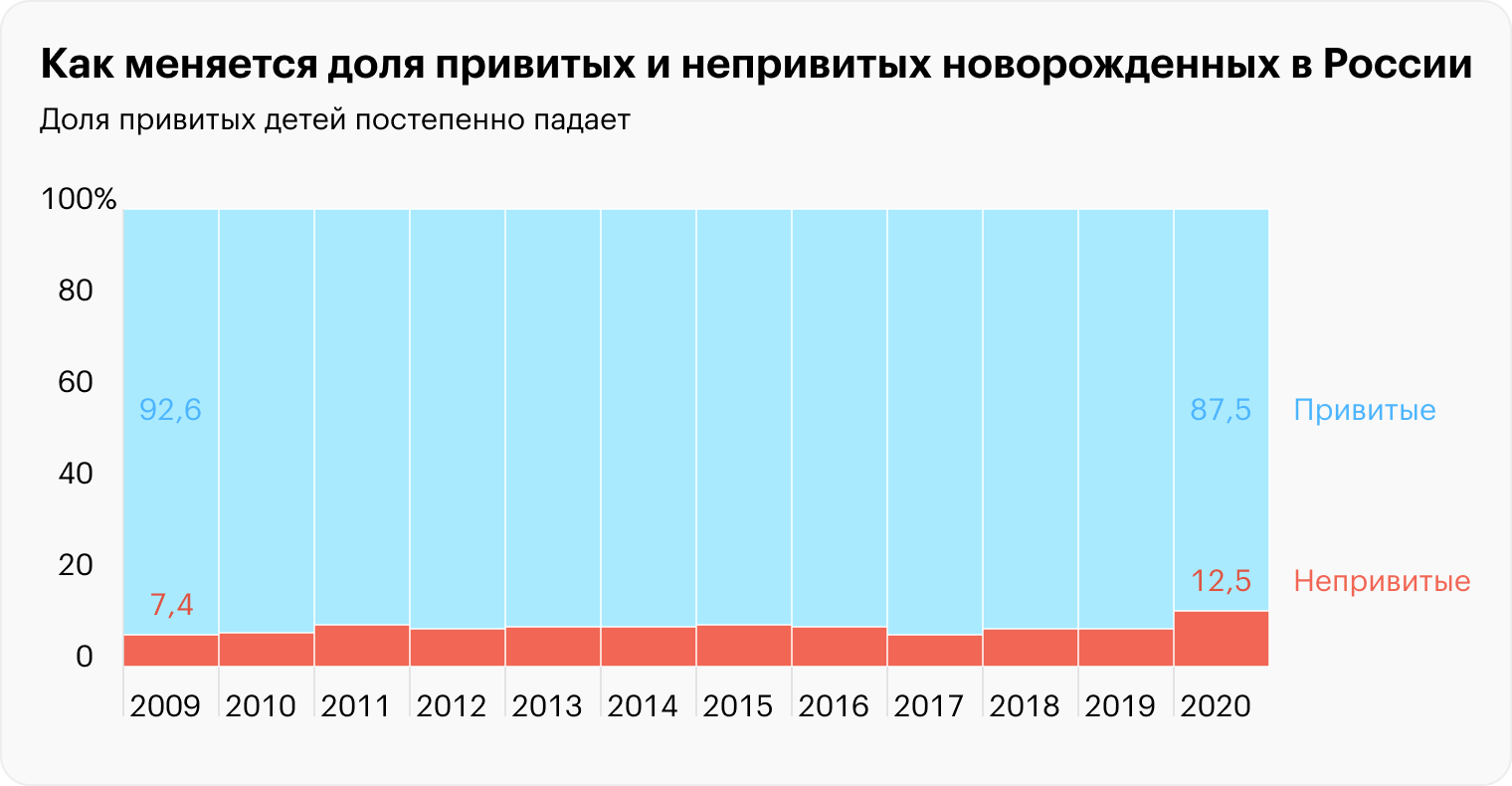
Часто ли вы встречаете родителей, отказывающихся от вакцинации детей? Как вы их переубеждаете?
Мне кажется, врач не должен никого ни в чем переубеждать. Я стараюсь понять, почему родитель против вакцинации. По моим наблюдениям, 5—10% людей невозможно убедить в эффективности и безопасности вакцинации. Часто это люди, которые склонны к магическому мышлению, никакие рациональные аргументы не заставят их изменить взгляды.
Большинство людей, отказывающихся от вакцинации, где-то услышали или прочитали, что кому-то она навредила, поэтому решили, что прививки делать не надо. Такие люди более открыты — если им предоставить рациональные аргументы, объяснить значение результатов исследований и суть вакцинации, они часто меняют свое мнение.
Такие разговоры требуют много времени и сил, у большинства участковых педиатров, которые работают в условиях временных ограничений приема, нет возможности детально разговаривать с родителями.
Какие вакцины лучше — отечественные или импортные?
Короткий ответ такой: годятся любые доступные вакцины.
Определить, какие вакцины считать импортными, а какие — отечественными, бывает непросто. Есть вакцины, которые полностью производят за рубежом и к нам импортируют — с ними все ясно. А есть вакцины, которые, допустим, производят во Франции, но по шприцам и коробочкам разливают в России — в этом случае они импортные или отечественные? А если вакцина изначально западного производства, но сейчас оно полностью локализовано в России? Или когда вакцина отечественная, но антигены для нее закупают у зарубежного производителя?
В любом случае нет данных, позволяющих однозначно ответить на вопрос о том, вакцины какого производства лучше. Для меня как врача вакцины западного производства просто удобнее. По ним обычно опубликованы результаты большого количества исследований и подробные рекомендации по применению. Я знаю, что смогу легко найти данные о том, как поступить в той или иной нестандартной ситуации.
С российскими вакцинами бывает по-другому. Опубликованных результатов исследований обычно меньше, инструкции к вакцинам не меняются годами, часто оказывается неясно, что делать в нестандартных ситуациях — например, в случаях нарушения графика вакцинации, при ошибочном введении вакцин или у людей с некоторыми заболеваниями.
Преимущества отечественных вакцин — более низкая стоимость и более высокая доступность. При выборе вакцины для своего ребенка я бы исходил скорее из финансовых соображений. В ситуации, когда расходы на желаемую вакцину предполагают отказ от чего-то другого, я бы предпочел более доступную отечественную вакцину.
Запомнить
- Многие инфекции, даже те, что чаще всего протекают в легких формах, могут приводить к тяжелой болезни и даже летальному исходу.
- Вакцины, которые не входят в Национальный календарь, бывают доступны по ОМС в рамках специальных программ в некоторых регионах. Они также могут быть в поликлиниках тех регионов, где таких программ нет. Лучше уточнять у участкового педиатра, что есть в наличии.
- Разные вакцины могут вызывать разные нежелательные реакции. Следует выяснить у врача, чего ждать. Если возникли реакции, не упомянутые врачом или в инструкции к вакцине, нужно обратиться к педиатру.
- Причин для реального медотвода от вакцинации мало, в большинстве случаев противопоказания временные.
- Вакцины и российского, и импортного производства эффективны. Однако по импортным вакцинам обычно больше опубликованных данных, что может быть удобнее для врачей.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov