Вопросы эндокринологу о болезнях щитовидной железы
Поговорили с Денисом Лебедевым — эндокринологом и научным сотрудником Института эндокринологии НМИЦ им. Алмазова.
Вы узнаете, почему нарушается функция щитовидной железы, какую роль в этом играют аутоиммунные заболевания, когда и как нужно лечить гипотиреоз, кому подходит комбинированная терапия, стоит ли контролировать уровень антител к щитовидной железе и что делать, если развился тиреотоксикоз.
Что вы узнаете
- Какие заболевания щитовидной железы чаще всего приводят к нарушениям ее функции?
- Если у человека гипотиреоз, это всегда означает аутоиммунный тиреоидит?
- Почему развивается аутоиммунный тиреоидит?
- Что такое субклинический гипотиреоз? Надо ли его лечить?
- Может ли функция щитовидной железы восстановиться при явном гипотиреозе?
- Правда ли, что гипотиреоз с возрастом будет у всех?
- Как ставят диагноз при аутоиммунном тиреоидите? Нужно ли сдавать анализы на антитела к щитовидной железе?
- Стоит ли контролировать уровень антител к щитовидной железе во время лечения аутоиммунного тиреоидита?
- Что делать, если антитела к щитовидной железе повышены, а гипотиреоза нет?
- Нужен ли регулярный скрининг на функцию щитовидной железы, чтобы вовремя выявить гипотиреоз?
- Как лечат аутоиммунный тиреоидит? Есть ли методы лечения кроме заместительной терапии гормонами?
- Врачи в России назначают комбинированную терапию гипотиреоза? Она лучше терапии только L-тироксином?
- Правда ли, что при приеме L-тироксина может повыситься раздражительность и появиться другие жалобы?
- Правда ли, что при гипотиреозе сложно похудеть?
- Что такое болезнь Грейвса и почему она возникает?
- Как ставят диагноз при болезни Грейвса?
- Как лечат тиреотоксикоз?
- После удаления щитовидной железы нужно всю жизнь принимать гормоны?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Какие заболевания щитовидной железы чаще всего приводят к нарушениям ее функции?
Аутоиммунные заболевания щитовидной железы — наиболее частые среди тех, что приводят к нарушениям ее функции. Например, узлы щитовидной железы тоже встречаются достаточно часто, но в большинстве случаев они никак не влияют на функцию органа, хотя и могут со временем вызывать какие-то нарушения.
Основных болезней две:
- Если речь идет о снижении функции щитовидной железы, гипотиреозе, то первое заболевание, про которое думает врач, — аутоиммунный тиреоидит.
- Если, наоборот, мы говорим про избыток гормонов щитовидной железы, тиреотоксикоз, то самая частая причина — болезнь Грейвса. Это первое, что исключается.
При этом аутоиммунный тиреоидит встречается чаще, чем болезнь Грейвса.
Сейчас мы видим рост числа случаев аутоиммунных заболеваний, в том числе и щитовидной железы. Пока причины этого обсуждаются. С одной стороны, меняется жизнь людей, с другой — улучшаются методы диагностики, такие болезни лучше выявляют. Например, люди чаще сдают анализы на гормоны щитовидной железы.
Если у человека гипотиреоз, это всегда означает аутоиммунный тиреоидит?
Нет, еще могут быть временные изменения функции щитовидной железы. Одна из причин — различные тиреоидиты, то есть воспалительные процессы в щитовидной железе.
Например, есть подострый тиреоидит, когда после обычного ОРВИ появляются боли в щитовидной железе. При этом заболевании можно увидеть сначала тиреотоксикоз, потом гормоны приходят в норму, а потом может быть временный гипотиреоз, который у небольшого процента людей сохранится навсегда. То же самое касается некоторых других тиреоидитов.
Кроме того, есть препараты, нарушающие функцию щитовидной железы. Самый известный — амиодарон, им лечат нарушения ритма в кардиологии, в его молекуле много йода. Из-за этого у части людей может развиться гипотиреоз. Такой же эффект может быть после некоторых онкологических препаратов.
Кроме того, есть радиационные нарушения функции щитовидной железы. Например, после лучевой терапии области головы и шеи из-за какого-либо рака.
При этом в большинстве случаев причиной гипотиреоза будет аутоиммунный тиреоидит.
Почему развивается аутоиммунный тиреоидит?
Аутоиммунный тиреоидит, как и все аутоиммунные заболевания, возникает, когда иммунная система начинает воспринимать клетки организма как чужие, в этом случае — щитовидной железы.
Неизвестно, почему это происходит. Есть генетическая предрасположенность, которая при прочих равных условиях делает так, что иммунная система избыточно реагирует на некие сигналы. Повлиять на работу этих генов пока невозможно.
Также эффект оказывают факторы окружающей среды, про которые сейчас известно еще меньше. Непонятно, в какой последовательности и какие факторы должны воздействовать на человека, чтобы у него реализовалась генетическая предрасположенность и развилось заболевание.
Скорее всего, единого механизма развития аутоиммунного тиреоидита нет, к болезни могут привести разные события.
Например, есть интересная гипотеза, что запустить иммунный ответ против собственных клеток может встреча с определенными вирусами и бактериями. Для некоторых аутоиммунных заболеваний находили микроорганизмы, способные «маскироваться» под клетки организма, у них появляются антигены, похожие на антигены клеток человека. Это называют молекулярной мимикрией. После контакта с такими патогенами иммунная система может «научиться» агрессивно реагировать и на собственные клетки.
Также есть данные, что факторами риска могут быть радиация, некоторые химические вещества, стресс. Еще спровоцировать аутоиммунный процесс может беременность, потому что в этот период и после родов идет перестройка иммунной системы. На практике часто бывает так, что у женщины все было в порядке, а через несколько месяцев после рождения ребенка появляется аутоиммунный тиреоидит.
В настоящий момент никаких методов профилактики аутоиммунного тиреоидита не существует. Пока врачи могут только в какой-то момент диагностировать заболевание и назначить его лечение.
Что такое субклинический гипотиреоз? Надо ли его лечить?
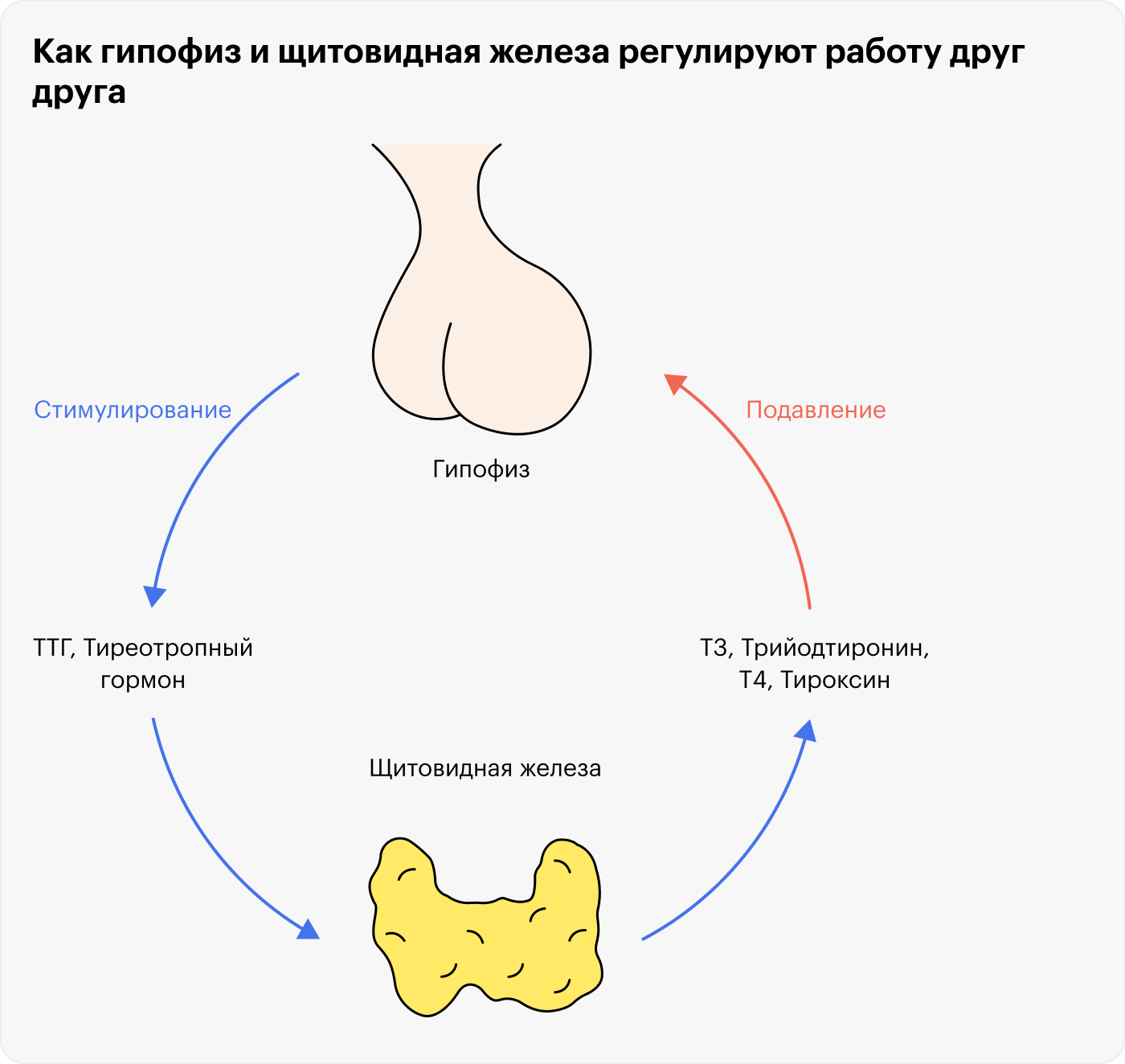
Субклинический гипотиреоз — это ситуация, когда повышен уровень тиреотропного гормона гипофиза, ТТГ, заставляющего щитовидную железу работать, а сами гормоны щитовидной железы, в частности Т4, в норме. Когда гормонов щитовидной железы становится меньше нормы, это уже явный гипотиреоз.
Нормы гормонов, помогающие оценить функцию щитовидной железы
| ТТГ | 0,3—4,5 мМЕ/л |
| Т4 | 9—26 пмоль/л |
| Т3 | 3—9 пмоль/л |
Нормы гормонов, помогающие оценить функцию щитовидной железы
| ТТГ | 0,3—4,5 мМЕ/л |
| Т4 | 9—26 пмоль/л |
| Т3 | 3—9 пмоль/л |
Разделение на субклинический и явный гипотиреоз важно для выбора дальнейшей тактики лечения. Например, если гормоны щитовидной железы снижены, а ТТГ очень высокий, врач сразу начинает заместительную терапию гормонами щитовидной железы.
При субклиническом гипотиреозе терапия нужна не всегда. Там все зависит от жалоб, возраста пациента, уровня ТТГ, факта планирования беременности, если речь идет про женщину. Врач оценивает все факторы и принимает решение: сразу лечить или наблюдать.
При субклиническом гипотиреозе есть большая вероятность того, что уровень ТТГ сам по себе придет в норму. На этом основано много историй успеха альтернативных методов лечения. Людям с повышенным ТТГ назначают странные схемы терапии, потом анализы нормализуются не потому, что человека лечили, а потому, что так течет заболевание. Вероятность такого исхода выше, если уровень ТТГ повышен не сильно — до 10 мМЕ/л.
Обычно, когда субклинический гипотиреоз выявляют в первый раз, человека просто наблюдают — если это происходит не во время беременности и не на этапе ее планирования. Через три месяца анализ на ТТГ повторяют.
Если субклинический гипотиреоз выявлен во время беременности или есть явные симптомы, обсуждается лечение, которое может быть временным.
Сам факт назначения гормонов при субклиническом гипотиреозе не означает, что человек должен пожизненно их принимать. У части пациентов это будет временной историей, врач может отменить препарат через какое-то время.
Например, такое часто бывает у беременных женщин, когда ТТГ выше целевых значений, пациентка всю беременность принимает гормоны, после родов их отменяют — и зачастую функция щитовидной железы остается в норме.
Может ли функция щитовидной железы восстановиться при явном гипотиреозе?
Скорее всего, в этом случае она не восстановится, но бывают редкие исключения. Также есть сложность в том, что для проверки спонтанного восстановления функции органа нужно отменить терапию.
В целом такие ситуации бывают. Например, человек пять лет принимает левотироксин, потом по каким-то причинам его отменяют, а функция щитовидной железы в норме.
Однако отменой терапии не стоит заниматься самостоятельно. Лучше прийти к врачу и обсудить этот вопрос, потому что не всегда это возможно и нужно. Так, если исходный ТТГ был очень высоким, маловероятно, что функция щитовидной железы когда-либо восстановится.
Правда ли, что гипотиреоз с возрастом будет у всех?
С возрастом вероятность развития аутоиммунного тиреоидита действительно увеличивается. Но надо понимать, что по мере старения организма работа щитовидной железы изменяется в любом случае.
Сейчас много обсуждают то, что у пожилых людей верхняя граница ТТГ должна быть выше. То есть у людей старше 65 лет ТТГ до 7 мМЕ/л будет считаться возрастной нормой, лечения не нужно, только наблюдение. А если с такими показателями анализов придет девушка 25 лет, ей назначат терапию.
Как ставят диагноз при аутоиммунном тиреоидите? Нужно ли сдавать анализы на антитела к щитовидной железе?
Чтобы врач поставил диагноз «аутоиммунный тиреоидит», ему нужны три критерия:
- Положительные антитела к тиреопероксидазе (ТПО) или тиреоглобулину (ТГ).
- Изменения на УЗИ щитовидной железы, характерные для аутоиммунного тиреоидита. Обычно их записывают как диффузные изменения, чередование участков сниженной и повышенной эхогенности.
- Нарушение функции щитовидной железы, то есть гипотиреоз. В редких случаях — тиреотоксикоз как временная фаза аутоиммунного тиреоидита.
Однако не у всех пациентов с положительными антителами и изменениями на УЗИ будет нарушена функция щитовидной железы. То есть аутоиммунный тиреоидит не равно гипотиреоз, он будет не у всех пациентов, а у некоторых, даже если появится, не будет пожизненным.
При подозрении на гипотиреоз не назначают сразу анализ на антитела к щитовидной железе, сначала смотрят уровень ТТГ. Если он изменен, можно посмотреть уровень гормона щитовидной железы Т4 и антитела к ТПО и ТГ. Это важно, чтобы понять, субклинический гипотиреоз или явный, а также исключить либо подтвердить аутоиммунный тиреоидит. В некоторых ситуациях потом дополнительно делают УЗИ.
Стоит ли контролировать уровень антител к щитовидной железе во время лечения аутоиммунного тиреоидита?
В этом нет необходимости. Анализ используют только в качестве диагностики.
Некоторые приводят аргумент о том, что антитела атакуют щитовидную железу. Однако проблема здесь не столько в антителах, сколько в клетках иммунитета, уже вызвавших в органе аутоиммунное воспаление.
Антитела — вторичное явление, они не будут ключевым фактором развития аутоиммунного процесса. Это просто удобный маркер для постановки диагноза аутоиммунного тиреоидита, потому что их можно посмотреть в крови, не надо делать биопсию щитовидной железы.
Кроме того, исследования показывают, что на фоне снижения антител течение заболевания не меняется. А еще титр антител в крови обладает большой вариабельностью: они могут повышаться, снижаться, приходить в норму по разным причинам.
Уровень антител не всегда коррелирует с тяжестью болезни. У одного человека антитела могут быть повышены в 60 раз, а функция щитовидной железы будет нормальной. А у другого антител в крови может быть чуть больше нормы, но будет явный гипотиреоз. Еще можно видеть ситуации, когда антитела нормализуются с течением времени, а гипотиреоз, наоборот, ухудшается.
Из-за этих факторов нет смысла наблюдать за антителами к щитовидной железе. Это только повышает тревогу человека, когда он видит, например, что показатели выросли. Но это не значит, что заболевание ухудшилось.
На контроле за уровнем антител к щитовидной железе в среде альтернативной медицины построено много манипуляций. Некоторые «доктора» прописывают разные жесткие протоколы лечения, контролируют антитела в динамике. А потом тем людям, у которых уровень антител снизился, говорят, что лечение работает. Однако на функцию щитовидной железы это не влияет.
Что делать, если антитела к щитовидной железе повышены, а гипотиреоза нет?
Действительно, бывает такое, что все гормоны в норме, а антитела к ТПО и ТГ повышены. Что с этим делать — вопрос интересный.
Само по себе наличие антител лечить не нужно. Нет методов, которые бы убирали аутоиммунный процесс, если он действительно есть.
Еще бывают ситуации, когда повышенный титр антител к щитовидной железе не говорит о том, что у человека есть аутоиммунный тиреоидит.
Например, может быть просто носительство антител. Такое часто бывает у близких родственников людей с аутоиммунным тиреоидитом, при этом гипотиреоза у них нет. Таких людей больше, чем тех, у кого разовьется заболевание с нарушением функции щитовидной железы.
Нужен ли регулярный скрининг на функцию щитовидной железы, чтобы вовремя выявить гипотиреоз?
Взрослые люди. Нет установленных норм скрининга на нарушения функции щитовидной железы. Некоторые эксперты советуют контролировать ТТГ раз в пять лет после 35, но по этому поводу нет исследований, которые бы достоверно подтверждали пользу такого скрининга.
Каждый год сдавать анализ на уровень ТТГ здоровому человеку точно не стоит. Как правило, обследование назначают, когда есть подозрение на гипотиреоз.
К сожалению, его симптомы очень неспецифичны, то есть такие же могут встречаться при многих других заболеваниях и состояниях. Например, при железодефицитной анемии, депрессии, даже обычной сильной усталости и эмоциональном выгорании, когда человек давно не отдыхал.
Беременные. Уровень ТТГ всегда проверяют на этапе планирования беременности и после того, как женщина забеременеет. Это нужно, так как гипотиреоз ассоциирован с нежелательными событиями как со стороны протекания беременности, так и со стороны развития плода. Чем сильнее выражен гипотиреоз, тем хуже могут быть последствия.
Также беременным женщинам с повышенным ТТГ назначают анализ на антитела к щитовидной железе, потому что это влияет на тактику лечения.
Например, в общем случае уровень ТТГ от 2,5 до 5 мМЕ/л будет нормой, ничего делать не надо. Если же такой ТТГ выявлен в первом триместре беременности и при этом у женщины повышен титр антител к ТПО, ей надо назначать временную заместительную терапию. Есть исследования, которые подтверждают, что это снижает риски неблагоприятных исходов беременности.
Дети. Уровень ТТГ проверяют у детей, у которых есть задержка в развитии.
Как лечат аутоиммунный тиреоидит? Есть ли методы лечения кроме заместительной терапии гормонами?
Излечивать аутоиммунный тиреоидит медицина пока не умеет. Мы можем поставить диагноз и заместить функцию щитовидной железы, но не можем влиять на аутоиммунный процесс.
Это справедливо для большинства аутоиммунных заболеваний. Просто для некоторых из них разработаны методы, способные подавить активность иммунной системы и снизить интенсивность воспаления. Например, для системной красной волчанки и ревматоидного артрита, где последствия заболевания без специального лечения могут быть тяжелыми.
В случае с аутоиммунным тиреоидитом побочные эффекты такой терапии будут превышать пользу от лечения и даже риски от гипотиреоза. Так, побочные эффекты тех же глюкокортикоидов, подавляющих иммунитет, могут быть тяжелее, чем симптомы дефицита гормонов щитовидки.
Не существует препаратов, которые бы точечно и бережно останавливали аутоиммунный процесс. Причина в том, что это сложное взаимодействие внутри иммунной системы. Влияя на одно, мы неизбежно влияем на другое. Например, замедляя воспаление в одном месте, слишком сильно подавляем весь иммунитет. А это приводит к определенным последствиям.
Также на течение аутоиммунных заболеваний нельзя повлиять никакими БАДами и жесткими диетами.
В настоящее время для людей с гипотиреозом есть только возможности заместительной терапии. Бывает монотерапия препаратами L-тироксина, есть комбинированная терапия, по поводу которой пока идут активные обсуждения, но других работающих альтернатив нет.
Врачи в России назначают комбинированную терапию гипотиреоза? Она лучше терапии только L-тироксином?
Комбинированная терапия — это терапия препаратами L-тироксина и L-трийодтиронина, то есть замещение двух гормонов щитовидной железы, а не одного.
В России для такого лечения гипотиреоза нет зарегистрированных препаратов, есть только препараты для монотерапии L-тироксином. При этом большинству пациентов комбинированная терапия и не требуется, она может быть полезна только небольшой части.
Такие пациенты покупают препараты в других странах, заказывают в онлайн-аптеках, например из Турции. Что делать врачам в этой ситуации — сложный вопрос. Юридически нельзя назначать препарат, если он не зарегистрирован в России. У врачей могут быть проблемы, поэтому понятно, почему многие даже не говорят пациентам о такой возможности.
Сложность еще в том, что пока нет четких критериев отбора пациентов, которым комбинированная терапия точно показана. То есть пока это происходит так: пациенту подобрали адекватную дозу L-тироксина, а жалобы сохраняются либо ТТГ не приходит в норму несмотря на увеличение дозировки. Тогда можно добавить второй препарат и посмотреть эффект.
Комбинированная терапия пока изучается. Есть отдельные исследования, но долгосрочных нет, четких показаний нет, строго рекомендованных доз тоже нет. Есть только общие рекомендации на данных небольшой выборки пациентов.
Тут врачи находятся на зыбкой почве как с точки зрения научных данных, так и с точки зрения клинической практики. Это усугубляется тем, что есть активный запрос со стороны людей.
Существует много видео и постов в соцсетях, отзывов в интернете о том, что L-тироксин не работает, помогла только комбинированная терапия, но врачи не хотят назначать, потому что ее нет в протоколах. На самом деле жестких протоколов лечения гипотиреоза не существует.
Есть клинические рекомендации от разных профессиональных сообществ. В них обсуждается комбинированная терапия, то, что ее там совсем нет — неправда. Однако она обсуждается с оговорками про безопасность, отсутствие надежных долгосрочных данных, риски для пожилых пациентов, у которых комбинированная терапия ухудшает течение сердечно-сосудистых заболеваний.
Тут еще нужно понимать, что отзывы в интернете оставляют люди, которым терапия L-тироксином не помогла. А те, у кого она работает, обычно ничего не пишут. Это искажает восприятие людей, впервые столкнувшихся с заболеванием. У них складывается эффект негативного ожидания.
В реальности у большинства пациентов монотерапия L-тироксином работает: это видно и по научным данным, и из клинической практики.
Кроме того, есть разные варианты комбинированной терапии. Например, экстракты щитовидной железы — вытяжки из желез животных, содержащие смесь разных молекул, не только чистые гормоны Т4 и Т3. Некоторые пациенты пытаются принимать эти экстракты, что не рекомендовано, потому что не всегда ясен их состав, нет данных о безопасности.
Правда ли, что при приеме L-тироксина может повыситься раздражительность и появиться другие жалобы?
Люди, которые начинают терапию L-тироксином, иногда жалуются на разные вещи, но большинство пациентов переносит ее хорошо. Их самочувствие улучшается, особенно это заметно при явном гипотиреозе.
Сохранение старых жалоб. У части пациентов — до 10% — сохраняются отдельные жалобы, которые были до начала терапии на фоне гипотиреоза. В том числе жалобы психологического характера: постоянное отсутствие сил, раздражительность и так далее.
Тогда мы обсуждаем либо возможность коррекции дозы, либо комбинированную терапию. Иногда она улучшает качество жизни и помогает устранить те жалобы, которые остаются на фоне приема L-тироксина.
Новые жалобы. Они могут появиться, если доза препарата подобрана неверно и мы создали искусственный тиреотоксикоз. Тогда надо просто корректировать дозу, симптомы должны пройти.
Если же тиреотоксикоза нет, а новые жалобы появились, надо искать причину: далеко не факт, что это из-за L-тироксина.
Правда ли, что при гипотиреозе сложно похудеть?
Чаще всего масса тела немного растет при явном гипотиреозе. При этом по большей части вес увеличивается за счет задержки жидкости, поскольку ее выведение нарушается, а не из-за жировой ткани. За счет накопления жира можно набрать максимум 5 кг.
Однако не стоит думать, что гипотиреоз — это обязательная прибавка массы тела. Может быть даже наоборот, потому что зачастую снижается аппетит. Другой вопрос, что одномоментно обычно снижается активность, так как человек чувствует слабость. Именно из-за этого некоторые и прибавляют несколько килограммов.
У меня в практике было много случаев, когда даже при явном гипотиреозе никакого увеличения массы тела не происходило. Например, один пациент несколько лет ходил с уровнем ТТГ 200 мМЕ/л при норме до 4, потому что не соблюдал рекомендации врачей. На его весе это никак не отразилось.
После назначения лечения сам факт приема препаратов может привести к тому, что пара килограммов уйдет за счет того, что выводится избыток жидкости. Но жировая ткань сама никуда не денется. Для коррекции массы тела будут те же рекомендации, что и у других пациентов, у которых никогда не было нарушения функции щитовидной железы: увеличение активности и работа с питанием.
Можно ли похудеть с гипотиреозом? Можно. Тот факт, что у человека была нарушена функция щитовидной железы, вовсе не препятствие к снижению массы тела после нормализации гормонов.
Даже на фоне явного гипотиреоза, если, допустим, человек его не лечит, можно снижать вес. Просто будет сложнее: могут быть симптомы, ограничивающие активность человека.
При субклиническом гипотиреозе обычно нет активных симптомов, он никак не влияет на массу тела. Соответственно, никаких проблем, препятствующих коррекции веса, тоже не создает.
Что такое болезнь Грейвса и почему она возникает?
Болезнь Грейвса — это тоже аутоиммунное заболевание щитовидной железы, но оно обычно проявляется уже не гипотиреозом, а избытком гормонов щитовидной железы, то есть тиреотоксикозом. ТТГ при этом не повышается, а сильно снижается.
При болезни Грейвса одним из ключевых участников аутоиммунного процесса будут антитела к рецепторам ТТГ, находящимся на клетках щитовидной железы. Эти антитела садятся на рецепторы вместо ТТГ и активируют выработку гормонов.
Также на фоне этого процесса клетки щитовидной железы активно делятся, появляются новые. Может возникать зоб — увеличение объема щитовидной железы разной степени выраженности. Поэтому другое, более современное, название заболевания — диффузно-токсический зоб:
- Диффузный — потому что вся железа увеличивается в размерах.
- Токсический — потому что возникает избыток гормонов.
- Зоб — потому что объем щитовидной железы растет.
Дальше человек сталкивается с различными проявлениями тиреотоксикоза. Они обычно куда более выражены, чем проявления гипотиреоза.
При тиреотоксикозе, как правило, учащается сердцебиение, снижается масса тела, появляется тревога и раздражительность, иногда бывает диарея. Ведь гормоны щитовидной железы влияют на разные системы и органы.
Но бывает и стертая картина болезни, когда у человека просто неспецифическая слабость. Многое зависит от того, насколько выражен избыток гормонов щитовидной железы.
Примерно у 25—30% пациентов с болезнью Грейвса возникает эндокринная офтальмопатия — это поражение окологлазной клетчатки и мышц глаз, которое сопровождается разнообразными симптомами.
Глаза могут быть отечными, красными, может быть слезотечение и двоение в глазах. Иногда со временем возникает косоглазие из-за повреждения мышц, отвечающих за движение глазных яблок.
Также отекает жировая клетчатка, окружающая глаза, они начинают выступать вперед. Появляется так называемый экзофтальм. Веки в норме закрывают глаза, а у пациентов с эндокринной офтальмопатией они отходят наверх и прикрывают глаз не полностью. Роговица начинает высыхать, появляются рези, сухость, жжение, боли. При тяжелом течении офтальмопатии могут быть и язвы роговицы.
А самое тяжелое и опасное осложнение — сдавление глазного нерва, которое может привести к слепоте. Это бывает редко, обычно офтальмопатия протекает легче.
Как ставят диагноз при болезни Грейвса?
При болезни Грейвса будет понижен ТТГ, повышены гормоны щитовидной железы Т4 и Т3, а также антитела к рецепторам ТТГ.
Важно сказать, что при болезни Грейвса антитела к ТПО и ТГ тоже могут повышаться, как при аутоиммунном тиреоидите, но не так сильно. И наоборот: при аутоиммунном тиреоидите может быть небольшое повышение антител к рецепторам ТТГ. Однако при болезни Грейвса они повышены куда более значимо.
Также врачи обычно делают УЗИ щитовидной железы. Там видно увеличение объема, усиление кровотока, связанное с тем, что орган активно работает. Это тоже один из диагностических признаков.
Еще один метод, который иногда используют, когда нет уверенности в диагнозе, — сцинтиграфия. Это исследование, помогающее понять, как щитовидная железа захватывает радиоактивный йод. Если он захватывается по всему органу равномерно, значит, это диффузно-токсический зоб. Если только в некоторых местах, то это узлы щитовидной железы с повышенной активностью.
Сцинтиграфия нужна не во всех случаях, обычно для постановки диагноза достаточно анализов крови и УЗИ.
Как лечат тиреотоксикоз?
Временный тиреотоксикоз при аутоиммунном тиреоидите. Он развивается из-за того, что клетки щитовидной железы одномоментно активно разрушаются. В кровь попадает избыток гормонов — они, упрощенно говоря, «вытекают» из разрушенных клеток щитовидной железы.
Временную фазу тиреотоксикоза не лечат вообще. Это пройдет самостоятельно, уровень гормонов со временем понизится.
Пациенту могут выписать только симптоматические препараты, если есть какие-то симптомы. Например, учащенное сердцебиение, тогда помогут лекарства, замедляющие сердечный ритм.
Тиреотоксикоз при болезни Грейвса. При этом состоянии щитовидная железа не разрушается, а сама выделяет много гормонов. Тут нужна терапия специальными препаратами — тиреостатиками. Они тормозят образование гормонов щитовидной железы.
Кроме препаратов есть еще радикальные методы лечения — удаление щитовидки и радиойодтерапия, когда в организм вводят радиоактивный йод, он накапливается в железе и разрушает его.
Классический подход к лечению болезни Грейвса выглядит так:
- Сначала назначают тиреостатики на год-полтора. Начинают с дозы, которая нужна, чтобы устранить тиреотоксикоз, потом ее снижают до поддерживающей.
- В конце лечения назначают анализ на антитела к рецепторам ТТГ. Если они нормализовались, терапию отменяют.
- Дальше ждут рецидива, который случается примерно в половине случаев. Если тиреотоксикоз развивается повторно, обсуждают радикальное лечение. Риск рецидива выше, если антитела после терапии остаются повышенными, но их нормализация не гарантирует, что тиреотоксикоз не вернется.
При этом могут быть и другие варианты. Иногда радикальное лечение проводят после года терапии препаратами, не дожидаясь отмены, иногда сразу начинают с радиойодтерапии.
Бывает, наоборот, пациенты отказываются лечиться радикально. В такой ситуации я обычно рекомендую длительную терапию поддерживающими дозами тиреостатиков.
Сейчас все больше данных о том, что такая долгосрочная терапия безопасна. Так лучше, чем назначать препарат, отменять, назначать снова после рецидива, отменять опять, назначать в третий раз из-за следующего рецидива и так далее.
Любой эпизод тиреотоксикоза сопровождается, во-первых, неприятными симптомами, во-вторых, может со временем приводить к хроническому нарушению сердечного ритма, например фибрилляции предсердий.
После удаления щитовидной железы нужно всю жизнь принимать гормоны?
Да. На самом деле этот факт иногда заставляет людей выбирать длительное лечение тиреостатиками: и так и так придется принимать таблетки. В этом есть здравый смысл.
Однако не всегда длительная терапия тиреостатиками возможна. Нужно учитывать и тяжесть тиреотоксикоза, и то, что терапия тиреостатиками требует более частого контроля, и сложности с подбором дозы. Плюс лечение тиреостатиками дороже, чем L-тироксином. Если оно длится годами, стоимость тоже надо учесть.
Еще иногда бывают сопутствующие проблемы. Например, подозрительные узлы в щитовидной железе или ее большой объем, когда она сдавливает соседние органы. В таких ситуациях точно лучше выбрать хирургическое лечение.
Кроме того, бывают ситуации, когда необходимо срочно оперировать человека, не дожидаясь нормализации гормонов щитовидной железы с помощью препаратов. Нет единого решения для всех пациентов.
Индивидуальный подход в этом и заключается: с каждым пациентом обычно обсуждают возможные варианты, плюсы и минусы. Например, после хирургического удаления щитовидной железы L-тироксин надо принимать уже на следующее утро, гипотиреоз наступит сразу. А после радиойодтерапии препараты нужны только через некоторое время, иногда через месяцы.
Еще одним важным фактором при выборе терапии будет планирование беременности. Если женщина планирует беременность здесь и сейчас, радиойодтерапия — не оптимальный метод: после нее нужно ждать полгода. А после хирургического лечения беременеть можно сразу, как только нормализовался уровень ТТГ. Это может быть уже через месяц-полтора.
Запомнить
- Аутоиммунные заболевания щитовидной железы — наиболее частые среди тех, что приводят к нарушениям функции органа.
- Гипотиреоз чаще всего возникает из-за аутоиммунного тиреоидита, но изредка бывает и по другим причинам, например на фоне подострого тиреоидита после инфекционных болезней.
- В настоящий момент никаких методов профилактики аутоиммунного тиреоидита не существует.
- Субклинический гипотиреоз не всегда нуждается в лечении. Кроме того, в этом случае функция щитовидной железы часто самостоятельно восстанавливается.
- Анализ на антитела к щитовидной железе нужен только для того, чтобы поставить диагноз аутоиммунного тиреоидита. Регулярно сдавать их не нужно.
- Если в анализах обнаружены антитела к щитовидной железе, это не значит, что обязательно разовьется гипотиреоз.
- Обычно здоровым людям регулярный скрининг на функцию щитовидной железы не нужен. Этот анализ без симптомов обязательно сдавать только беременным.
- Вылечить аутоиммунный тиреоидит не получится, но можно корректировать симптомы приемом гормонов щитовидной железы. На продолжительность жизни эта болезнь не влияет.
- Гипотиреоз не сильно влияет на вес и не создает непреодолимых препятствий для коррекции массы тела.
- Тиреотоксикоз чаще всего возникает на фоне болезни Грейвса. В этом случае специальные антитела стимулируют выработку гормонов щитовидной железы.
- При болезни Грейвса гормоны щитовидной железы повышены, а ТТГ понижен. Также будет повышен уровень антител к рецепторам ТТГ.
- Для лечения диффузно-токсического зоба используют специальные препараты, подавляющие работу щитовидной железы. Также возможно радикальное лечение с удалением органа.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov