Бывает, что люди годами мучаются от плохого сна и не могут найти врача, который способен помочь.
Я столкнулся с бессонницей несколько лет назад. Сначала из-за долгого стресса по вечерам стал засыпать по два часа, а потом начал очень рано вставать и уже не мог после этого заснуть. В итоге спал каждую ночь по пять-шесть часов, днем не мог сконцентрироваться на работе, плохо соображал и чувствовал постоянную усталость.
Для решения проблемы я обратился к терапевту в поликлинику. Он прописал мне валерьянку и пустырник, но это никак не повлияло на мой сон. Я решил попробовать мелатонин, но и он не помог. После этого я пошел к психиатру. За первые несколько месяцев доктор прописала мне 10 разных лекарств, ни одно из которых не подействовало. Всего за время лечения я принимал около 25 разных рецептурных и безрецептурных препаратов.
Меня лечили не абы какие доктора. Часть лекарств выписал дорогой врач одной из модных московских клиник доказательной медицины. Из всех лекарств помогало мне лишь одно, но оно вызывало неприятные побочные эффекты, и я от него отказался. После этого решил заняться лечением сам и углубился в изучение клинических испытаний и клинических руководств.
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Я врач и психотерапевт, так что знаком с диагностикой и лечением бессонницы не только как пациент и как теоретик, но и как помогающий специалист. Оказалось, ни одно из лекарств, прописанных мне врачами, не имело доказанной эффективности при лечении бессонницы. Кроме того, мне не проводили нормальной диагностики и не предлагали психотерапию, а именно она — терапия выбора при лечении бессонницы.
Несколько лет моей жизни превратились в медленную пытку, которую можно было бы предотвратить, будь у меня информация, описанная в этой статье. Надеюсь, она поможет кому-то сэкономить время.
Для начала расскажу, что вообще такое бессонница и почему она возникает.

Что такое бессонница и как она проявляется
Официально бессонницу называют инсомнией, и для постановки диагноза нужно, чтобы выполнялись пять условий:
- Человек засыпает значительно дольше, чем обычно, либо сон легко прерывается и после пробуждений сложно заснуть, или сон ощущается поверхностным и после него нет чувства отдыха.
- Нарушения сна бывают не реже трех раз в неделю.
- Есть обеспокоенность плохим сном и его последствиями.
- Из-за плохого сна сложно нормально работать и вести активную социальную жизнь.
- У человека есть условия для нормального сна: например, нет работы, из-за которой приходится спать каждый день в разное время, а за окном квартиры не идет шумная стройка.
Бессонница бывает острой и хронической. Острая длится менее трех месяцев. Она часто вызвана стрессом, и в большинстве случаев сон нормализуется после его прекращения. Иногда может быть полезной краткая лекарственная помощь.
В этой статье будут в основном обсуждаться методы лечения хронической бессонницы, то есть той, что длится дольше трех месяцев.
Почему возникают проблемы со сном
Нарушения гигиены сна. Человек может целый день лежать в постели и работать в ней за компьютером. В этом случае постель ассоциируется у человека не только со сном, но и с работой, а значит, в ней сложнее заснуть. Если ложиться спать каждый день в разное время, например, из-за ночных смен на работе или при частых перелетах в разные часовые пояса, то нарушаются суточные ритмы работы мозга, контролирующие сон, что также ухудшает сон.
Страх не выспаться. Перед сном человек тревожится, что он будет долго засыпать, сон будет поверхностным, поэтому он не выспится. Из-за возбуждения и тревоги человек и вправду долго засыпает, плохо спит и не высыпается. Также, лежа ночью в постели, он может часто смотреть на часы, чтобы оценить, сколько часов сна у него осталось: если оказывается, что времени осталось слишком мало, то тревога только усиливается.
Психические расстройства. Например, человек в депрессии может лежать ночью в постели несколько часов и прокручивать в голове снова и снова мысли о том, как его обидел начальник, который нагрубил не по делу, и какой этот начальник козел. Из-за этих мыслей и переживаний человек не может заснуть и в итоге плохо спит.
Но плохой сон также ухудшает течение психических расстройств. Например, если у человека депрессия, то депрессия и бессонница усиливают друг друга. В таких случаях параллельно лечат все расстройства.
Другие расстройства сна. Причиной бессонницы может быть другое расстройство сна: например, синдром беспокойных ног, при котором человеку в постели все время кажется, что ногам некомфортно, и он ими постоянно двигает, чтобы убрать этот дискомфорт. Из-за этого не может расслабиться и заснуть.
Другим примером может служить синдром апноэ во сне. В этом случае у человека во время сна останавливается дыхание, он начинает задыхаться и просыпается. И так много раз за ночь. Еще одно возможное расстройство — нарколепсия, при которой человек может внезапно и неконтролируемо засыпать в течение дня, а также ощущать приступы сильной мышечной слабости, испытывая яркие эмоции: например, во время смеха. В таких случаях также параллельно лечат и бессонницу, и другое расстройство.
Иные болезни. Причиной проблем со сном может быть большое число болезней: например, хроническая боль, гормональные нарушения или последствия черепно-мозговой травмы. В таких случаях также параллельно лечат и бессонницу, и другое расстройство.
Лекарства и психоактивные вещества. Некоторые лекарства, наркотики и другие психоактивные вещества ухудшают сон. Проблемы со сном могут вызвать кофе, алкоголь, некоторые наркотические и обезболивающие вещества, антидепрессанты, лекарства, снижающие артериальное давление, лекарства, снимающие отечность носа, а также лекарства от астмы. Если у вас есть подозрения, что вы принимаете лекарство, способное влиять на сон, то внимательно прочитайте инструкцию к нему и проконсультируйтесь с врачом, который его назначил.
Сочетание причин. Часто бессонница возникает из-за нескольких причин. Например, человек в депрессии чувствует себя постоянно уставшим: у него нет ни сил, ни желания встать с постели. Чтобы отвлечься от грустных мыслей и получить хоть какое-то удовольствие, он грубо нарушает гигиену сна и полночи смотрит ролики на «Ютубе», не вставая с кровати. В результате его сон нарушается еще больше.
Идиопатическая бессонница. Слово «идиопатическая» означает, что расстройство возникает по неизвестной причине. Такая бессонница развивается в детстве, может продолжаться всю жизнь, а ее причину установить не удается. Предполагают, что причина кроется в нарушении работы участка мозга, отвечающего за циклы сна и бодрствования. Встречается редко.
Привожу алгоритм, который лучше поможет понять, что делать, если вы обнаружили проблемы со сном. Он опубликован в руководстве Британской ассоциации психофармакологии.
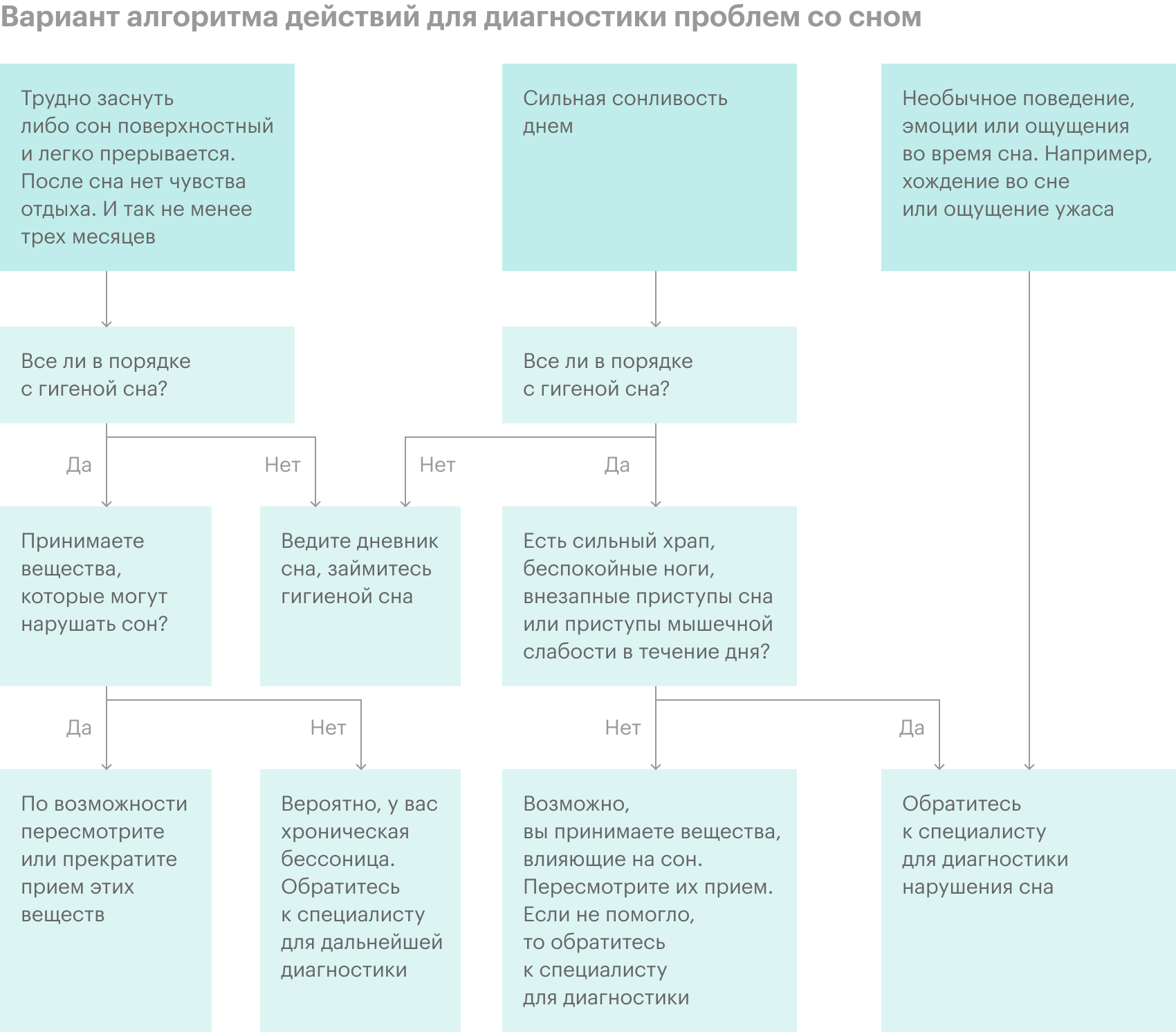
К кому обратиться для диагностики бессонницы
Если вас беспокоит плохое качество вашего сна, то первый шаг — пройти обследование. По ОМС бессонницу лечит психиатр. Есть также врачи-сомнологи, которые специализируются на расстройствах сна, но в России консультации у таких врачей не оплачиваются за счет ОМС.
Доктор уточняет, сколько длится бессонница, насколько сильно она ухудшает качество жизни и чем может быть вызвана. При необходимости он назначает анализы: это нужно, чтобы исключить другие заболевания, способные нарушать сон.
Еще врач может предложить пройти полисомнографическое обследование. При этой процедуре человек спит в течение ночи в клинике с датчиками, отслеживающими в течение сна активность мозга, частоту и глубину дыхания, движения тела и другие параметры, которые могут влиять на качество сна. Это исследование рекомендуют проводить в случаях, когда у врача есть подозрение, что проблемы со сном вызваны другим расстройством: например, синдромом апноэ во сне.
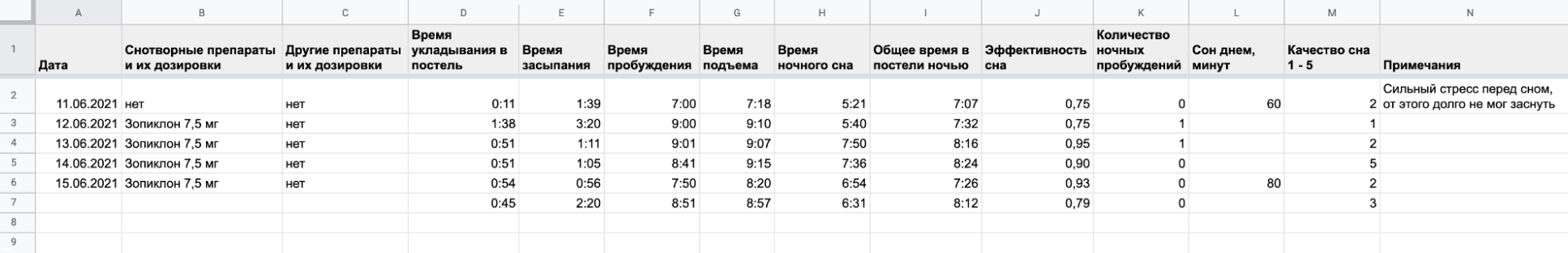
Также полезно заполнять в течение нескольких недель дневник сна. Если есть возможность, полезно начать вести дневник до первого визита к врачу. Это поможет врачу лучше понять, чем вызвана проблема и как ее решать.
В этом дневнике нужно отметить время укладывания в постель, продолжительность засыпания, число ночных пробуждений, время окончательного пробуждения, длительность сна днем, общее время сна за ночь и ряд других параметров.
Я в свое время вел дневник сна, это помогло мне отслеживать эффект от лекарств, которые я принимал. В ходе ведения дневника было сложно зафиксировать точное время засыпания и пробуждения, но в этом помог фитнес-трекер.
У многих фитнес-трекеров и смарт-часов есть функция отслеживания моментов засыпания и пробуждения. Это может быть удобно для заполнения дневника. Некоторые из них также отслеживают фазы сна, однако исследования показывают, что эта функция обычно работает плохо — ориентироваться на такие данные не стоит.
К кому стоит обращаться при проблемах со сном
Обычно путь пациента с нарушениями сна начинается с участкового терапевта, которому жалуются на проблемы со сном. Это самый доступный специалист в государственной системе оказания медицинской помощи. Обычно врач назначает транквилизатор для коррекции бессонницы, например феназепам. В некоторых случаях он выписывает рецепт на антидепрессанты, скажем, амитриптилин, или Z-препараты — зопиклон. Назначение нейролептиков — например, кветиапина в малых дозах, — экзотика для этого звена помощи.
Проблема в том, что уровень знаний участкового терапевта и длительность приема обычно не позволяют разобраться в состоянии человека с инсомнией. По этой причине многие довольно быстро отправляют пациента на консультацию к неврологу, психиатру или психотерапевту. Вот эти специалисты уже лучше могут понимать, что происходит с пациентом.
Многие психические и неврологические расстройства могут иметь среди симптомов нарушения сна, так что эти врачи, специализирующиеся на работе головного мозга, должны быть первыми в списке тех, к кому пойдет страдающий бессонницей человек. В крупных городах есть врачи — как правило, неврологи, — с профильной подготовкой по сомнологии. Если есть возможность попасть на прием к нему, то это оптимальный вариант.
Как лечить бессонницу
Если бессонница началась недавно, то имеет смысл подождать и не начинать лечение. Во многих случаях она проходит самостоятельно. Если от плохого сна качество жизни значительно снижается, то врач может назначить короткий курс препаратов. Об этом детальнее написано ниже в разделе с лекарственной терапией.
Раньше считалось, что если бессонница вызвана психическим расстройством или соматической болезнью, то необходимо лечить именно эту болезнь, а проводить отдельную терапию бессонницы — только если она значительно снижает качество жизни.
Сейчас среди исследователей бессонницы есть консенсус, что хроническую бессонницу необходимо лечить одинаково вне зависимости от ее причины. Если кроме нее есть какое-то заболевание, снижающее качество сна, в том числе психическое, то его нужно лечить параллельно с бессонницей.
Когнитивно-поведенческая терапия инсомнии
Если бессонница длится дольше трех месяцев и отсутствуют объективные причины для плохого сна, такие как прием лекарств, сильный шум ночью, слишком высокая или слишком низкая температура ночью, то первая рекомендация — это когнитивно-поведенческая терапия инсомнии, или КПТ-И.
Эффект от психотерапии закрепляется надолго после ее окончания. Эффект от лекарства, наоборот, заканчивается после прекращения приема, а это значит, что для поддержания нормального сна в некоторых случаях лекарства необходимо принимать годами. А долговременный прием многих лекарств мало изучен, мы немногое знаем о последствиях такой терапии. При этом курс психотерапии может в принципе избавить от необходимости принимать лекарства.
Согласно данным клинических исследований, КПТ-И ускоряет засыпание примерно на 20 минут и значительно уменьшает ночные пробуждения, человек на 30 минут меньше лежит в постели после пробуждения. Также существенно улучшается субъективное качество сна по сравнению с контрольной группой людей, не получавших терапию.
Когнитивно-поведенческая терапия состоит из двух компонентов: когнитивной терапии, то есть изменения мышления, и поведенческой терапии, то есть изменения поведения. Вначале перечислю поведенческие подходы, а потом перейду к когнитивному.
Гигиена сна. Рекомендаций по гигиене сна довольно много, они зависят от того, как именно она нарушена у конкретного человека. С начала терапии также необходимо начать вести дневник сна, о котором шла речь выше: он может помочь увидеть некоторые нарушения гигиены сна.
Вот несколько примеров рекомендаций.
Избегать интенсивных физических нагрузок и психостимуляторов за два часа перед сном: например, кофе и алкоголь ухудшают качество сна.
Избегать яркого света за два часа перед сном, особенно света от экранов телевизора, компьютера и смартфона. Синий свет от этих источников воспринимается нашим мозгом как дневной, из-за чего нарушается цикл сна-бодрствования. Также во всех популярных операционных системах для компьютеров и смартфонов есть функция блокирования синего света от экрана вечером и ночью. Для этой же цели иногда предлагают купить очки, не пропускающие синий цвет.
Несмотря на то что синтез мелатонина — гормона, регулирующего циклы сна и бодрствования, — действительно снижается от синего света, а рекомендация носить специальные очки встречается в большом количестве руководств по гигиене сна, научных данных, подтверждающих эффективность таких очков в лечении бессонницы, пока недостаточно.
Убрать из комнаты часы. Если человек нервничает, думая о том, сколько часов он будет спать сегодня, то начнет постоянно смотреть на часы, что только усилит его переживания.
Ложиться и вставать в одно и то же время. Наш организм имеет встроенные биологические часы, которые отслеживают, когда нам стоит засыпать и просыпаться. Они подстраивают под этот режим остальные функции организма, и в результате их работы повышается качество сна. Поэтому если человек постоянно ложится и встает в разное время, то это само по себе ухудшает качество сна.
Например, когда я боролся со своей бессонницей, то обнаружил, что сидел в кровати с телефоном допоздна, когда не мог долго заснуть. Иногда смотрел на часы на стене, чтобы проверить, сколько времени на сон у меня осталось. Когда заметил эти нарушения гигиены сна, я убрал часы из комнаты и выработал правило: никакого телефона в постели.

Если у человека не нарушена гигиена сна или выполнение этих рекомендаций не помогло, то переходят к следующей стадии: контролю стимулов.
Контроль стимулов. Кровать должна ассоциироваться у человека только со сном и сексом. Чтобы этого добиться, есть несколько техник. Например, если человек каждую ночь лежит в постели по два часа и не может заснуть, он привыкает к тому, что между укладыванием и засыпанием проходит два часа.
Психотерапия стремится убрать привычку лежать часами в постели без сна. Если человек лег в постель и не может уснуть в течение получаса, ему рекомендуется встать и начать делать что-либо скучное: например, слушать неинтересный подкаст, а в постель вернуться, когда захочется спать.
Также для уменьшения времени засыпания человека просят ложиться в постель не в фиксированное время, в которое он привык, а когда ему захочется спать.
Ограничение сна. Если не помогла предыдущая тактика, то следующий шаг — это ограничение сна. Помимо прочего, в дневнике сна записывают, во сколько человек ложится, когда засыпает, во сколько просыпается и когда встает. Из этих данных можно узнать, например, что ложится человек в полночь, засыпает в районе трех часов ночи, просыпается в восемь утра и встает в девять утра. Таким образом, каждую ночь он проводит в постели девять часов, но спит из них лишь пять.
Тогда время в постели специально ограничивается временем сна: в нашем примере — пятью часами. То есть в момент, когда человек ложится в постель, он ставит будильник так, чтобы он прозвонил ровно через пять часов. Если через неделю такого режима человек начинает быстро засыпать и не лежит в постели после пробуждения, то время в постели увеличивается на 20—30 минут, и в этом режиме человек спит следующую неделю. Такое постепенное увеличение времени сна продолжается, пока человек не начнет высыпаться.
С помощью этого упражнения происходит попытка устранить привычку валяться в постели без сна долгое время, приучить человека быстро засыпать и не лежать в постели после пробуждения. Этот метод иногда пугает пациентов. Они и так мало спят, страдают, а им предлагают спать еще меньше, что вызывает тревогу.
Это тяжело в первое время, но многие люди, прошедшие через психотерапию, в итоге говорят, что это было самым эффективным средством. Если человеку совсем страшно применять этот метод, то у него есть более мягкие и не такие страшные модификации.
Важно: эта техника подходит не всем. При биполярном расстройстве, шизофрении и ряде других расстройств ограничение сна может ухудшить состояние, поэтому его стоит применять только под руководством специалиста.
Когнитивная терапия. Перед сном у человека могут возникать тревожные мысли. Часто это мысли, вызванные боязнью не выспаться: «У меня завтра важная презентация, и если я не высплюсь, то ужасно выступлю. Черт, мой будильник прозвонит через семь часов, это значит, что я точно не высплюсь. А что, если я не смогу заснуть еще час? Это будет катастрофой». В результате человек нервничает еще сильнее и не может заснуть.
Терапевт помогает оценить реалистичность этих мыслей, а также убеждений клиента, которые вызывают эти мысли. Например, у человека может быть убеждение, что если он не выспался, то в следующую ночь ему нужно лечь пораньше. Как я упоминал раньше, это может навредить, так как из-за этого человек будет дольше засыпать.
Также человек может считать, что планы пойдут наперекосяк, даже если он слегка не выспится. Например, если он запланировал встречу с друзьями и боится не выспаться, то в ночь перед встречей он волнуется больше, чем обычно, а когда утром чувствует себя невыспавшимся — срочно отменяет встречу.
В реальности может оказаться, что далеко не всегда стоило ее отменять: человек не выспался, но встреча с друзьями все равно прошла бы хорошо.
Часто оказывается, что люди боятся того, что на самом деле не так страшно. Психотерапия позволяет увидеть эти иррациональные страхи и уменьшить их.
Техники релаксации. Это набор техник, которые позволяют уменьшить эмоциональное и физическое напряжение: например, медитация или прогрессивная мышечная релаксация. Они помогают расслабиться перед сном людям, которые испытывают трудности с засыпанием.
Предупреждение рецидивов. Если терапия значительно улучшила сон, то терапевт обсуждает с клиентом, какие ситуации в будущем могут привести к возвращению бессонницы, по каким признакам можно будет понять, что проблему пора решать, и как именно человек самостоятельно сможет исправить сон.
КПТ-И, как и любой другой метод, помогает не всем. Однако в моей психотерапевтической практике встречаются клиенты, которые страдают от бессонницы годами и потеряли надежду исправить ситуацию, но благодаря психотерапии возвращаются к нормальной жизни.
Психотерапия стоит денег и для кого-то может оказаться слишком дорогой, поэтому некоторые люди могут решиться провести ее самостоятельно.
В принципе, человек может сам попробовать вести дневник сна, заняться гигиеной сна и контролем стимулов, если чувствует, что у него это может хорошо получиться. Но если есть возможность, то я бы рекомендовал сделать это все вместе со специалистом. Особенно не стоит самостоятельно заниматься ограничением сна и когнитивной психотерапией. Здесь можно легко наделать ошибок, получить плохой результат и решить, что для вас психотерапия не работает. В итоге вы не захотите в будущем попробовать еще раз.
Проходить психотерапию лучше со специалистом, потому что каждая бессонница уникальна и каждый человек, страдающий от бессонницы, уникален. Скорее всего, это приведет к тому, что в ходе терапии что-то пойдет не по плану. Например, кому-то сложно жестко дисциплинировать себя, кому-то трудно перестроить свои привычки, кто-то не до конца осознает свои ошибки в гигиене сна, и опытный взгляд со стороны поможет не пропустить проблему.
Часто бессонница сопровождается депрессией, тревожными расстройствами или другими проблемами, и в этих случаях терапия бессонницы значительно меняется. Причем люди могут не понимать, что именно с ними не так, и только квалифицированный специалист поможет увидеть и исправить проблему.
В каких случаях психотерапия не помогает и когда нужно подключать медикаментозное лечение
Психотерапевтические методы могут быть эффективными у многих пациентов с незначительными нарушениями сна или в тех случаях, когда нарушения сна не связаны с заметным нарушением работы нервной системы. Если наши рекомендации по модификации образа жизни и психотерапевтические техники не срабатывают, приходится подключать препараты.
Что мы будем использовать, зависит от конкретной клинической ситуации. Довольно часто под жалобами на бессонницу я в своей практике обнаруживаю депрессию и тревожные расстройства. В этом случае могут помочь антидепрессанты, даже если они назначаются в утреннее и дневное время, иногда в комбинации с небольшими дозами нейролептиков, например кветиапина. Чаще всего люди жалуются на проблему с засыпанием, длительный период инициации сна. Это может быть связано с повышенным уровнем нервного возбуждения, который помогают снизить антидепрессанты.
Также психотерапевтические методы будут бессильны перед нарушениями сна в период психоза — например, при мании или шизофреническом психозе. Здесь срабатывают только медикаменты. Еще есть специфические нарушения сна в пожилом возрасте при некоторых нейродегенеративных заболеваниях, но это уже более узкая проблема — вряд ли она широко распространена среди тех, кто читает этот текст.
Лекарственная терапия бессонницы
Для лечения хронической бессонницы часто применяют лекарства. По моему опыту, в России многие врачи назначают их, не предлагая пациентам психотерапию, но психотерапия во многих случаях эффективнее лекарственной терапии. Также от всех лекарств возможны побочные эффекты, и после прекращения приема некоторых из них бессонница возвращается. Иногда — в более сильной форме.
Лекарства от бессонницы рекомендуют начать принимать в случае, если психотерапия оказалась неэффективной. Как было сказано выше, если у человека есть психические или соматические расстройства, влияющие на сон, то необходимо их лечить параллельно с бессонницей. В том числе лекарствами от этих расстройств.
При оценке эффективности лекарств я опирался на руководство по лекарственному лечению хронической бессонницы Американской академии медицины сна, основанное на качественных клинических исследованиях препаратов.
В руководство включены только клинические испытания, соответствующие такому ряду критериев:
- в рамках которых исследовалось достаточно большое количество испытуемых;
- эффективность препарата сравнивалась с плацебо;
- исследуемые страдали именно от хронической бессонницы, а не от других расстройств, мешающих спать;
- те, где измерялись объективные численные показатели сна, такие как время засыпания и общее время сна.
Более детальные описания критериев есть в самом руководстве.
Также я использовал информацию из проекта рекомендаций Российского общества сомнологов, но она имеет более низкое качество, так как многие рекомендации основаны на некачественных исследованиях. По этой причине данные из российского руководства учитывались только после проверки, аналогичной отбору в американском руководстве.
6 важных моментов, которые помогут не запутаться в рекомендациях
- Некоторые препараты, упоминаемые в статье, не имеют доказанной эффективности при лечении хронической бессонницы, но они отмечены здесь, потому что иногда их назначают врачи, а также рекомендуют в интернете. Внимательно читайте не только названия препаратов, но и комментарии.
- У всех препаратов, описанных в статье, есть противопоказания и побочные эффекты. Принимать их можно только по назначению врача.
- Многие лекарства, применяемые для лечения бессонницы в других странах, не зарегистрированы в России, поэтому я не включил их в статью. Если вы живете не в России, то этот раздел может быть для вас неактуальным.
- При описании лекарств в большинстве случаев указано не только коммерческое название лекарственного препарата, но и название активного вещества — международное непатентованное название.
- При описании эффекта от препаратов в статье указано, насколько они ускорили засыпание или продлили сон по сравнению с плацебо в ходе клинических испытаний. Например, если в среднем сон пациентов, принимавших плацебо, стал на 15 минут длиннее, а у пациентов, принимавших препарат, на 50 минут, то я буду писать, что препарат увеличивает продолжительность сна на 35 минут по сравнению с плацебо. При этом у некоторых людей, принимавших препарат, продолжительность сна вообще не увеличилась, а у других могла увеличиться на полтора часа.
- Если препарат эффективен при бессоннице, это не означает, что он полностью от нее избавляет. Человек может спать шесть часов без препарата и сильно не высыпаться, а с препаратом сон удлиняется до шести с половиной часов. В этом случае человек все равно не будет высыпаться, но, вероятно, состояние днем окажется немного лучше.
Z-препараты
Эта группа препаратов снижает активность нейронов в ряде областей мозга, что приводит к сонливости и снижению тревоги. К ним относят зопиклон, золпидем и залеплон.
В инструкциях к препаратам этой группы указано, что их не рекомендуют принимать более дольше, чем от двух до четырех недель. Если соблюдать это правило, то проблем при отмене препарата почти не возникает. Но если принимать их дольше, то после прекращения приема препарата может возникнуть тревожность, а бессонница на некоторое время станет сильнее, чем была до приема препарата.
Зопиклон — «Имован». Клинические исследования показали, что препарат помогает засыпать примерно на 30 минут быстрее и удлиняет сон примерно на 45 минут по сравнению с плацебо. Также он субъективно уменьшает количество ночных подъемов.
Залеплон — «Анданте». Клинические исследования показали, что препарат уменьшает время засыпания примерно на 10 минут по сравнению с плацебо, но не влияет на субъективное качество сна.
Золпидем — «Ивадал», «Санвал». Препарат помогает засыпать примерно на 15 минут быстрее и удлиняет сон на 30 минут по сравнению с плацебо.
Мелатонин
Есть две формы препаратов мелатонина: обычная, при которой его высокая концентрация поддерживается в крови в течение двух-трех часов, и пролонгированная: при ней высокая концентрация вещества сохраняется в крови на всю ночь. Эффективность в лечении бессонницы достаточно изучена только для пролонгированной формы, представленной в России препаратом «Циркадин».
Некоторые данные указывают, что мелатонин пролонгированного действия ускоряет засыпание у пациентов старше 55 лет на 20 минут по сравнению с плацебо, но не произвел эффекта для более молодых пациентов. Другие исследования опровергают этот эффект и показывают, что мелатонин почти не ускоряет засыпание во всех возрастных группах. Для других групп людей он не произвел клинически значимых улучшений.
Мелатонин не вызывает привыкания, а побочные эффекты от его приема обычно мягкие: несмотря на то, что эффективность мелатонина может быть небольшой, вреда от него не будет. Также это единственный безрецептурный препарат в списке.
Антидепрессанты
Препараты этой группы помогают улучшить состояние при депрессии. Разные антидепрессанты действуют по-разному, поэтому некоторые из них влияют на сон, в то время как другие — нет. Некоторые из них также помогают облегчить симптомы бессонницы, однако в России они не продаются.
Тразодон — «Триттико». Препарат показал ускорение засыпания примерно на 10 минут и небольшое клинически незначимое увеличение общего времени сна. Но есть важный момент. Эти данные получены для обычного препарата тразодона.
В России продается только тразодон пролонгированного действия. При его приеме концентрация препарата в крови ниже, но поддерживается долгое время. Это помогает при лечении депрессии, но делает его неэффективным при лечении бессонницы.
Также в России для улучшения качества сна врачи назначают другие антидепрессанты. Например, амитриптилин, миртазапин, миансерин и пароксетин. Исследования показывают, что эти и другие антидепрессанты неэффективны — либо доказательства их эффективности малочисленные и некачественные.
Барбитураты
Препараты этой группы — наркотические. При длительном приеме они снижают интеллект и вызывают зависимость, что приводит к тяжелой тревожности, бессоннице, тремору и другим побочным эффектам.
Также они нарушают нормальную структуру сна, и человек может спать достаточно долго, но не чувствовать себя после этого отдохнувшим.
К этой группе препаратов, например, относится фенобарбитал, который содержится в корвалоле и валокордине. Мне не удалось найти исследований, подтверждающих эффективность фенобарбитала при лечении хронической бессонницы.
Бензодиазепины
Препараты этой группы действуют на те же рецепторы, что и Z-препараты, о которых написано выше, но их действие несколько отличается, из-за чего они более склонны вызывать зависимость и другие побочные эффекты. Эти препараты используют для успокоения и избавления от тревоги. При этом они ухудшают качество сна так же, как и барбитураты.
Бензодиазепины безопасны при кратковременном использовании, указанном в инструкции, но при более длительном приеме обладают потенциальной опасностью для здоровья. При длительном приеме они могут приводить к снижению памяти и интеллекта, сохраняющихся после отмены препарата. Также в этом случае их эффективность падает, а прекращение приема может привести к повышенной тревожности и возбудимости, возвращению бессонницы и другим неприятным симптомам.
В проекте клинических рекомендаций российского общества сомнологов указано, что два бензодиазепина имеют доказанный положительный эффект на сон: лоразепам и нитразепам. Однако влияние нитразепама на сон практически не исследовалось, а клинические исследования показали, что вред от побочных эффектов лоразепама значительно превышает возможную пользу от его приема.
Другие бензодиазепины, назначаемые в России для улучшения сна, не прошли качественных клинических испытаний для лечения бессонницы, поэтому их эффективность неизвестна. К ним относятся клоназепам, диазепам, феназепам, оксазепам.
Антиконвульсанты
Эти препараты еще называют противосудорожными. Их применяют в основном для лечения эпилепсии. В России для лечения хронической бессонницы иногда назначают тиагабин, габапентин и другие препараты из этой группы. Данных об их эффективности для лечения хронической бессонницы недостаточно.
Аминокислоты
Аминокислоты — это небольшие молекулы, из которых строятся белки. Также аминокислоты применяются в организме для других целей. Некоторые из них используются для синтеза нейромедиаторов в мозгу или сами представляют собой нейромедиаторы, поэтому теоретически могут влиять на психические процессы.
Глицин. Нейромедиатор, снижающий активность некоторых нейронов в мозгу. По этой причине производители препаратов с глицином утверждают, что они могут оказывать успокаивающее и снотворное воздействие, но исследований о влиянии глицина на бессонницу, удовлетворяющих критериям качества, описанным выше, не проводилось.
Триптофан. Из него в организме синтезируется нейромедиатор серотонин, который помимо прочего регулирует сон. При исследованиях влияния триптофана на лечение хронической бессонницы препарат показал небольшое и клинически незначимое увеличение продолжительности сна по сравнению с плацебо.
Блокаторы гистаминовых рецепторов
Препараты этой группы в народе называют антигистаминными. Их применяют для лечения аллергии. Вещество гистамин, действие которого блокируют эти препараты, играет роль при развитии аллергических реакций. Также гистамин участвует в передаче нервных сигналов в мозгу, где поддерживает состояние бодрствования.
Некоторые из препаратов этой группы блокируют действие гистамина в мозгу, отчего люди, принявшие их, становятся сонливыми. По этой причине некоторые врачи рекомендуют их для помощи при бессоннице.
Дифенгидрамин — «Димедрол». Исследования показали, что препарат практически не помогает при бессоннице.
Доксиламин. На людях, страдающих хронической бессонницей, исследований не проводилось.
Травяные препараты
Некоторые люди с бессонницей принимают препараты лекарственных трав, так как считают, что они эффективны, а также безопаснее искусственно синтезированных лекарств. Однако такие стереотипы не подтверждаются исследованиями и могут нанести вред: человек будет лечиться бесполезными травами вместо получения качественной помощи с доказанной эффективностью.
Валериана. Исследования не показали клинически значимых улучшений при приеме валерианы по сравнению с плацебо.
Пустырник. Исследований о влиянии пустырника на сон не проводилось.
Антипсихотики — нейролептики
Препараты этой группы иногда назначают для лечения хронической бессонницы, так как некоторые из них оказывают седативный эффект. Для лечения бессонницы врачи назначают такие антипсихотики, как кветиапин, оланзапин или клозапин, но никакой доказанной эффективности их помощи при хронической бессоннице нет. К тому же из-за них могут развиться серьезные побочные эффекты, поэтому для их назначения необходимы серьезные основания.
Как подбирают лекарственную терапию для лечения хронической бессонницы
Для начала надо определиться с диагнозом пациента. Нет смысла лечить изолированную бессонницу у пациента с депрессией или тревожным расстройством. Сами по себе нарушения сна — это частый спутник психических расстройств. Они отдельный фактор риска, например, для совершения суицидальных попыток, и указывают на серьезные изменения в витальных функциях.
Если иное психическое расстройство исключено и мы можем говорить об инсомнии как отдельном нарушении, то начинать надо с минимальных доз препаратов. В подборе препаратов следует ориентироваться на противопоказания и переносимость препаратов.
Начинают с самых мягких по действию препаратов: например, тех, что воздействуют на гистаминовую систему, но иногда сразу назначают Z-препараты или транквилизаторы. Последние не рекомендованы для постоянного использования, но иногда пациент готов принимать только их. Алгоритм действия зависит от личных предпочтений врача больше, чем от ассортимента препаратов в аптеке, и стройной системы для всей России вы не найдете.
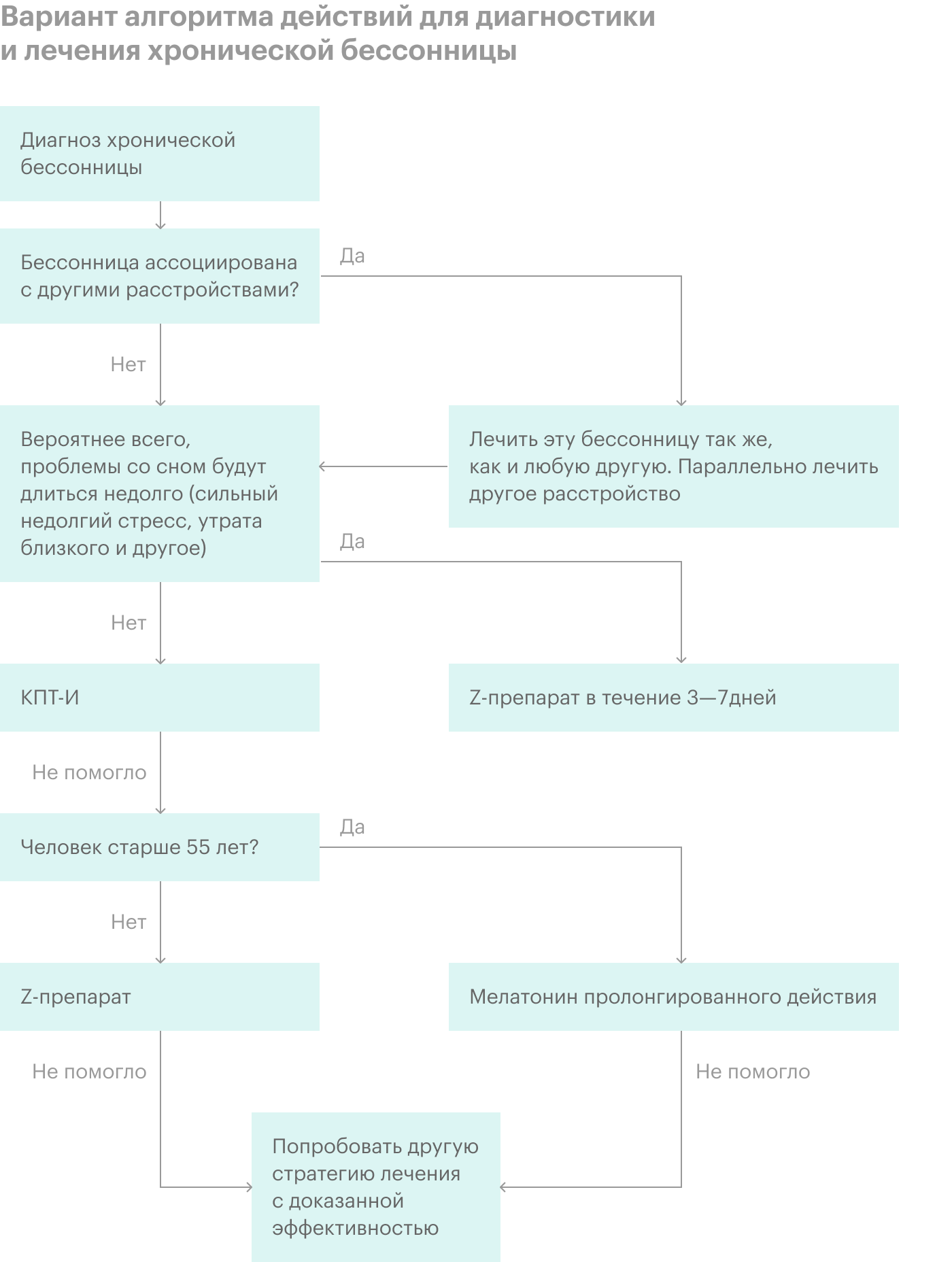
Возможный алгоритм лечения бессонницы
Я не рекомендую заниматься самодиагностикой и самолечением, потому что в реальности все сложнее, чем написано в этой статье. Только опытный доктор может грамотно взвесить возможную пользу и риски от выбранного лечения. Не воспринимайте алгоритм, описанный ниже, как руководство. Рекомендации рассчитаны на «идеального пациента в вакууме», а в реальной жизни таких не встречается.
Ваш случай, скорее всего, будет иметь свои особенности. Например, некоторые люди не могут принимать рекомендованные препараты из-за противопоказаний, для кого-то стоимость психотерапии будет слишком высокой, а кто-то живет вдали от крупных городов и ему трудно провести полноценную диагностику. Может быть, человек уже принимает лекарство, которое не стоит сочетать с тем, что рекомендовано в алгоритме. Есть много возможных причин, и только профессионал сможет подобрать лечение, которое подойдет конкретному человеку.
Сам алгоритм я взял из руководства Британской ассоциации психофармакологии с учетом рекомендаций из руководства Американской академии медицины сна.
Воспринимайте эту схему как подсказку. Если вы увидите, что рекомендации врача расходятся с ней, то вы можете спросить, почему он выбрал такую тактику лечения, лучше поймете логику, которая стояла за его выбором, и сможете обсудить этот выбор, имея на руках аргументы.
Лечение от хронической бессонницы может стоить около 40 000 ₽
| Назначение | Цена |
|---|---|
| Психотерапия, 7 сессий | 28 000 ₽ |
| 2 приема сомнолога | 8000 ₽ |
| Анализы | 6000 ₽ |
| Z-препарат | 1000 ₽ |
Лечение от хронической бессонницы может стоить около 40 000 ₽
| Психотерапия, 7 сессий | 28 000 ₽ |
| 2 приема сомнолога | 8000 ₽ |
| Анализы | 6000 ₽ |
| Z-препарат | 1000 ₽ |
Что еще нужно знать о лечении бессонницы
Если эффективность препарата не доказана, это не всегда значит, что он не помогает. Например, мне хорошо помогал клозапин, а мой дедушка говорил, что ему в прошлом помогал быстро засыпать феназепам. Для обоих препаратов не проводилось качественных исследований об их влиянии на бессонницу. Возможно, они помогли нам с дедушкой благодаря эффекту плацебо, а возможно, они реально работают. Просто никто научно не проверял.
Про некоторые препараты мы знаем, что они точно не работают, а про эффективность других мы знаем пока недостаточно, и в этой статье между этими типами препаратов не всегда есть различие. Если вам или вашим близким помог препарат с недоказанной эффективностью, то в этом нет никакой магии. Так бывает. И хорошо, что помог.
В любом случае, если вы собираетесь начать лечение хронической бессонницы или уже попробовали что-то, но это не помогло, то имеет смысл предложить врачу попробовать то, что доказало свою эффективность.
Запомнить
- Если у вас проблемы со сном, то проверьте, все ли в порядке с гигиеной сна, нет ли для бессонницы внешних причин и не принимаете ли вы веществ, способных нарушить сон.
- Если бессонница длится менее трех месяцев и у нее есть понятная краткосрочная причина, то подождите. Может быть, все наладится само.
- Если первые два пункта не про вас и вы подозреваете у себя хроническую бессонницу, пройдите диагностику у психиатра или сомнолога.
- После диагностики начните терапию бессонницы с помощью когнитивно-поведенческой терапии и терапии другого психического расстройства, если оно есть.
- Из безопасных лекарств с доказанной эффективностью для лечения хронической бессонницы в России продаются Z-препараты и мелатонин, но последний помогает только людям старше 55 лет.