«Можно продлить активную жизнь»: кардиолог об атеросклерозе, холестерине и болезнях сердца
Как снизить вероятность инфарктов и инсультов
Поговорили с Ириной Васильевой — кардиологом, терапевтом, кандидатом медицинских наук.
Вы узнаете, почему развивается атеросклероз и как его предотвратить, чем опасен повышенный холестерин, какими способами его снижают, какая диета нужна для здоровья сердца и работают ли средства для прочистки сосудов.
Что вы узнаете
- Правда ли, что атеросклероз — основная причина инфарктов и инсультов?
- Правда ли, что сейчас атеросклероз встречается чаще и появляется у более молодых людей?
- Почему развивается атеросклероз?
- Каковы факторы риска атеросклероза, можно ли его предотвратить?
- Правда ли, что холестерин не может быть повышен у людей с нормальной массой тела?
- С какого возраста стоит задуматься о рисках заболеваний сердца и сердечно-сосудистых катастроф?
- Как врачи оценивают сердечно-сосудистый риск человека?
- Какие показатели липидограммы — повод для волнения?
- Может ли холестерин в анализах повыситься из-за того, что человек накануне поел жирной пищи?
- Есть шкалы для самостоятельной оценки сердечно-сосудистого риска, стоит ли ими пользоваться?
- Можно ли снизить холестерин крови с помощью диеты?
- Зачем кардиологи назначают статины?
- Когда статины необходимы, а когда можно обойтись без них?
- Насколько статины безопасны?
- Что делают при побочных эффектах или непереносимости статинов?
- Правда ли, что статины придется принимать всю жизнь, и нет ли последствий от их длительного приема?
- Могут ли БАДы или капельницы снизить холестерин?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Правда ли, что атеросклероз — основная причина инфарктов и инсультов?
Действительно, сердечно-сосудистые катастрофы — инфаркты и инсульты — в большинстве случаев обусловлены атеросклерозом артерий.
Артерии — сосуды, которые питают все важные органы. Атеросклеротические изменения нарушают артериальный кровоток, развивается ишемия — несоответствие между потребностью органа в крови и тем, сколько ее попадает к нему. От ишемии чаще всего страдают мозг, сердце, почки.
Примерно 95% всех инфарктов обусловлено именно атеросклерозом. В сосуде формируется атеросклеротическая бляшка, однажды она критически перекрывает его просвет, развивается ишемия. Критически — это более чем на 50%, если мы говорим об ишемической болезни сердца. С этого момента мы можем поставить такой диагноз.
Когда просвет сосуда будет перекрыт на 70%, появятся симптомы: боли в области сердца, одышка и другие. А если просвет сосуда перекрывается полностью, случится инфаркт.
Только примерно 5% инфарктов приходится на различные заболевания вроде врожденных аномалий строения сосудов сердца, различных болезней соединительной ткани и других.
У большинства же здоровых людей с возрастом будет прогрессирование атеросклероза — и может быть ишемическая болезнь сердца.
С инсультами возможны разные механизмы. Например, есть кардиоэмболический инсульт: где-то сформировался и оторвался тромб, который потом перекрыл сосуд, ведущий к мозгу. Такое часто бывает при аритмиях, например мерцательной аритмии, или фибрилляций предсердий: в камерах сердца застаивается кровь, образуются тромбы, которые потом могут попадать в кровоток.
Но также есть атеротромботические инсульты — те, что связаны с атеросклерозом, они тоже встречаются довольно часто. Точно так же может развиться и ишемия почки — при перекрытии почечной артерии атеросклеротической бляшкой.
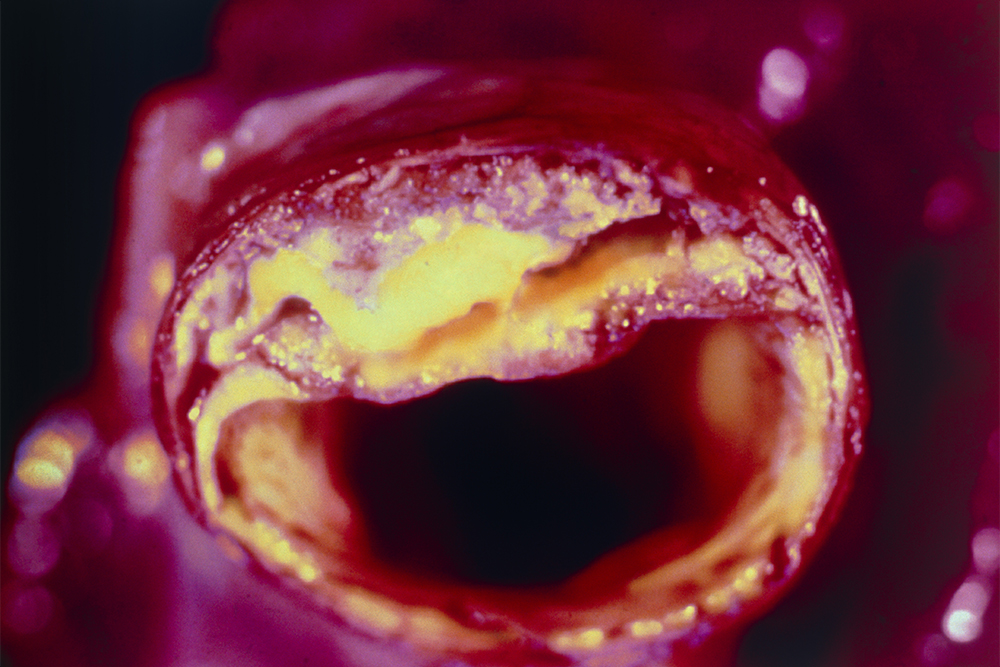
Правда ли, что сейчас атеросклероз встречается чаще и появляется у более молодых людей?
Я бы так, наверное, не сказала. Скорее, улучшились диагностические возможности, мы чаще выявляем атеросклероз и дислипидемию — высокий уровень липидов в крови.
Также врачи стали обращать больше внимания на сердечно-сосудистые заболевания, поэтому кажется, что такие пациенты теперь встречаются чаще, чем раньше.
На самом деле есть статистические данные, показывающие небольшое, но все-таки снижение смертности от сердечно-сосудистых заболеваний, связанных с атеросклерозом.
Почему развивается атеросклероз?
Сейчас нет четкого понимания, почему развивается атеросклероз, но есть предполагаемые механизмы, как это происходит.
Некоторые альтернативно настроенные доктора называют точные причины атеросклероза. На самом деле официальная позиция всех научных кардиологических сообществ в том, что пока есть только гипотезы развития атеросклероза. Их несколько, главенствующая — липидно-инфильтрационная, которая сформировалась еще в 50—60 годы прошлого века.
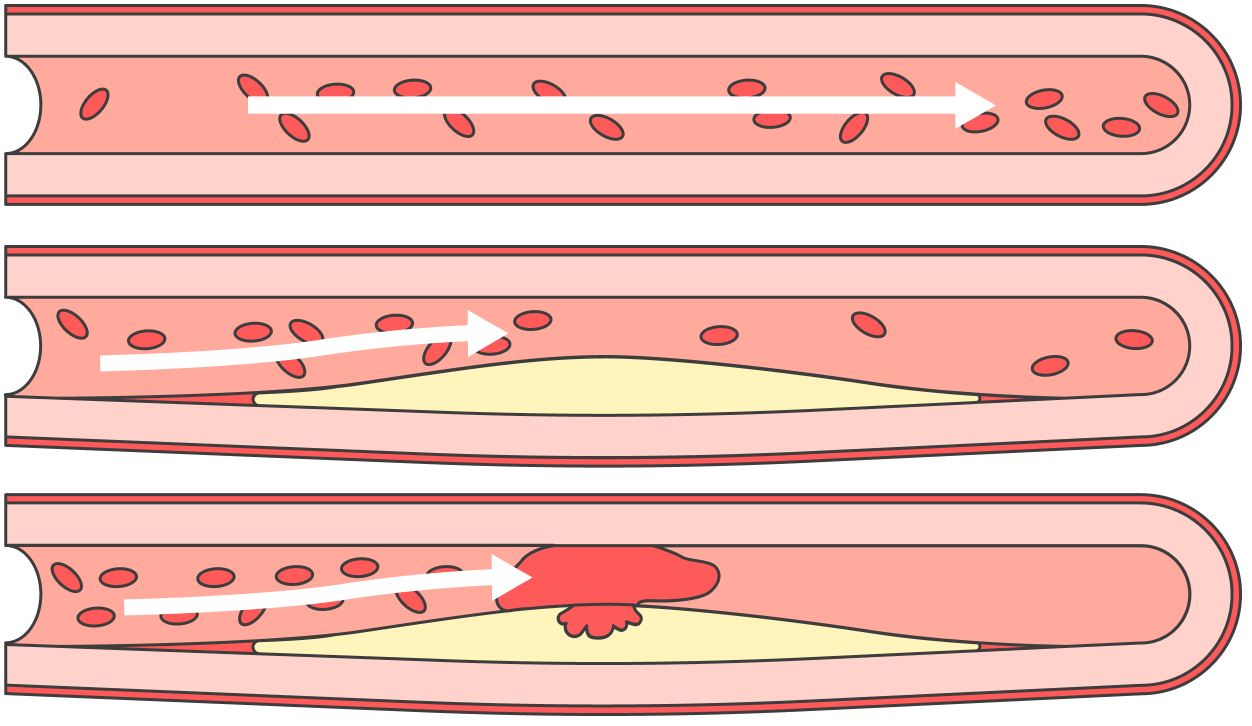
Суть в том, что атеросклероз развивается из-за воздействия на сосудистую стенку «плохих» липидов — в частности, липопротеидов низкой плотности, одной из фракций холестерина в крови.
Есть еще одна актуальная теория, которую тоже можно назвать главенствующей. Она говорит, что атеросклероз развивается в ответ на повреждение. То есть из-за ситуаций, когда на эндотелий — внутреннюю выстилку сосуда — происходит какое-то неблагоприятное воздействие.
Например, это может быть гемодинамический удар при артериальной гипертензии — давление крови высокое, что повреждает сосудистую стенку изнутри.
Также это может быть воздействие курения. Окись углерода, которая попадает в кровь при вдыхании табачного дыма, токсична для эндотелия артерий. Из-за этого и активное, и пассивное курение будут факторами риска атеросклероза.
Дислипидемия, нарушение холестеринового обмена, по этой теории также играет определенную роль, так как это тоже повреждающий фактор.
Каковы факторы риска атеросклероза, можно ли его предотвратить?
Факторы риска атеросклероза можно разделить на модифицируемые, то есть те, на которые мы можем воздействовать, и немодифицируемые — на которые мы воздействовать не можем.
Немодифицируемые факторы риска. К ним в первую очередь относится возраст, отчасти потому, что чем старше человек, тем ниже его потребность в холестерине.
Холестерин — важное вещество, строительный материал для клеток. Из него состоят клеточные мембраны, благодаря ему они стабильны и эластичны. Если объяснять упрощенно, то в молодом возрасте клетки организма активно делятся, холестерин потребляется в большом количестве, его избыток не откладывается в артериях.
Также холестерин необходим для синтеза гормонов, в частности стероидных, половых гормонов. Потребность в них тоже выше в молодом возрасте, а с возрастом она снижается.
Еще один немодифицируемый фактор риска — мужской пол. Мужчины в более раннем возрасте подвержены атеросклерозу и, соответственно, ишемической болезни сердца и другим проблемам.
Наследственность — тоже неизменяемый фактор риска. Если в семье были ранние инфаркты или инсульты либо ишемическая болезнь сердца в молодом возрасте, значит, у человека есть предрасположенность к таким заболеваниям.
Модифицируемые факторы риска. О них мы уже немного говорили выше. В первую очередь это артериальная гипертензия, сахарный диабет, курение и другие компоненты нездорового образа жизни: гиподинамия, нерациональное питание с большим количеством углеводов, насыщенных жиров, трансжиров.
Еще есть социальные факторы риска. Это урбанизация, высокий уровень социального и другого стресса.
Есть несколько теорий о том, как такие факторы влияют на атеросклероз. Например, есть данные, что у людей с высоким уровнем стресса сильнее выражено субклиническое воспаление, а оно может влиять на состояние сосудистой стенки. Но это пока только предположительные механизмы.
Правда ли, что холестерин не может быть повышен у людей с нормальной массой тела?
Это, безусловно, неправда. Большинство дислипидемий — первичные. Они не зависят от поведения человека, чаще всего это наследственная проблема.
У стройного молодого человека может быть семейная гиперхолестеринемия с сильным повышением уровня липидов в крови — даже у ребенка.
Если в семье есть такая проблема, как сердечно-сосудистые катастрофы в раннем возрасте, то и детей, и взрослых нужно как можно раньше обследовать на липидный профиль и принимать меры.
Если человек ведет здоровый образ жизни, он стройный и молодой — это не всегда повод совсем не иметь представления о том, каковы его анализы крови.
С какого возраста стоит задуматься о рисках заболеваний сердца и сердечно-сосудистых катастроф?
Однозначной позиции у кардиологов по этому поводу нет. Например, в США есть рекомендации, согласно которым каждый человек примерно с 18 лет должен знать свой липидный профиль.
Если мы обратимся к европейским рекомендациям, то оценивать сердечно-сосудистый риск стоит у мужчин с 40 лет, а у женщин — примерно с 50 лет, после наступления менопаузы. Именно в этом возрасте риски начинают увеличиваться.
Я согласна с такими рекомендациями. Возраст после 40 лет для мужчин и после 50 лет для женщин оптимален, чтобы узнать свой сердечно-сосудистый риск.
Если, конечно, нет поводов раньше обратить внимание на уровень холестерина. Например, ранних смертей в семье от сердечно-сосудистых заболеваний или клинических проявлений атеросклероза:
- ксантом — липидных отложений на коже;
- ксантелазм — аналогичных образований на веках;
- липидной дуги роговицы — светлого кольца на радужной оболочке глаза.
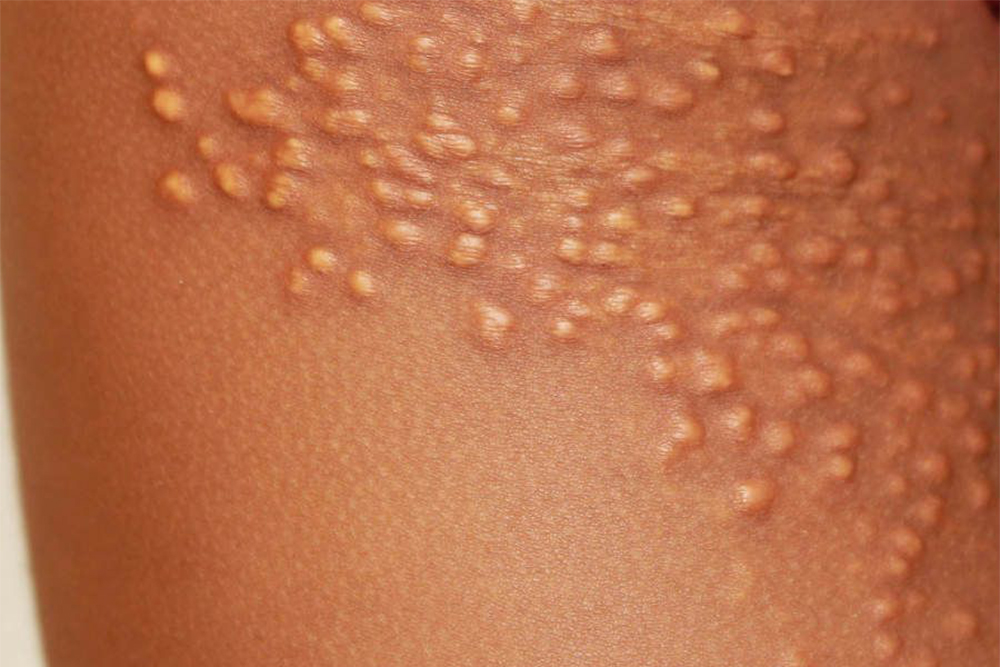
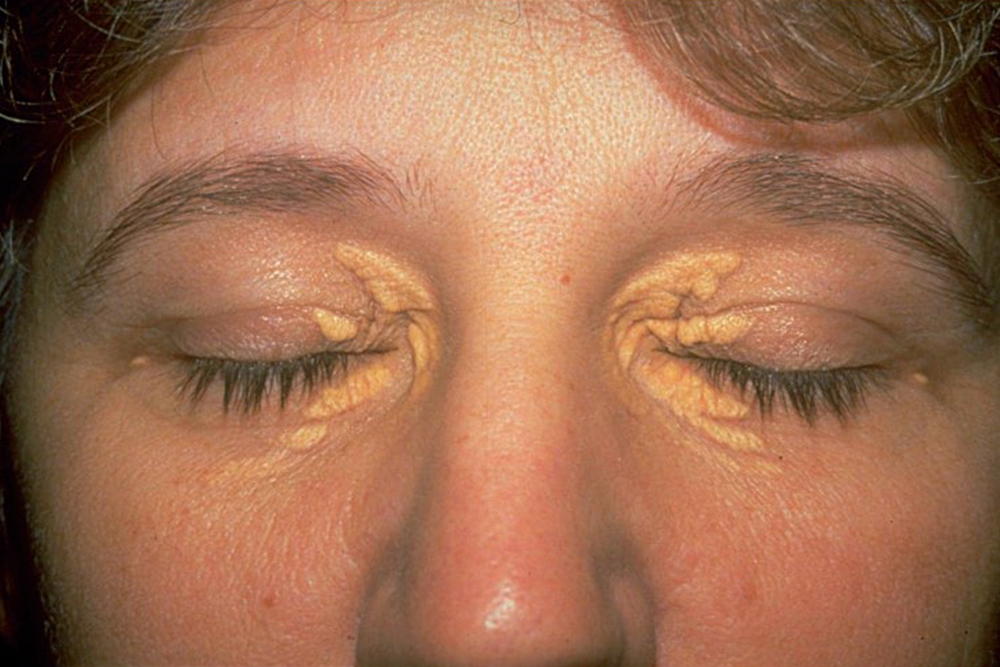
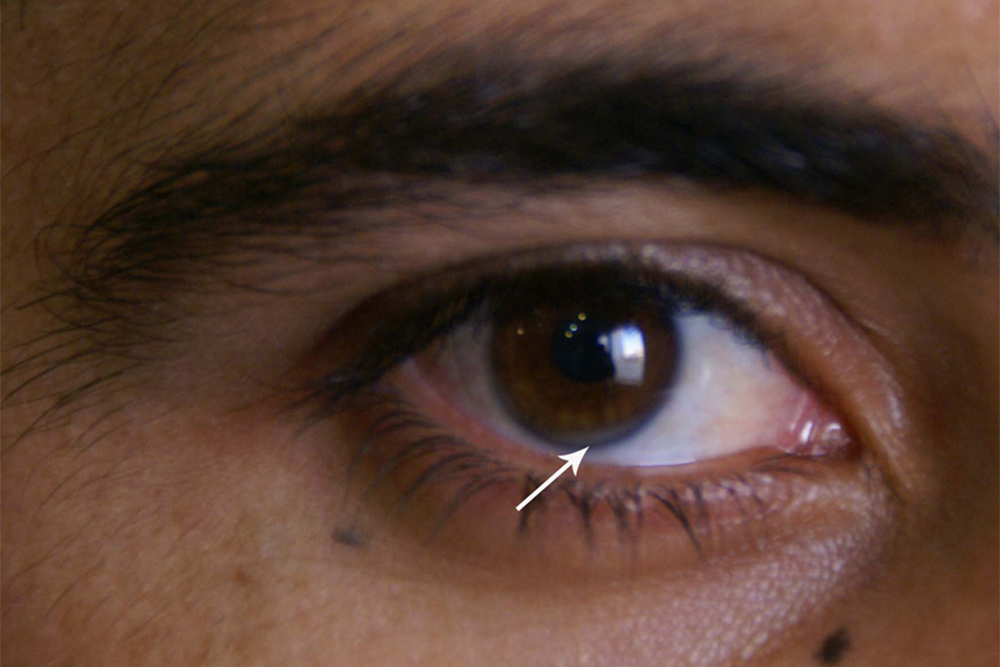
Как врачи оценивают сердечно-сосудистый риск человека?
Важны показатели липидограммы: мы смотрим на общий холестерин, липопротеиды низкой плотности (ЛПНП) как на основной показатель факторов риска, триглицериды, липопротеины высокой плотности (ЛПВП).
Многие думают, что главный лабораторный показатель, — общий холестерин. На самом деле мы в основном ориентируемся на липопротеиды низкой плотности. Это тот самый «плохой» холестерин, который становится основой атеросклеротических бляшек.
При этом я бы обратила внимание на то, что одних анализов бывает недостаточно. Оценка сердечно-сосудистого риска комплексная, здесь нужен врач.
Существует множество факторов риска и атеросклероза, и болезней сердца в целом. В отдельно взятом человеческом организме они могут довольно причудливо сочетаться.
Например, один человек может быть стройным, с нормальным артериальным давлением, но критично высоким уровнем холестерина крови. А у другого может быть почти нормальный уровень холестерина, нормальный вес, но он ведет неактивный образ жизни и курит. Вот эти дополнительные факторы риска в виде курения и гиподинамии тоже будут влиять на оценку сердечно-сосудистого риска.
То есть сначала нужен осмотр врача, сбор анамнеза и жалоб. А уже потом — лабораторные анализы: липидный профиль и уровень глюкозы крови, потому что это тоже важный фактор риска атеросклероза.
Еще врач может назначить дополнительные исследования по показаниям. Например, иногда молодым пациентам мы назначаем ультразвуковую допплерографию сосудов шеи или бедра. Если там есть атеросклеротические бляшки, пусть и не мешающие кровотоку, мы можем пересмотреть уровень риска человека.
Какие показатели липидограммы — повод для волнения?
Есть простое правило, которое поможет запомнить нормы для здорового человека — это 5/3/2/1:
- 5 и ниже — норма общего холестерина;
- 3 и ниже — норма липопротеидов низкой плотности, или, как их называют, «плохого» холестерина;
- 2 и ниже, а лучше 1,7 и ниже — норма триглицеридов;
- 1 и выше, а лучше 1,2 и выше — норма липопротеидов высокой плотности, или «хорошего» холестерина. ЛПВП от 1,2 до 2,3 ммоль/л снижает сердечно-сосудистые риски. Это так же хорошо, как иметь долгожителей в своем генеалогическом древе.
При этом есть четкая граница, когда точно можно сказать, что волноваться нужно и пора бежать к кардиологу: когда общий холестерин — 8 ммоль/л и выше, липопротеиды низкой плотности — 4,9 ммоль/л и выше.
Если уровень ниже, но выше средней нормы для здоровых людей или есть факторы риска, нужна консультация врача. Как я уже говорила, тут требуется комплексная оценка.
Пациенты любят ориентироваться на референс лаборатории. Получают бланк, смотрят на определенные показатели, видят, что они не повышены, и успокаиваются.
Но у нас есть пять уровней сердечно-сосудистого риска: низкий, умеренный, высокий, очень высокий и экстремально высокий. Для каждого уровня свой целевой показатель липопротеидов низкой плотности.
Если мы возьмем человека, у которого один из трех последних вариантов риска, для него безопасным будет только очень низкий уровень ЛПНП. А для человека с низким риском небольшое повышение уровня холестерина не будет проблемой.
Если человек молод, здоров, нет никаких проблем, небольшие отклонения от нормальных показателей возможны. Но точно определить отсутствие риска сможет только врач.
Отдельная категория — беременные и кормящие женщины. Им любят сделать анализ крови на общий холестерин, получить повышенные цифры и начать пугать. Иногда даже рекомендуют прием статинов — препаратов для снижения липидов — после родов и окончания грудного вскармливания.
На самом деле нормы холестерина для беременных женщин нет, беспокоиться об этом вообще не стоит. Нужно завершить период беременности и лактации и только потом обследоваться.
Может ли холестерин в анализах повыситься из-за того, что человек накануне поел жирной пищи?
Нет, жирная еда накануне вечером и даже в тот же день не повлияет на результаты анализов.
По современным клиническим рекомендациям липидограмму можно сдавать не натощак. То есть абсолютно спокойно можно прийти и сдать липиды после еды.
Единственный показатель липидограммы, на который можно повлиять едой, — это триглицериды. Но влияние будет очень незначительным.
Никакой специальной подготовки для сдачи липидограммы не требуется. Пациенты часто спрашивают: «Надо ли нам сидеть на одной траве, чтобы получить точный результат?» Нет, можно идти по улице, зайти в первую попавшуюся коммерческую лабораторию, тут же сдать анализ и четко представлять свою липидограмму. Питание не повлияет.
Также не надо пересдавать анализы, если они показали повышение холестерина после того, как вы посидели на диете. Надо с этими результатами идти к кардиологу. Врач оценит состояние, питание и, если не понадобится терапия, отпустит на три месяца с рекомендациями по изменению образа жизни. А уже потом надо будет пересдавать анализы.
Есть шкалы для самостоятельной оценки сердечно-сосудистого риска, стоит ли ими пользоваться?
Пациенту крайне сложно будет самому сориентироваться в ситуации. Есть целый алгоритм принятия врачебного решения в отношении анализов, исследований, расчета рисков.
Существуют различные шкалы для оценки сердечно-сосудистого риска, например SCORE. Если пациент знает артериальное давление и уровень общего холестерина, укажет статус курения, возраст и пол, то может примерно выяснить свой уровень. Но это не повод успокоиться совсем либо сразу волноваться и назначать себе препараты.
Концепция сердечно-сосудистого риска обусловлена тем, что ориентир в виде симптомов в кардиологии крайне ненадежен. С того момента, как что-то начинает болеть, поздно работать с рисками. Важно вовремя оценить ситуацию и принять меры, пока человек еще здоров. Например, назначить гиполипидемическую терапию статинами, если она показана.
Нет ничего страшного в том, что здоровый пациент будет принимать лекарство, потому что это задел на его активное долголетие и отсутствие заболеваний в будущем.
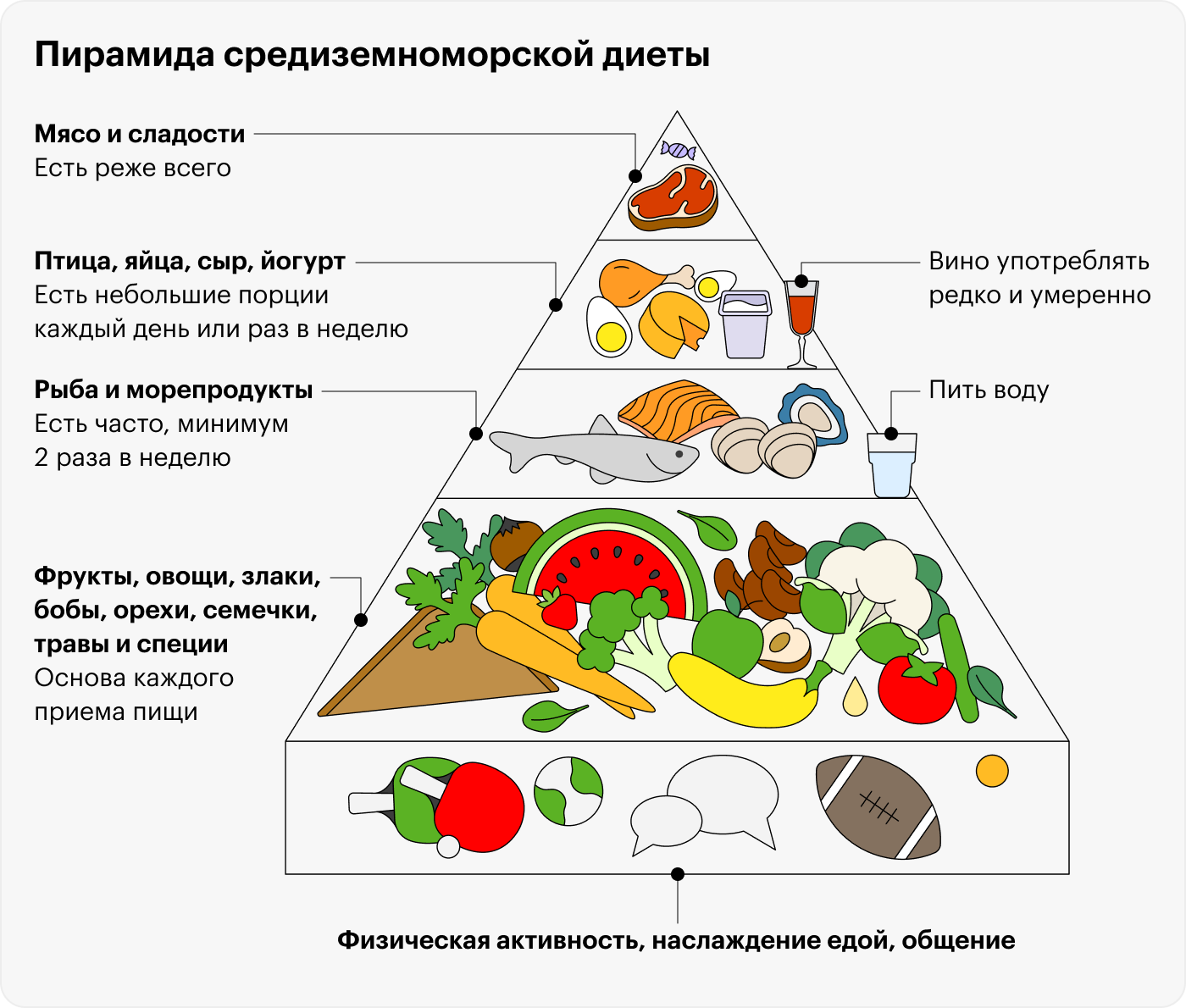
Можно ли снизить холестерин крови с помощью диеты?
Даже если придерживаться строгой диеты, снизить общий холестерин плазмы крови получится не более чем на 10—15%. Потому что наша печень сама прекрасно справляется с синтезом холестерина.
Но питание — важная часть профилактики болезней сердца и сосудов. Например, все кардиологические ассоциации рекомендуют средиземноморскую диету. Она подразумевает большое количество свежих овощей и фруктов.
Я никогда не оперирую граммами, когда говорю с пациентами, потому что это не очень показательно. Понятнее так: в день нужно съедать пять порций овощей и фруктов. Размер порции — примерно с кулак. Акцент мы всегда делаем на овощи, они полезнее, чем фрукты, но есть последние тоже можно и нужно.
Еще нужны пищевые волокна — клетчатка. Это цельнозерновые крупы: овсяная, гречневые крупы, булгур и другие. Нужны рыба и птица — так, рыбы надо примерно две порции в неделю.
Ограничить стоит употребление жирных сортов мяса, сладких газированных напитков — последние лучше вообще исключить.
Еще важный момент — ограничение поваренной соли. Это одна из причин повышения артериального давления. Ее норма — не более 5 г в сутки. Отчасти по этой же причине не рекомендуют есть фастфуд, постоянно питаться в ресторанах: не получится контролировать количество соли, которое там добавляют в пищу.
Также можно ориентироваться на гарвардскую тарелку питания — это когда тарелку диаметром с ладонь делят на три части. Половину заполняют овощами, треть — цельным зерном и еще треть — полезным белком типа рыбы или птицы. Хлеб надо класть на эту же тарелку, а не рядом.
Дело в том, что правильное питание — это не только про качество пищи, но и про ее количество. Оно должно быть умеренным. Примерно три такие тарелки в день — оптимальный объем. В идеале по этому принципу нужно формировать завтрак, обед и ужин.
При этом кратность питания может быть комфортной. Допустимо есть и два раза в день, и четыре-пять. Главное — не переедать.
Продуктов, которые могут радикально снизить уровень холестерина в крови, не существует. Если человек правильно питается, ест достаточно овощей и клетчатки, выше вероятность того, что его анализы будут в норме. Но нет суперфудов, способных значимо влиять на показатели липидов. Разнообразные народные рецепты с изюмом, курагой и прочим не работают.

Зачем кардиологи назначают статины?
Статины назначают, когда они показаны, чтобы снизить вероятность сердечно-сосудистых катастроф.
Эти препараты влияют и на лабораторные показатели — снижают общий холестерин и уровень липопротеидов низкой плотности. На них тоже нужно ориентироваться, но основная наша цель — уменьшить сердечно-сосудистые риски.
В этом плане статины также доказали свою эффективность во всех клинических исследованиях. Они достоверно снижают вероятность смерти от сердечно-сосудистых заболеваний.
Механизм действия статинов — ингибирование фермента печени, ответственного за синтез холестерина. То есть мы блокируем работу этого фермента, и холестерина вырабатывается меньше.
Так мы достигаем снижения уровня липопротеидов низкой плотности в крови и предупреждаем сердечно-сосудистые катастрофы.
Важно подобрать оптимальную дозировку лекарства — ту, с помощью которой будет достигнут целевой уровень липопротеидов низкой плотности, соответствующий уровню сердечно-сосудистого риска.
Например, если риск пациента очень высокий, то ЛПНП должны быть 1,4 ммоль/л, очень низкие. Если умеренный — 2,6 ммоль/л. То есть чем выше сердечно-сосудистый риск, тем ниже должен быть уровень липопротеидов низкой плотности.
Когда статины необходимы, а когда можно обойтись без них?
Как правило, статины нужны всегда, когда у человека высокий или очень высокий сердечно-сосудистый риск. Без них не выйдет снизить уровень липопротеидов низкой плотности до целевого.
Сюда относят и ситуации уже задокументированного сердечно-сосудистого заболевания. То есть если у пациента был инфаркт, не надо думать, назначать ему статины или нет. Однозначно есть показания.
Если у человека есть хроническая болезнь почек, сахарный диабет, семейная гиперхолестеринемия, тогда статины показаны, чтобы сохранить здоровье, а зачастую и жизнь.
Сердечно-сосудистые заболевания — крайне серьезная вещь. Это не только причина смерти, но и причина инвалидизации.
Если у человека риск средний или умеренный и врач в этом уверен, можно ограничиться здоровым образом жизни и наблюдением. Терять такого пациента из вида не очень правильно, потому что он станет старше, у него может увеличиться масса тела, появятся другие факторы — и его риск вырастет, станет из умеренного высоким.
Насколько статины безопасны?
Безопасность статинов подтверждена многочисленными исследованиями, хотя у них бывают побочные эффекты.
Так, очень важная тема для многих — влияние этих препаратов на печень. Доказано, что статины не токсичны для печени. Более того, они показаны даже в ситуациях, когда есть гепатит или цирроз. Это не противопоказания для их назначения.
Просто статины метаболизируются в печени, поэтому в побочных эффектах у них есть временное повышение печеночных трансаминаз в биохимическом анализе крови.
Важно знать, что врачи не выписывают статины бесконтрольно. Их всегда назначают с контролем через 4—12 недель, когда оценивают эффективность и безопасность приема препарата. В частности, врач назначает анализы на ЛПНП и печеночные трансаминазы — АЛТ и АСТ.
Подавляющее большинство моих пациентов принимает статины — это хорошо изученные и достаточно безопасные препараты.
Не понимаю, почему они так демонизированы некоторыми людьми, СМИ и даже докторами в поликлиниках. Бывает, что ко мне приходят пациенты с врачебными рекомендациями попить неработающие травки и БАДы, чтобы снизить уровень холестерина, но ни в коем случае не статины. Не знаю, откуда взялась такая боязнь именно этой группы препаратов.
Что делают при побочных эффектах или непереносимости статинов?
Если у пациента есть побочные эффекты или непереносимость статинов — ее может диагностировать только врач по определенным критериям, — можно отменить один препарат и назначить другой.
В арсенале у нас три основных статина — это аторвастатин, розувастатин и питавастатин. Чаще всего назначают первые два, потому что они хорошо снижают уровень холестерина — более чем на 50%. Если один из них плохо работает или вызывает побочные эффекты, высоки шансы, что подойдет второй или третий.
Также есть возможность либо повысить дозировку, если она неэффективна, либо понизить ее, если есть побочные эффекты. Существуют варианты даже осторожного, прерывистого приема статина, когда есть неприятные проявления, которые, например, не подтверждаются анализами, но пациент себя плохо чувствует: слабость, разбитость, гриппоподобные симптомы — такое тоже иногда бывает.
В тяжелых ситуациях, когда квалификация кардиолога не позволяет побороть проблему, мы обращаемся к узкому специалисту — липидологу. Это врач, который занимаются семейной гиперхолестеринемией, непереносимостью статинов и сложными случаями нарушений липидного обмена.
Правда ли, что статины придется принимать всю жизнь, и нет ли последствий от их длительного приема?
Не бывает курсового приема препаратов для профилактики сердечно-сосудистых заболеваний. Если кардиолог назначает статин, значит, он все взвесил и понял, что есть показания для этого.
Статины назначают на всю жизнь. Они работают, пока поступают в организм: как только прием прекращен, эффект тоже прекращается.
Сердечно-сосудистые заболевания носят хронический характер. Когда мы прописываем статин, то влияем не на симптомы заболевания, а на механизм формирования атеросклеротической бляшки, патогенез болезни. Принимать такую терапию нужно не потому, что что-то болит, а потому, что в организме идут патологические процессы.
Исследования, касающиеся сердечно-сосудистых заболеваний, длительные, на огромной выборке. Эффективность и безопасность смотрят на протяжении долгого времени.
Кроме того, есть работы, показывающие улучшение когнитивных функций у пациентов, принимающих статины. Получается, они положительно влияют и на здоровье головного мозга. Также есть данные о том, что статины снижают риски различных онкологических процессов.
То есть это препараты, которые на самом деле можно было бы продавать как волшебный эликсир здоровья, молодости и долголетия. Мешает только предательская инструкция с показаниями, которая лежит в коробочке.
В целом пожизненный прием лекарств — не проблема. Это грамотная профилактика. Только постоянный прием препаратов от сердечно-сосудистых заболеваний позволяет снизить количество смертей, продлить людям жизнь, более того — активную жизнь, когда у них ничего не болит и они не становятся обузой для своих родственников.
Могут ли БАДы или капельницы снизить холестерин?
Капельницы. Начну с капельниц и всей этой парадигмы очистки сосудов. Дело в том, что атеросклеротическая бляшка — это не бородавка, которая налипла на сосуд сверху. Ее нельзя просто так убрать, чтобы она растворилась и исчезла. Это внутрисосудистое образование, извлечь бляшку из сосудистой стенки — по сути, устроить сердечно-сосудистую катастрофу.
Обывательское представление о том, что лекарство из капельницы, проходя по сосуду, его лечит и убирает атеросклероз, неверно. Нет никаких данных, подтверждающих, что капельницы могут повлиять на состояние сосудов или в целом на сердечно-сосудистые риски.
Все эти препараты, которые вводят внутривенно, — «Актовегин», «Мексидол», «Цитофлавин» и другие — исследованы крайне плохо, нет оснований говорить о том, что они полезны.
Если у человека сужен просвет сосуда из-за атеросклероза, уменьшить степень сужения можно с помощью статинов в оптимальной дозировке.
Когда мы достигнем целевого уровня ЛПНП крови, то за счет уплотнения фиброзной покрышки бляшки — ее верхнего слоя — просвет сосуда станет шире. Это можно в некотором смысле назвать регрессом атеросклероза.
Также мы можем ввести в артерию металлический стент, который механически расширяет ее просвет.
БАДы. Все БАДы — это история про еду. Если человек правильно и качественно питается, никакие добавки ему не нужны.
Много разговоров, что еда сейчас уже не та: например, рыбу выращивают в нечеловеческих условиях, в ней нет ничего полезного. Но это не подтверждается данными. То есть рыба остается полезной — если нет денег на дорогую, можно покупать банальную селедку или минтай. Это забота о своем здоровье.
БАДы могут быть показаны людям с существенными ограничениями питания. Например, пожилым ослабленным людям, которым нужно много белка, либо вегетарианцам и веганам, у которых часто бывает дефицит железа и витамина В12 из-за отказа от животной пищи.
Если мы говорим об обычном человеке, у которого есть доступ к супермаркету, лучше потратить деньги на еду, а не на БАДы.
Как ни странно, медицина — сложная штука. Если вещество работает в пробирке, далеко не факт, что оно будет работать в организме. Например, полиненасыщенные жирные кислоты омега-3 работают в виде рыбы, но в виде препаратов или БАДов они провалились почти во всех клинических исследованиях.
Есть еще один момент относительно добавок. Их регистрируют не так, как лекарственные средства, проверяют не так строго, в составе может быть не то, что указано.
Часто случаются истории, когда, например, БАД для снижения холестерина содержит малые дозы статинов — и поэтому работает.
Не стоит сбрасывать со счетов эффект плацебо. Если пациент уверен, что он принимает полезное, в некоторой степени работать это будет. По крайней мере, на психологическом уровне он будет считать, что ему лучше, веселее, бодрее и так далее.
Но сейчас нет данных о том, что биологически активные добавки помогают в плане снижения сердечно-сосудистых рисков. Есть вещества, которые вроде как актуальны, но результаты исследований противоречивы.
Например, красный рис содержит монаколин — это статиноподобное вещество, которое влияет на тот же фермент печени и тем самым снижает уровень холестерина.
Но если человек покупает БАД с монаколином, он точно не знает, сколько там этого соединения. В составе это, как правило, либо не пишут, либо пишут не то, что есть на самом деле. И опять-таки — влияние монаколина пока никак не исследовано в плане отдаленных рисков.
Если мы назначаем статин, то уверены, что влияем не только на лабораторные анализы, но и на продолжительность жизни, вероятность сердечно-сосудистых катастроф. С БАДами мы не знаем этого. Может быть, холестерин в анализах и снизится, но как это повлияет на дальнейшую жизнь, уменьшит ли риск инфарктов и инсультов — неизвестно.
Запомнить
- Атеросклероз — основная причина сердечно-сосудистых катастроф: инфарктов и инсультов.
- Точные механизмы развития атеросклероза неизвестны. Основные гипотезы предполагают, что он связан с повышением в крови уровня липидов и повреждающим воздействием разных факторов на сосудистую стенку.
- Снизить риск развития атеросклероза можно, если следить за уровнем артериального давления, питанием и физической активностью.
- Повышенный холестерин может быть даже у молодых людей с нормальной массой тела, ведущих здоровый образ жизни. Чаще всего это связано с наследственными нарушениями обмена липидов.
- Людям без повышенного риска стоит задуматься о наблюдении у кардиолога после 40 лет, если это мужчины, и после 50, если это женщины.
- Есть четкая граница, когда точно можно сказать, что волноваться нужно и пора бежать к кардиологу: когда общий холестерин — 8 ммоль/л и выше, липопротеиды низкой плотности — 4,9 ммоль/л и выше.
- По современным клиническим рекомендациям липидограмму можно сдавать не натощак. То есть абсолютно спокойно можно прийти и сдать липиды после еды.
- Снизить уровень холестерина диетой не получится, но правильное питание — важная часть профилактики болезней сердца и сосудов.
- Статины назначают, когда они показаны, чтобы снизить вероятность сердечно-сосудистых катастроф.
- Врачи не выписывают статины бесконтрольно. Их всегда назначают с контролем через 4—12 недель, когда оценивают эффективность и безопасность приема препарата.
- Статины назначают на всю жизнь. Они работают, пока поступают в организм. Как только прием прекращен, эффект тоже прекращается.
- Капельницы и БАДы никак не помогут снизить уровень холестерина.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov.